Аллергия по всему телу у взрослого чешется что делать
Обновлено: 17.04.2024
И.М. Корсунская 1 , Е.В. Дворянкова 1 , К.Т. Плиева 1 , О.О. Мельниченко 1 , 2 , С.В. Панюкова 1 , 2
1 Центр теоретических проблем физикохимической фармакологии
2 Московский научнопрактический центр дерматовенерологии и косметологии
В статье рассмотрены вопросы патогенеза кожного зуда, возможные психоэмоциональные проблемы и соматические триггеры зуда. Описаны преимущества антигистаминных препаратов второго поколения, в частности цетиризина: помимо блокады H1-гистаминовых рецепторов препарат тормозит миграцию эозинофилов в очаге воспаления, подавляет кожный ответ на тромбоцит-активирующий фактор. Приведены результаты собственных исследований, показывающие эффективность цетиризина при дерматологических заболеваниях. А именно: максимальное снижение интенсивности зуда уже через 3 часа после применения в течение первых пяти дней терапии.
Кожа составляет около 15% от общей массы тела человека и является самым большим органом. Наиболее важная ее функция - защитная.
Состояние кожного покрова оказывает существенное влияние на самооценку человека и формирование межличностных отношений. Кожный зуд - неприятное субъективное ощущение, которое вызывает желание почесаться. Этот симптом в подавляющем большинстве случаев вызывает дискомфорт, психоэмоциональное напряжение и истощение. Кроме того, в результате расчесывания нарушается целостность кожного покрова. Следует отметить, что, несмотря на высокую распространенность симптома, он недостаточно изучен в связи с трудностями его адекватной оценки и отсутствием моделей для исследования.
Соматические триггеры зуда
Генерализованный зуд, возникающий без сопутствующих проявлений на коже, может быть обусловлен разными причинами - от ксероза кожи до эндокринологических патологий или карциномы. Именно поэтому в клинической практике не следует пренебрегать оценкой этого важного прогностического симптома.
К относительно доброкачественным этиологическим факторам относятся лекарственные аллергические реакции, сухость кожи, чесотка и первичные дерматологические заболевания. Чаще всего кожный зуд наблюдается при сухой коже. У пациентов старшего возраста он отмечается в 10-50% случаев [1]. Генерализованный зуд встречается у 13% пациентов с хронической почечной недостаточностью и у 70-90% находящихся на гемодиализе [2]. Заболевания печени, сопровождающиеся холестазом (первичный билиарный цирроз печени, холестаз, вызванный приемом пероральных контрацептивов, внутрипеченочный холестаз при беременности и др.), также часто становятся причиной кожного зуда [2].
Среди гематологических заболеваний, вызывающих зуд, можно назвать полицитемию, железодефицитные анемии, эндокринных - тиреотоксикоз и сахарный диабет [3].
Кожный зуд - частое клиническое проявление СПИДа и связанных с ним саркомы Капоши, оппортунистических инфекций. Так, зуд с высыпаниями на коже или без таковых наблюдается у 84% больных СПИДом, у 35,5% пациентов с саркомой Капоши, развившейся на фоне СПИДа. Ассоциированные со СПИДом оппортунистические инфекции сопровождаются зудом в 100% случаев [4].
Установлено, что кожный зуд может появиться при злокачественных заболеваниях. Например, при ходжкинской лимфоме зуд отмечается у 10-25% больных, характеризуется большой интенсивностью и ограниченной локализацией, чаще на нижней части ног. В некоторых случаях указанный симптом предшествует диагностике лимфомы и может служить показателем менее благоприятного прогноза заболевания, чем лихорадка или снижение массы тела [4]. Аденокарциномы и плоскоклеточный рак различных органов (желудка, поджелудочной железы, легких, толстой кишки, головного мозга, молочной железы, простаты) сопровождаются зудом на более обширных участках кожного покрова: на ногах, верхней части туловища и разгибательных поверхностях верхних конечностей. При этом наблюдается прямая зависимость между наличием зуда и активностью/рецидивом онкологического заболевания [4].
Вторичный зуд кожи, как правило, связан с приемом лекарственных препаратов, таких как производные опия (кокаин, морфин, буторфанол), фенотиазины, толбутамид, эритромицин, анаболические гормоны, эстрогены, прогестины, тестостерон, аспирин, хинидин и другие противомалярийные препараты, биопрепараты (моноклональные антитела), витамин B. Кроме того, известно, что зуд может быть субклиническим проявлением гиперчувствительности к любому лекарственному средству [5].
Поскольку зуд наблюдается не только при дерматологических патологиях, целесообразно проводить тщательное обследование пациента (рис. 1) и лечить пациентов с учетом выявленной патологии.
Рис. 1.Алгоритм диагностики кожного зуда
Механизмы развития и купирования зуда
Гипотезы механизмов развития зуда были сформулированы на основании исследования патофизиологии боли, поскольку боль и зуд объединяют общие молекулярные и нейрофизиологические механизмы.
Ощущение как зуда, так и боли является результатом активации сети свободных нервных окончаний в дермально-эпидермальной зоне. Пусковой механизм - влияние внутренних или внешних термических, механических, химических раздражителей или электростимуляция. Раздражение кожного нерва может быть опосредовано несколькими биологическими агентами, включая гистамин, вазоактивные пептиды, энкефалины, вещество Р, простагландины.
Считается, что иные, неанатомические факторы, такие как психоэмоциональный стресс, индивидуальное субъективное восприятие, наличие и интенсивность других ощущений и/или отвлекающих факторов, оказывают существенное влияние на степень чувствительности зуда на различных участках кожи.
Нервный импульс, который вызывает появление ощущения зуда, возникшего под воздействием какого-либо из перечисленных факторов, передается по той же нейронной связи, что и болевые импульсы: от периферических нервных окончаний в дорсальные рога спинного мозга, через переднюю комиссуру, по спиноталамическому тракту к контралатеральному ламинарному ядру таламуса. Предполагают, что таламокортикальный тракт третичных нейронов выступает в качестве «реле» для передачи импульса посредством интеграции ретикулярной активирующей системы таламуса в нескольких областях головного мозга. В ответ возникает желание расчесывать кожу, которое формируется в кортикоталамическом центре и реализуется в виде спинномозгового рефлекса. После почесывания кожный зуд вновь возникает спустя 15-25 минут. Однако в ряде случаев, особенно у пациентов с хроническими дерматозами, ощущение зуда после расчесывания не прекращается, что приводит к экскориации.
Несмотря на то что в настоящее время известно много этиологических и патогенетических факторов, способствующих возникновению зуда, их изучение продолжается и открываются все новые механизмы его развития.
Механизм, посредством которого зуд купируется при расчесывании, достоверно не установлен. Возможно, во время расчесывания формируются сенсорные импульсы, прерывающие нервную дугу, ответственную за возникновение ощущения.
Кроме расчесывания уменьшить зуд помогают вибрации, уколы в зудящую область, воздействие тепла, холода, ультрафиолетового излучения [3].
Фармакотерапия поллинозов состоит в использовании фармакологических средств, направленных на устранение основных симптомов ринита, конъюнктивита, бронхиальной астмы. В фармакотерапии АР в свою очередь используют следующие группы лекарственных препаратов: антигистаминные препараты (обратные агонисты Н1-рецепторов), глюкокортикостероиды, стабилизаторы мембран тучных клеток (кромоны), сосудосуживающие препараты (деконгестанты), реже - антихолинергические средства, антилейкотриеновые препараты, моноклональные антиIgЕ-антитела (табл. 2).
Лечение
Терапевтические методы лечения должны быть направлены прежде всего на устранение патогенетических факторов.
Пациентам показаны седативные препараты (особенно при интенсивном хроническом зуде), эмоленты (для уменьшения сухости кожи, являющейся как причиной, так и следствием зуда), топические отвлекающие средства (холодные примочки, ментол-содержащие средства и пр.), антигистаминные препараты, которые в подавляющем большинстве случаев являются препаратами первой линии.
Существуют два поколения антигистаминных препаратов: седативные (Супрастин, Тавегил, Диазолин, Димедрол, Фенкарол, Фенистил) и неседативные/слабо седативные (цетиризин, левоцетиризин, лоратадин, дезлоратадин, фексофенадин, эбастин, рупатадин).
Важно отметить, что, несмотря на необходимость приема седативных препаратов, антигистаминные препараты первого поколения (обладающие помимо антигистаминного седативным эффектом) лучше не использовать. Во-первых, сон при их применении нефизиологичный (препараты угнетают фазу быстрого сна). Во-вторых, множественные побочные эффекты, характерные для этой группы лекарственных средств, ограничивают возможность их применения у большой группы пациентов с сопутствующими заболеваниями. Поэтому в качестве седативных препаратов лучше использовать транквилизаторы, а при выборе антигистаминных препаратов предпочтение следует отдавать блокаторам второго поколения.
Особое место среди них занимает цетиризин.
Цетиризин
Цетиризин тормозит гистаминопосредованную раннюю фазу аллергической реакции, предотвращает различные физиологические и патофизиологические эффекты гистамина, такие как расширение и повышенная проницаемость капилляров (развитие отека, крапивницы, покраснение), стимулирование чувствительных нервных окончаний (зуд, боль) и сокращение гладких мышц органов дыхания и желудочно-кишечного тракта.
На поздней стадии аллергической реакции цетиризин не только ингибирует выделение гистамина, но и миграцию эозинофилов и других клеток, ослабляя таким образом позднюю аллергическую реакцию. Снижает экспрессию молекул адгезии, таких как молекула межклеточной адгезии 1-го типа (intercellular adhesion molecule-1 - ICAM-1) и молекула адгезии сосудистого эндотелия 1-го типа (vascular cellular adhesion molecule-1 - VCAM-1), которые являются маркерами аллергического воспаления.
Для цетиризина характерен низкий объем распределения по сравнению с другими антигистаминными препаратами - 0,5 л/кг. Это обеспечивает более высокие концентрации вещества во внеклеточном пространстве, где и находятся Н1-гистаминовые рецепторы. Таким образом обеспечиваются их полная занятость и наивысший противогистаминный эффект [11]. Еще одной особенностью препарата является высокая способность проникновения в кожу. Через 24 часа после приема однократной дозы цетиризина концентрация в коже оказывается равной или даже несколько превышает концентрацию в крови. Преимуществом цетиризина является стероид-спаринговый эффект: при одновременном назначении цетиризина и ингаляционных глюкокортикостероидов у больных бронхиальной астмой доза последних может быть снижена или не повышаться, несмотря на контакт с аллергеном.
Среди цетиризинов особое место занимает Цетрин. В исследовании Е.Е. Некрасовой и соавт. у пациентов с хронической крапивницей Цетрин показал наиболее высокую эффективность среди других дженериков цетиризина и лучшие результаты с точки зрения фармакоэкономики [12].
Опыт применения
Под нашим наблюдением находилось 75 пациентов в возрасте от 18 до 76 лет (34 мужчины и 41 женщина) с диагнозами «атопический дерматит», «аллергический дерматит», «хроническая экзема в стадии обострения», «красный плоский лишай», «токсидермия» (рис. 2).
Рис. 2. Распределение больных по нозологиям
Все больные получали топическую и системную терапию, включавшую антигистаминный препарат Цетрин (цетиризин) в дозе 10 мг один раз в сутки на ночь. Длительность терапии - от 14 до 21 дня в зависимости от диагноза. Эффективность купирования зуда пациенты оценивали по балльной системе: 0 баллов - отсутствие зуда, 1 балл - слабый зуд (присутствует, но не беспокоит), 2 балла - умеренный (беспокоит, но не мешает ежедневной активности и/или сну), 3 балла - тяжелый/интенсивный зуд (беспокоит и мешает ежедневной активности и/или сну).
Максимальное снижение интенсивности зуда наблюдалось уже через 3 часа от приема препарата в первые пять суток (рис. 3).
Рис. 3. Средняя субъективная оценка интенсивности зуда после применения препарата
В дальнейшем уменьшение зуда или его отсутствие отмечалось к 10-му дню терапии с одновременным уменьшением клинических проявлений заболеваний (рис. 4).
Рис. 4. Динамика клинических проявлений
Полученные результаты демонстрируют высокую эффективность Цетрина (цетиризина) в терапии хронических и острых дерматозов. Цетрин (цетиризин) отличается выраженным противозудным эффектом, а также уменьшает другие клинические проявления аллергодерматозов (инфильтрацию, эритему). Кроме того, в качестве симптоматической терапии препарат может применяться и при соматических заболеваниях.
Аллергия - это патологическая (отличная от нормальной) реакция иммунной системы.

Функция иммунной системы состоит в защите от чужеродного проникновения, способного принести нашему организму вред.
Для чего в организме вырабатываются антитела, связывающие проникшие в нас вирусы и микробы, а также переродившиеся (раковые) клетки. Обезвреженные таким образом вредоносные агенты (их называют антигенами) выводятся из организма. Защищённый иммунной системой организм оказывается способен длительное время не поддаваться инфекции. Эта способность противостоять болезни называется иммунитетом.
Но если иммунная система работает неправильно, она может увидеть угрозу в веществах, которые для организма опасности не представляют. Посчитав их антигенами, организм начинает активно вырабатывать к ним антитела, в результате мы чувствуем, что организм борется с болезнью, хотя настоящих возбудителей болезни нет есть лишь воздействие какого-то внешнего фактора, часто самого обыденного. Такая повышенная чувствительность к воздействию отдельных веществ называется аллергией, а вещества, на которые организм отвечает аллергической реакцией аллергенами.
Виды аллергии
В зависимости от того, что провоцирует аллергическую реакцию и какими путями аллергены попадают в наш организм, могут быть выделены различные виды аллергии:
Пищевая аллергия это аллергия на пищевые продукты и их компоненты. В качестве аллергенов могут выступать молоко, куриный белок, рыба, белковые компоненты ячменя, ржи, пшеницы и другие продукты. Аллергию также могут вызывать пищевые добавки и консерванты.
Аллергия на лекарства наиболее заметна, когда проявляется немедленно после приёма или введения препарата, но реакция на лекарство может быть и замедленной. Наиболее часто аллергическую реакцию вызывают анальгин, сульфамидные препараты и антибиотики.
Чтобы снизить риск аллергической реакции рекомендуется не вводить более одного нового препарата сразу и принимать новый препарат, начиная с малых доз. При появлении реакции на препарат следует немедленно прекратить приём и обратиться к врачу. Если аллергическая реакция протекает в острой форме необходимо немедленно принять антигистаминный препарат, который есть под рукой.
Аллергия на прививки это аллергическая реакция на компоненты вакцин. При наличии реакции на определённые аллергены, например, антибиотики, куриный белок или пекарские дрожжи, следует ожидать аллергическую реакцию на вакцину, содержащую данное вещество. Поскольку аллерген в случае прививки попадает непосредственно в кровь, реакция может быть, с одной стороны, замедленной, а с другой более тяжёлой.
Аллергия на укусы насекомых возникает как патологическая иммунная реакция на яд, выделяемый насекомыми при укусе. При нормальной реакции место укуса может немного опухнуть, покраснеть, обычно чувствуется зуд, но эти симптомы быстро проходят. Из тех насекомых, которые обитают в средней полосе России, наиболее тяжелые формы аллергической реакции вызывают укусы пчёл, ос и муравьёв.

Аллергия на животных один из самих распространённых видов аллергии. Аллергию могут вызывать как домашние животные (собаки, кошки, грызуны, птицы), так и фермерские (лошади). Аллергенами являются шерсть, перхоть, слюна и моча животных, перья и экскременты птиц. Аллергическую реакцию обычно вызывает вдыхаемая пыль, содержащая эти аллергены.
Аллергия на пыльцу (поллиноз) обычно имеет сезонный характер. Как правило, аллергию вызывает пыльца растений, которые опыляются ветром. Пора цветения соответствующих видов весна, лето является самой проблемной для людей, страдающих поллинозом.
Аллергия на пыль. Пыль может содержать различные аллергены (частички пищи, перхоть животных, споры грибков), однако основным аллергеном является микроскопическое паукообразное пылевой клещ. Пылевые клещи питаются частичками отшелушившейся человеческой кожи. Их особенно много в матрасах кроватей, подушках, одеялах, мягких игрушках, коврах спален и занавесках. Белковая структура пылевых клещей близка к белковой структуре паразитов (например, глистов). Нарушение работы иммунной приводит к тому, что на пылевых клещей начинают вырабатываться те же антитела, что и на паразитов. В результате развивается аллергическая реакция.
Аллергия на холод. В этом случае уместнее говорить о псевдоаллергии, ведь вещества, вызывающего аллергию аллергена при аллергической реакции на холод нет. Под воздействием холода белки наших тканей видоизменяются, и неадекватно реагирующая иммунная система вдруг распознаёт в них чужеродных агентов и начинает с ними бороться.
Фотодерматит. Его ещё называют аллергией на солнце, но это не очень правильно. Ультрафиолетовые лучи воздействуют на те вещества, которые находятся на нашей коже, в результате чего они начинают распознаваться иммунной системой как антигены. Это так называемый экзогенный (т.е. внешнего происхождения) фотодерматит. Его причиной могут быть нанесенный на кожу крем для загара, дезодорант, духи. Подобный эффект вызывают также некоторые лекарства, неизбежно попадающие на кожу в капельках пота.
Выделяют также луговой дерматит. В период цветения многие луговые растения выделяют особые вещества фукрокумарины. Они оседают на коже и под воздействием ультрафиолета провоцируют аллергическую реакцию.
Наряду с экзогенным бывает и эндогенный фотодерматит. В этом случае иммунная система реагирует на изменение тканей кожи под воздействием солнечных лучей. Подобные заболевания встречаются достаточно редко.
Аллергия при беременности. Признаки аллергии во время беременности обнаруживает у себя примерно каждая третья женщина, ранее с аллергией не сталкивавшаяся. Основная причина неизбежные в этот период гормональные изменения.
Непосредственной угрозы для плода аллергия не представляет, поскольку ни аллергены, ни антитела не проникают через плаценту. Главная проблема в том, что во время беременности противопоказаны практически все антигистаминные препараты. Поэтому без консультации с врачом пытаться снять у себя аллергическую реакцию нельзя. В острых случаях надо вызывать скорую помощь, а в остальных идти на приём к аллергологу.

Наша кожа постоянно контактирует с большим количеством аллергенов, поэтому аллергия на коже является одним из наиболее распространённых её видов.
Группа заболеваний, при которых основными являются симптомы кожной аллергии, называется аллергодерматозами. К ним относятся такие заболевания как крапивница, аллергический контактный дерматит, атопический дерматит, экзема, токсидермия и т. д.
Кожная аллергия: основные причины
Причин развития аллергодерматоза очень много: различные пищевые аллергены, лекарственные средства, средства бытовой химии, косметика и т. д.
Возникновению кожной аллергии способствуют:
- Проживание в регионах с неблагоприятной экологией.
- Наличие профессиональных вредностей (продолжительный контакт человека с агрессивными объектами: щелочами, кислотами, дымом, медикаментами и т. д.).
- Питание с использованием большого количества аллергенных продуктов.
- Высокая лекарственная нагрузка.
- Широкое использование средств бытовой химии, содержащих высокоаллергенные химические соединения, красители и отдушки.
- У маленьких детей кожную аллергию может спровоцировать ранний отказ от грудного вскармливания, раннее введение прикормов.
К факторам риска относится также наследственная предрасположенность к аллергическим заболеваниям.
Кроме того, причинами обострения кожной аллергии могут быть заболевания желудочно-кишечного тракта, стрессы и т. д.
Кожная аллергия: симптомы
Симптомы аллергии на коже могут появиться сразу же после контакта с аллергеном или спустя некоторое время (от 10-20 минут до 1-2 дней).
Основными признаками кожной аллергии можно считать:
- сыпь (может значительно отличаться при разных видах кожной аллергии);
- покраснение и отёчность кожных покровов;
- зуд, расчёсы;
- сухость и шелушение кожи.
На фоне расчёсов может присоединиться бактериальная или грибковая инфекция, что ещё больше усугубляет течение заболевания. Все это создает сильный физический и психологический дискомфорт, нарушая сон, сказываясь на трудоспособности.
В зависимости от вида аллергодерматоза те или иные признаки кожной аллергии могут быть особенно выражены или, наоборот, отсутствовать.
Краткая характеристика наиболее распространенных видов кожной аллергии
1. Крапивница
Термин «крапивница» объединяет целую группу заболеваний различной природы, но со сходным клиническим симптомом — высыпания на коже по типу волдырей, напоминающие ожог от крапивы.
Причины крапивницы разнообразны. Кожная аллергия может развиваться в результате реакции на аллергены (например, пищевые продукты, укусы насекомых, лекарственные препараты) или от физических причин, таких как воздействие солнца, холода, жары и давления. Спровоцировать крапивницу могут сопутствующие заболевания желудочно-кишечного тракта, эндокринной системы, хроническая инфекция.
Типичным симптомом крапивницы считается появление на коже высыпаний, сопровождающихся зудом. Кожа вокруг них может быть красного цвета. Иногда все элементы на пораженном участке кожи могут сливаться воедино, образуя гигантские волдыри.
Основной характеристикой кожной аллергии можно назвать полную обратимость волдырей: спустя некоторое время они бесследно исчезают, не оставляя никаких следов, белых пятен или рубцов. Но в отличие от обычного ожога от крапивы данное заболевание появляется повторно, причем со сменой места локализации: сегодня крапивница была на ногах, а завтра может быть обнаружена на руках.
2. Аллергический контактный дерматит
Аллергический контактный дерматит — это кожная аллергия, вызванное непосредственным воздействием на нее раздражающего вещества, или аллергена.
Чаще всего контактный дерматит вызывают средства бытовой химии, косметика, различные химические вещества, никель, латекс, некоторые лекарства.
Аллергический контактный дерматит развивается на участках кожи, которые находились или находятся в контакте с аллергеном.
Первые симптомы и признаки контактного дерматита могут развиться не сразу, а спустя некоторое время после контакта с аллергеном — несколько часов, дней или даже недель.
Основные проявления аллергического контактного дерматита: покраснение и припухлость ограниченного участка кожи, контактировавшего с аллергеном, выраженный зуд в области покраснения, появление на коже пузырей различного размера с прозрачной жидкостью внутри. При повреждении пузырь лопается, и на его месте образуется эрозия. При стихании кожной аллергии некоторое время остаются корочки желтого цвета.
3. Атопический дерматит
Атопический дерматит — хроническое аллергическое заболевание кожи, сопровождающееся зудом и сыпью. Такая кожная аллергия распространена у младенцев и детей, начинается обычно в первые 6 месяцев жизни, нередко продолжаясь и во взрослом возрасте.
Атопический дерматит — многофакторное заболевание. Ведущим фактором является наследственная предрасположенность. Важную роль играют пищевые и ингаляционные аллергены. В детском возрасте основные пищевые аллергены — белки молока, куриного яйца, рыбы, пищевые злаки. С возрастом присоединяются ингаляционные аллергены: домашняя пыль, шерсть животных, пыльца растений.
Провоцирующими факторами при атопическом дерматите могут быть механические, физические или химические раздражители, усиленное потоотделение, табачный дым, стресс, гормональные факторы, инфекция.
Атопический дерматит имеет три последовательные формы (младенческий, детский и взрослый дерматит), отличающиеся особенностями проявления.
Для любой формы атопического дерматита характерны сухость кожи, зуд, утолщение кожи с усилением кожного рисунка, шелушение, покраснение и высыпания.
При атопическом дерматите формируется порочный круг: зуд — расчесы — сыпь — зуд. Кожа при атопическом дерматите изменена даже вне обострения. Нарушены ее структура и водный баланс.
4. Экзема
Экзема — хроническое рецидивирующее заболевание кожи аллергического генеза, характеризующееся полиморфной зудящей сыпью (везикулы, эритема, папулы). Причины экземы могут быть самыми различными, от внешних факторов (химические вещества, лекарственные, пищевые и бактериальные аллергены) до внутренних.
Обострения этого вида кожной аллергии случаются под воздействием психоэмоциональных стрессов, нарушений диеты, контактов с химическими веществами и другими аллергенами.
В зависимости от причины появления и места локализации сыпи выделяют несколько видов экзем: себорейная, истинная, профессиональная, микробная. Места локализации сыпи склонны зудеть, шелушиться, доставляя человеку массу неудобств. Экзема течет хронически с периодами обострений и ремиссий и лечение аллергии на коже часто осложняется присоединением пиодермии или герпеса. При кожной аллергии такого типа также могут наблюдаться изменения функциональной активности пищеварительного тракта, обменных процессов, нейроэндокринные нарушения, вегетососудистая дистония.
5. Токсидермия
Токсидермия — острое токсико-аллергическое воспалительное поражение кожи, представляющее собой аллергическую реакцию на введение в организм (вдыхание, прием внутрь, введение парентерально) веществ, обладающих аллергенными свойствами.
Причинами токсидермии чаще всего являются лекарственные средства и пищевые продукты.
Чаще наблюдается распространенная токсидермия, которая проявляется множественными высыпаниями и зудом. Нередко в такой тип кожной аллергии вовлекаются слизистые оболочки, на которых также могут быть различные высыпания.
Помимо распространенной, возможна фиксированная токсидермия, при которой возникает одно или несколько отечных красных пятен округлых или овальных очертаний, в центре каждого из них в ряде может случаев сформироваться пузырь. Обычно такая кожная аллергия связана с приёмом лекарственных средств. После прекращения действия аллергена воспалительные явления стихают, а пятно существует ещё длительное время. Наиболее тяжелыми формами токсидермии являются синдром Стивенса — Джонсона и синдром Лайелла. Они относятся к неотложным состояниям и требуют госпитализации.
При огромном многообразии самих аллергодерматозов существуют заболевания с похожей симптоматикой. Например, сыпь может сопровождать некоторые инфекции, заболевания внутренних органов и т. д. Поэтому не пытайтесь сами ставить себе диагноз «кожная аллергия» и не занимайтесь самолечением.
Только врач, собрав подробный анамнез и проведя необходимое обследование, сможет определить точную причину заболевания и назначить препараты, которые подойдут в каждом конкретном случае.
Лечение аллергии на коже: общие принципы
Лечение аллергии на коже начинается с комплексной диагностики. Обследование позволяет определить причины развития патологии и выявить предрасполагающие факторы. Если пусковым механизмом развития аллергической реакции служат профессиональные вредности, то лечение аллергии на коже предполагает смену профессии или уделение большего внимания средствам защиты (маски, резиновые перчатки). Если причиной послужили продукты или лекарственные средства — их исключают из употребления.
Любые контакты с аллергенами должны быть ограничены. Это золотое правило поможет предотвратить случаи обострения заболевания. Но на 100% вы не можете быть уверены в том, что аллерген случайно не попадет в продукты питания или не окажется в составе новой косметики. Поэтому в целях успешного лечения аллергии на коже желательно всегда держать под рукой антигистаминный препарат, например Цетрин®, чтобы вовремя снять симптомы аллергии и не допустить прогрессирования заболевания.
Лечение аллергии на коже при обострении может включать в себя местное назачение специальных мазей с кортикостероидами. Они обладают противовоспалительным эффектом, помогают снять отёк, зуд, высыпания на коже. Также могут быть рекомендованы специальные смягчающие средства для кожи, а при присоединении вторичной инфекции — противобактериальные или противогрибковые препараты.
Для успешного лечения аллергии на коже рекомендуется откорректировать рацион питания.
На период обострения заболевания обычно назначается неспецифическая гипоаллергенная диета.
Кроме того, для успешного лечения аллергии на коже необходимо придерживаться общих рекомендаций при аллергических заболеваниях кожи. Рекомендации.
Крапивница – это группа заболеваний (в основном аллергической природы), характерным симптомом которых является сыпь на коже в виде красных волдырей.
В России крапивница очень распространена – от 10 до 20% населения как минимум один раз в жизни наблюдали у себя ее проявления. При этом у большинства она проходит в острой форме (70-75%), у остальных принимает хроническое течение. ВОЗ (Всемирная организация здравоохранения) прогнозирует, что XXI век станет веком аллергии. Каждый год число пациентов с той или иной формой аллергии увеличивается на 5%.
Симптомы и механизмы развития крапивницы

Появление основных симптомов крапивницы – волдырей и покраснений – связано с механизмом развития заболевания. Это повышение проницаемости сосудов и острый отек в тканях, которые окружают сосуды.
Ведущую роль в развитии крапивницы играет тучная клетка. Это специальные иммунные клетки, в гранулах которых содержатся особые биологически активные вещества (медиаторы). Самый изученный из них – гистамин. Именно из-за его действия и возникают симптомы крапивницы – высыпания, краснота, отек, кожный зуд.
Сыпь в виде волдырей появляется внезапно на любой части тела, быстро и без следа проходит в течение 24 часов, а затем возникает в другом месте. При надавливании по центру покраснения видно белое пятно.
Зуд начинается одновременно с сыпью. Так проявляется действие гистамина на нервные окончания.
В зависимости от фактора, который активировал высвобождение гистамина из гранул тучных клеток, выделяют различные виды крапивницы.
У детей при крапивнице может наблюдаться ухудшение общего состояния: повышение температуры тела, нарушением работы пищеварительной системы (диарея).
Виды крапивницы
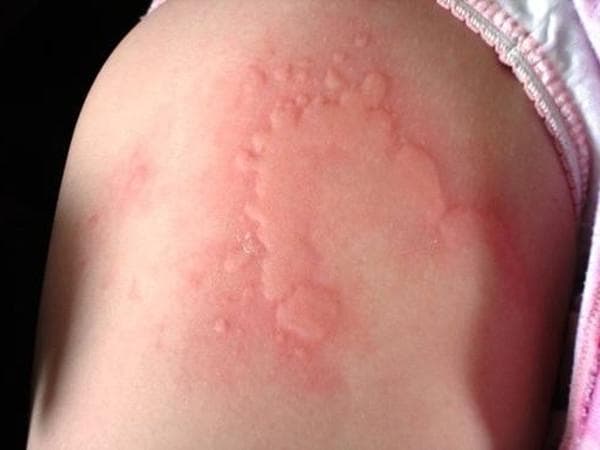
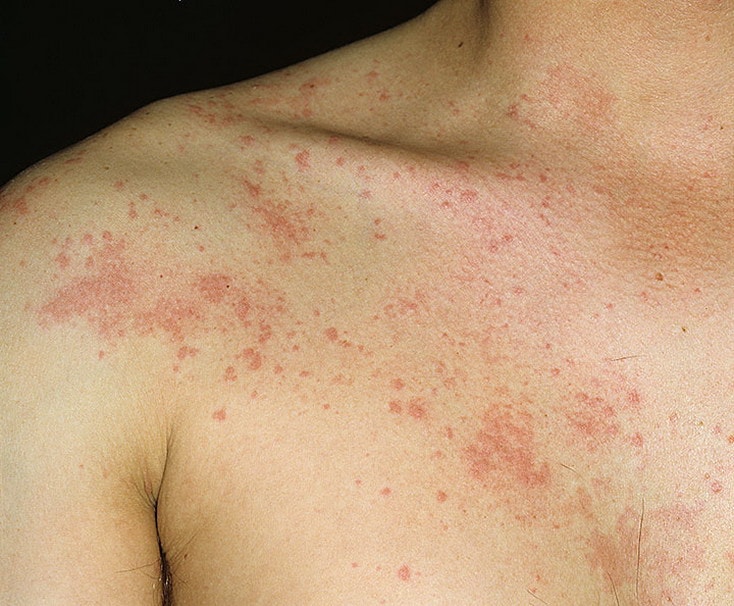
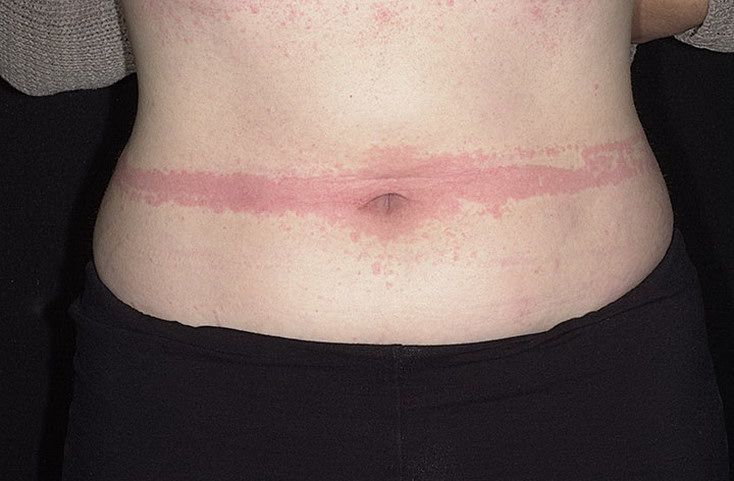
Существует несколько классификаций крапивницы.
1. По времени:
острая – длится до 6 недель;
хроническая – более 6 недель.
2. По природе:
аллергическая (иммунная) – реализуется через развитие иммунной реакции, часто сочетается с другими аллергозаболеваниями (бронхиальная астма, ринит, конъюнктивит, дерматит и т.д.);
неаллергическая – через прямое высвобождение гистамина.
3. По причине:
- аллергическую крапивницу могут вызвать:
прием лекарственных препаратов;
аллергены насекомых (инсектная аллергия);
- неаллергическая форма заболевания возникает из-за прямого влияния на тучную клетку:
физических факторов – таких, как холод, тепло, ультрафиолет, радиация, вибрация, сдавливание;
химических (провоцирующими факторами являются растворители, кислоты, щелочи и другие химические вещества);
некоторых лекарственных средств, например, аспирина;
инфекционных агентов – вирусов (аденовирусов, вируса Эпштейна-Барр, энтеровирусов), стрептококков, гельминтов, Helicobacter pylori;
при системных и других хронических заболеваниях (ревматоидный артрит, системная красная волчанка);
при резком увеличении уровня гистамина и других активных веществ в крови из-за большого употребления в пищу продуктов с их высоким содержанием: баклажаны, консервы, орехи, бананы, шоколад и другие.
Возможна также наследственная, психогенная, а также идиопатическая крапивница (так называют заболевание, причину которого установить не удалось).
Большое разнообразие факторов и схожие механизмы развития отдельных видов затрудняют поиск причины. Чаще всего для этого необходима помощь специалиста.
Оставьте телефон –
и мы Вам перезвоним
Когда и к какому врачу обращаться
Обычно к врачу обращаются:
если сыпь распространяется на большой площади;
при нарастании симптомов;
при присоединении признаков общей интоксикации;
если крапивница не проходит самостоятельно после устранения фактора, который ее вызвал;
если заболевание переходит в хроническую форму или часто рецидивирует,
Желательно не затягивать с визитом к доктору и прийти, когда возникли первые проявления заболевания. Тогда установить причину будет проще, а лечение займет меньше времени. Кроме того, врач порекомендует, что делать для профилактики крапивницы.
Оказать помощь при крапивнице могут терапевт или педиатр, дерматолог, а прицельной диагностикой и лечением занимается врач-аллерголог.
Диагностические процедуры при крапивнице
Обычно диагностика острой крапивницы довольно проста. Достаточно осмотра и расспроса пациента об истории его болезни. Выяснить же причину бывает не так легко, и для этого проводят дополнительные исследования:
1. Лабораторные анализы:
биохимия крови (печеночные пробы – АлАТ, АсАТ, билирубин, ревмопробы, глюкоза крови);

Кожа человека самый большой орган, который, как лакмусовая бумажка, отображает то, что происходит внутри организма. Любое высыпание — это первый признак заболевания или инфекции, поэтому не стоит медлить, если на теле появилась сыпь. Обратиться с кожными высыпаниями нужно к дерматологу, а если сыпь проявилась в области половых органов — к гинекологу или урологу.
Виды сыпи и причины ее появления
Сыпь — это визуальное изменение структуры и цвета кожного покрова, для неё характерны покраснение, зуд, шелушения и даже боль. Ореол высыпания, не смотря на внешнюю целостность, состоит из отдельных элементов, к которым относятся:
- язвы (дефекты на поверхности эпидермиса, вызванные замедлением восстановительных процессов в верхних слоях кожи);
- эрозия (поверхностный дефект эпителия без образования рубца)
- папула (плотный узелок, расположенный над поверхностью кожи);
- везикула (наполненный жидкостью капсула, располагающаяся в верхних слоях эпидермиса);
- пустула (полостное образование на поверхности кожи, наполненное гноем);
- волдырь (элемент на поверхности кожи, вызванный воспалением и отёком сосочкового слоя дермы);
- узлы (плотные безболезненные узелки на коже);
- геморрагии (подкожные кровоизлияния, вызванные высокой проницаемостью стенок сосудов);
- петехии (точечные подкожные кровоизлияния, вызванные травмой капилляров);
- гнойники (глубоко расположенные образования, наполненные гноем).
В зависимости от локализации кожной сыпи можно определить источник проблемы. В частности:
- Аллергические реакции дают сыпь на руках и лице;
- Для инфекций характерны высыпания на туловище (животе, спине);
- ИППП локализуются на половых органах, внутренней поверхности бёдер и коже вокруг анального отверстия;
- Стрессы ослабляют иммунитет, поэтому сыпь локализуется по всему телу (но, в отличие от аллергии или сыпи на почве инфекций, реакция на аллергены и иммуноглобулин будет отрицательной)%;
- Проблемы органов ЖКТ выражаются в виде серьёзных аномалий кожи (при язвенном колите — узловая эритема (воспаление подкожной клетчатки и сосудов в виде узлов), при проблемах с поджелудочной железой — атопический дерматит, кишечные инфекции провоцируют пиодермию — гнойники на коже);
- Высыпания при проблемах с кровью или сосудами возникает на животе, а затем распространяется по всему телу. Для неё характерно отсутствие зуда.
Какой вид сыпи характерен для аллергии
Высыпания на коже при аллергии вызваны вовсе не иммунной реакцией крови на элементы аллергии. Всему виной гаптены — простые химические соединения, не обладающие иммуногенностью. Но они имеют свойство соединяться с белком-носителем. Прикрепляясь к макромолекуле, новообразовавшийся комплекс синтезирует иммуноглобулины. Организмом он воспринимается как инородный, провоцируя повышение уровня лейкоцитов. В итоге кожа покрывается красными пятнами разных размеров и разной локализации.
Аллергическая сыпь характеризуется следующими характеристиками:
- Она не всегда вызывает зуд и повышение температуры;
- Сопровождается отёком лица, век, насморком;
- Область высыпания соответствует местам соприкосновения кожи в аллергеном (при аллергии на украшения — на запястье или пальцах, на дезодорант — в области подмышек, на косметику — на веках или вокруг рта);
- Анализ крови показывает повышение количества эозинофилов;
- Биохимический анализ крови остаётся без изменений.
Самая распространённая форма сыпи при аллергии — крапивница. По внешнему виду она напоминает розовые пятна, появляющиеся на коже после контакта с крапивой. Крапивница — это реакция на пыльцу, косметику, пыль. Часто локализуется на сгибах локтей, коленей и запястья. Сопровождается сильным зудом и шелушением кожи.
В зависимости от аллергена сыпь имеет следующие виды:
- Аллергия на пищу. Представляет собой эритематозную сыпь в виде шероховатых пятен, возвышающихся над поверхностью эпидермиса. Характерная черта пищевой аллергии — сильный зуд.
- Холодовая аллергия. Возникает при контакте открытых участков кожи с холодом (воздухом, водой). Хоть непосредственно холод не провоцирует аллергическую реакцию, он является пусковым механизмом для аллергической реакции на неправильное функционирование щитовидной железы, селезёнки и пр. Холодовая аллергия сопровождается слезоточивостью, выделениями из носа, а также появлением белесоватых и розовых, похожих на расчёсы, пятен на коже, которые исчезают сами собой спустя некоторое время. Если у человека хотя бы раз случилась аллергия на холод, ему нужно обратиться к врачу, чтобы узнать истинную причину сбоя в работе организма.
- Аллергия (атопический дерматит) на пыль/шерсть животных. Она часто диагностируется у детей. Проявляется в виде зудящей сыпи, сопровождается повышенной сухостью кожи. В некоторых случаях имеются мокнущие язвы. Самый простой тест по выявлению атопического дерматита: возьмите обыкновенную школьную линейку и надавите на область сыпи в течение 20 секунд. Если спустя несколько минут на коже сохраняется белая полоса, это атопический дерматит. Если кожа восстановила прежний оттенок — это сыпь другой природы.
- Аллергия на алкоголь. Алкоголь имеет сосудорасширяющее действие. Соответственно, в кровь всасывается больше веществ, в том числе и токсических. чем больше компонентов в составе алкогольного напитка, тем сильнее на него аллергия. Самым «опасным» напитком является абсент, в состав которого входят полынь, анис, фенхель, кориандр, мелисса. Кожа покрывается красными пятнами, как от ожогов. У хронических алкоголиков, ежедневно употребляющих дешёвое вино, красное, словно обветренное лицо является следствием постоянной алкогольной интоксикации организма. Если такая реакция произошла у обычного человека, ему нужно выяснить источник аллергии и обратиться к врачу. Самая большая опасность — это отёк Квинке, когда отекают лёгкие и человек умирает в течение нескольких минут.
Аллергическая сыпь бывает 4 видов: пищевая, контактная, респираторная и дыхательная. Самые большие аллергики —дети. Следует помнить, что не все продукты, употребляемыми взрослыми, подходят детям.
Нельзя сыпь у ребёнка оставлять без внимания. Самой опасной является сыпь, вызванная менингококковой инфекцией. Внешне она напоминает пищевую аллергию, но при этом повышается температура тела. Лучше перестраховаться, и при любом высыпании у малыша необходимо обращаться к врачу.
Инфекционная сыпь: характерные черты и отличие от аллергических высыпаний
Отличительные черты аллергической сыпи — везикул (капсул с жидкостью внутри), папул (зернообразных уплотнений) и пустул (пузырьков с гноем). У инфекционной сыпи эти симптомы есть.
Различные инфекции и вирусы, попадая в организм, повреждают, прежде всего, слизистую оболочку, а также кожный покров. В отличие от аллергической сыпи, инфекционной сыпи всегда сопутствует повышение температуры тела.
Также характерные признаки инфекции:
- интоксикация организма, рвота, головная боль
- быстрая утомляемость
- этапность, распространение сыпи на другие участки тела с каждым новым днём
- увеличение лимфоузлов
- высыпания имеют вид папул, везикул и пустул
- кожа пересыхает и отслаивается.
Сыпь при инфекции не вызывает зуд, но прикосновение к ней вызывает боль. Причиной высыпаний являются следующие заболевания:
- Герпес: в зависимости от типа вируса поражается кожа лица (губы), либо половые органы (головка пениса, половые губы). Сыпь имеет вид пузырьков, которые постепенно вскрываются, и на их месте образуются язвочки. По завершении образуется корка, которую нельзя трогать;
- Чесотка: возбудителем является микроскопический клещ, который оставляет под кожей тончайшие ходы. Возникает нестерпимый зуд;
- Ветряная оспа: сыпь напоминает укус комара, наполненные серозной жидкостью. Везикулы распространяются по всему телу, включая волосистую часть головы. Подошвы и ладони остаются нетронутыми;
- Скарлатина: сыпь имеет вид розеол — точечных розовых пятен различной формы. Через несколько дней сыпь бледнеет и становится коричневатой. После нормализации температуры кожа шелушится и слоится. Характерная черта — покраснение языка и увеличение сосочков;
- Корь: сыпь имеет вид папул, которые локализуются на внутренней стороне щёк, десне. Высыпание распространяется от шеи вниз по спине, в последнюю очередь переходит на конечности. Воспаляется слизистая оболочка глаз;
- Краснуха: кожа покрывается красными пятнами, локализуемыми в области бёдер и ягодиц, наблюдается недомогание;
- Инфекционный мононуклеоз: увеличиваются лимфоузлы, отекают аденоиды. Сыпь наблюдается по всему телу, в том числе на нёбе;
- Менингококковая инфекция: это чрезвычайно опасная инфекция, приводящая к смерти или инвалидности ребёнка. Именно по внешнему виду сыпи можно заметить симптомы заболевания в первые сутки заражения. Высыпание при менингококковой инфекции является следствием воздействия токсинов, вызванных жизнедеятельностью менингококка, которые увеличивают проницаемость сосудов. Сыпь имеет геморрагический характер, т.е имеет вид небольших кровоизлияний. В основном локализуется на ягодицах, конечностях.
Существует эффективный тест, позволяющий отличить менингококковую сыпь от других высыпаний. Нужно взять стакан, перевернуть его, надавить на место высыпания и немного повертеть, пока кожа вокруг не побелеет. Если кожа побледнеет и на месте сыпи, значит, дело не в менингококковой инфекции. В случае сохранения того же цвета сыпи следует немедленно вызывать скорую.
Сыпь, вызванная болезнями крови и сосудов
Сыпь при заболеваниях крови или сосудов вызывается повреждением стенок капилляров, в результате чего на поверхности кожи появляются петехии — маленькие ярко-красные точки. В отличие от обычных кровоизлияний, сыпь при болезнях крови не меняет цвета при надавливании. На заболевание указывают и другие признаки:
- болят суставы (в коленях, голеностопные);
- чёрный стул, диарея, резкая боль в животе как при отравлении;
- сыпь покрывает всё тело.
К заболеваниям, вызывающим геморрагическую сыпь, относят:
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) — заболевание крови, при котором мелкие артерии и капилляры перекрываются тромбами. В основном встречается в детей, особенно новорождённых. Болезнь имеет аутоиммунные причины неясной этимологии. Т.е. собственные иммунные клетки воспринимают тромбоциты как инородное тело и атакуют их. Сыпь безболезненная, возникает как реакция на введение какого-либо медикамента, локализуется на месте инъекции.
Гемобластоз. Это злокачественная опухоль, возникающая очень часто в детском возрасте. Сыпь имеет несколько видов:
- полушары красно-коричневого цвета, покрытые корочкой;
- пузыри с серозной жидкостью внутри;
- похожие на кровоподтёки высыпания как больших размеров, так и в виде кровавых точек, которые появляются безо всяких оснований.
Во всех случаях высыпания вызывают сильнейший зуд. Анализы крови при гемобластозе показывает значительное увеличение количества лейкоцитов из-за снижения иммунитета. Гемоглобин падает, лимфоузлы увеличиваются. Показатели тромбоцитов падают, ребёнок быстро утомляется. Главная причина сыпи при заболеваниях крови или сосудов — это снижение количества тромбоцитов и нарушение синтеза белка, участвующего в тромбообразовании. Такая сыпь возникает и при приёме лекарств, способствующих разжижжению крови (Аспирин, Варфарин, Гепарин).
Диабетическая ангиопатия. Это нарушение пропускной способности сосудов нижних конечностей, провоцируемое сахарным диабетом 1 и 2 типа. Из-за болезни стенки сосудов истончаются, становятся хрупкими. Это вызывает дистрофию кожных покровов. На коже появляются язвочки и эрозии.
Сыпь, вызванная проблемами с органами пищеварения
Состояние кожи во многом зависит от работы внутренних органов. С помощью карты высыпаний на лице можно определить, в каких органах имеются неполадки.
- прыщи на лбу указывают на проблемы с кишечником;
- сыпь по линии роста волос говорит о проблемах с желчным пузырём;
- прыщи на переносице — неполадки с печенью;
- гнойники на висках — проблемы с селезёнкой;
- высыпания над губой — нарушение работы кишечника;
- прыщи на носу — болезни сердца или эндокринные нарушения;
- сыпь на подбородке — гинекологические проблемы.
Высыпания при заболеваниях печени
На ранних стадиях болезни печени практически никак себя не проявляют. Самым ранним симптомом являются специфические кожные высыпания. Они вызываются повышением в крови количества желчной кислоты, что вызывает общую интоксикацию организма. Кожа приобретает жёлтоватый оттенок.
При холестазе (закупорке желчных путей) сыпь локализуется на ступнях и ладонях, имеет вид следов словно от ожога. При циррозе погибают клетки печени, всё тело покрывается пятнами. Паразитные заболевания печени вызывают высыпания, напоминающие крапивницу. Они локализуются в поясничной области и на животе.
Также характерно сочетание сыпи и сосудистых звёздочек, которые вызывают сильный зуд, который усиливается по ночам. Приём антигистаминов (препаратов против аллергии) не вызывает облегчения. Повышение билирубина придаёт коже желтоватый оттенок.
Высыпания при заболеваниях кишечника
Если содержимое кишечника плохо удаляется из организма, то часть токсинов начнёт проникать в кровь. Организм начинает сам избавляться от ядов через систему выделения. Из-за этого состояние кожи ухудшается, для неё становится характерным:
- повышенная жирность
- тусклый цвет лица
- угревая сыпь, причём не только на лице, но и на спине, животе, груди
- заметны «чёрные точки», похожие на кратеры вулкана
- кожа становится сухой, обезвоженной
- после заживления прыщей остаются рубцы.
После новогодних праздников многие отмечают ухудшение состояния кожи, наблюдают у себя незначительные высыпания, которые проходят сами собой. Они связаны с загрязнением организма токсинами, вызванными приёмом большого количества тяжёлой пищи.
Сыпь при заболеваниях поджелудочной железы
Поджелудочная железа регулирует секреторные функции, поэтому нарушение в работе органа сказывается на состоянии кожи. При обострении панкреатита вокруг пупка локализуются геморроидальные (похожие на синяки) высыпания, сама кожа приобретает мраморный оттенок. Крапивница располагается по всему телу полосами, также заметны красные «капли» на коже — сосудистые аневризмы. Чем больше красных выступающих точек на теле, тем интенсивнее проходит заболевание.
Сыпь на нервной почве
Стрессы, нервное перенапряжение нередко вызывают кожную сыпь. Под воздействием стрессовой ситуации угнетается иммунитет. Организм тратит свои ресурсы на поддержание нормального состояния внутренних органов. По этой причине обостряются ранее скрытые заболевания. Также ослабление иммунитета провоцирует крапивницу — мелкую сыпь, похожую на реакцию эпидермиса на прикосновение крапивы. По-другому эта патология называется нервной экземой. Она, в отличие от обычной аллергической реакции, сопровождается следующими симптомами:
- сильным зудом, который не снимается антигистаминными препаратами
- учащается пульс, ощущается тремор рук
- беспокойный сон, ночная потливость
- панические атаки, чувство тревоги и опасности
- отёчность лица и конечностей.
Обычно нервная экзема возникает после травмирующей ситуации либо сильного стресса. Лечение кожной сыпи кремами или лекарствами не помогает. Улучшение наступает только после нормализации жизненной ситуации. Зуд крапивницы на нервной почве успокаивают ванны с морской солью, которые также хорошо действуют на нервную систему.
Высыпания на коже при гинекологических проблемах
Состояние детородных органов у женщины тесно зависят от гормонального фона. Многие заболевания (миома матки, киста яичника, эндометриоз) вызываются гормональным дисбалансом, в частности, соотношением андрогенов (мужских половых гормонов)и женских половых гормонов, о чём прежде всего просигнализирует специфическая сыпь на коже. Андрогены, в частности, тестостерон и ДГТ (дигидротестостерон), производятся у женщин надпочечниками и яичками. Клетки, выстилающие сальные железы кожи, имеют рецепторы андрогенов. При повышении количества гормонов рецепторы реагируют, и кожа выделяет больше сала, создавая питательную базу для бактерий. Причём ДГТ начинает производиться надпочечниками ещё до начала полового созревания, поэтому у подростков, особенно у девушек, высыпания наблюдаются уже лет с 10-12.
При поликистозе яичников у женщины падает количество женских гормонов эстрогена и прогестерона и резко возрастает уровень андрогенов. У женщины вместе с нарушением менструального цикла появляются сильные «подростковые» угри на лице и груди. В паху, подмышках и вокруг шеи заметно потемнение кожи. Также женщина отмечает повышенную волосатость ног, рук, над губой. Всё это связано с гормональным дисбалансом.
Повышение уровня женских гормонов также сказывается на состоянии кожи. Помимо прыщей на лице и теле, переизбыток эстрогена делает кожу вялой и тусклой. Она словно теряет тонус. Также отмечается снижение уровня сахара в крови и увеличение количества тромбоцитов.
Повышение прогестерона также не проходит бесследно. Кожа имеет прогестероновые рецепторы, которые реагируют на рост гормона увеличением выработки кожного сала вплоть до появления жирной себореи. Волосяная часть головы покрывается корочками, на лице и теле появляются розовые пятна, кожа на которых шелушится и отслаивается. У подростков лицо покрывается буграми, которые при надавливании выделяют жидкий сальный секрет.
У младенцев также бывает гормональная сыпь, которая может сильно напугать молодую маму. Это так называемый неонатальный цефалический пустулёз. Возникает он оттого, что малыш начинает жить отдельно от тела матери, и для него это серьёзный гормональный шок. Секреция сальных желез увеличивается, протоки закупориваются, что создаёт благоприятные условия для деятельности микробов.
Также организм новорождённого избавляется от гормонов, которые ему поставляла мама в период беременности. Помимо высыпаний на коже, у девочек набухает грудь, наблюдаются выделения из влагалища. У мальчиков отекает мошонка и пенис. Все эти симптомы проходят сами собой спустя несколько дней. Маме нужно следить, чтобы малыш не потел, чтобы на коже не размножались бактерии.
Читайте также:

