Аллергический дерматит при орви
Обновлено: 02.05.2024
В последние десятилетия неуклонно растет заболеваемость вирусными респираторными инфекциями, причем все чаще встречаются случаи резистентные к проводимой противовирусной терапии. В то же время отмечается и увеличение числа аллергопатологий. Не удивительно, что врачи общей практики почти ежедневно имеют дело с пациентами, у которых аллергия сочетается с вирусной инфекцией.
Проблемой терапии является, однако, не столько сосуществование двух независимых диагнозов и необходимость учитывать взаимодействие назначенных разными специалистами средств, сколько взаимное потенцирование заболеваний, резко ухудшающее самочувствие пациента и путающее клиническую картину.
Взаимосвязь аллергии и инфекции
Инфекция провоцирует обострение атопического процесса и осложняет его течение. ОРВИ – наиболее частая причина обострения бронхиальной астмы: только в одном случае из десяти инфицирование риновирусом или респираторно-синцитиальным вирусом не приводит к появлению свистящих хрипов.
Сочетание вирусной инфекции и аллергии повышает уровень сенсибилизации к аллергену. Однако в роли аллергена может выступать и сам вирус. При атопическом ответе организма на вирусный агент появляются вирус-специфические IgE, причем их концентрация коррелирует с вероятностью обострения БА.
Сезонный подъем заболеваемости гриппом четко коррелирует с частотой госпитализаций у пациентов с бронхиальной астмой и числом летальных исходов у таких больных 1 .
В свою очередь аллергические заболевания, в особенности длительные и вялотекущие, увеличивают восприимчивость пациента к ОРВИ и гриппу, в разы повышают риск их бактериальных осложнений. Кроме того, атопия видоизменяет клиническую картину респираторной инфекции, утяжеляет симптоматику, затрудняет диагностику и подбор адекватной терапии.
Лечение сочетанной патологии
Терапия вирусной инфекции при бронхиальной астме или других атопических заболеваниях имеет ряд особенностей, которые необходимо учитывать во избежание ятрогенных состояний.
Лечение гриппа и ОРВИ, как в данном случае, так и в принципе, подразумевает назначение этиотропных, симптоматических и иммуномодулирующих средств.
Препараты прямого противовирусного действия, как правило, активны в отношении узкого спектра вирусов. При отсутствии возможности идентифицировать патологический агент их назначение пациентам с аллергией чревато крайне малой эффективностью при высоких рисках развития побочных эффектов и усугубления и так обостренного атопического процесса.
Все чаще западные коллеги рекомендуют в качестве препаратов выбора при ОРВИ интерфероны и их индукторы. Их назначение особенно оправданно из-за того, что атопия сопровождается специфическим нарушением иммунитета в звене распознавания вирусной РНК TLR-рецепторами. Это приводит к нарушению функционирования системы интерферона, а следовательно, и к значимой вероятности присоединения бактериальной инфекции.
Для коррекции работы системы интерферона именно в случае аллергического заболевания рекомендуются индукторы эндогенного синтеза интерферона. Их преимуществами перед препаратами интерферонами являются отсутствие антигенности и гораздо меньшая токсичность, что немаловажно, если пациент параллельно проходит курс терапии у аллерголога или пульмонолога. Кроме того, препараты этой группы стимулируют долговременный синтез эндогенного интерферона в физиологических дозах, что полностью исключает передозировку 2 .
Современные инновационные разработки позволили создать уникальный препарат Эргоферон, который, стимулируя систему интерферона одновременно оказывает и симптоматическое действие (противовоспалительное, антигистаминное). Богатая палитра терапевтических возможностей позволяет назначить одно средство вместо целого ряда препаратов, избежать дополнительной нагрузки на печень и минимизировать риск побочных эффектов и лекарственного взаимодействия.
В качестве симптоматического средства у больных с вирус-индуцированной бронхиальной астмой и ХОБЛ сегодня также активно применяется препарат Ренгалин, сочетающий противокашлевые, противовоспалительные, анальгезирующие и антигистаминные свойства.
Эргоферон
Эргоферон – противовирусный препарат, в состав которого входят аффинно очищенные антитела к ИФН-у. Целый ряд фундаментальных и экспериментальных работ показал, что РА-антитела к ИФН-у изменяют пространственное расположение молекулы интерферона и ее функциональную активность, что влияет на всю систему противовирусной защиты: эффективнее вовлекаются в реализацию своих физиологических эффектов ИФН-а, ИЛ-2, натуральные киллеры, повышается фагоцитарная активность макрофагов. Под действием РА-антител усиливается и продукция, и рецепция ИФН-у.
Интенсивность синтеза интерферона четко коррелирует с фазой инфекционного процесса: по мере выздоровления организм включает «нормальный режим» его продукции, но в случае ре- или суперинфекции система снова начинает работать активнее.
Своим противовоспалительным и антигистаминным действием 3 Эргоферон обязан содержанию РА антител в CD4 и гистамину. Антиаллергическое действие обусловлено также способностью препарата восстанавливать нарушения в системе Th1/Th2, что позволяет нормализовать систему иммунного ответа при атопии.
Благодаря богатым терапевтическим возможностям Эргоферона, физиологичности его воздействия, препарат можно рекомендовать пациентам с сочетанной патологией на любой стадии и при любой тяжести атопического и инфекционного процесса.
Ренгалин
Ренгалин – одна из наиболее успешных и перспективных разработок компании «Материа Медиа Холдинг». Препарат создан на основе поликлональных аффинно очищенных антител к гистамину, брадикинину и морфину и рекомендуется к назначению пациентам с вирусно-индуцированными формами бронхиальной астмы и ХОБЛ, сопровождающимися кашлем 4 .
Аффинно очищенные антитела в виде технологически обработанных сверхвысоких разведений изменяют воздействие эндогенных биологически активных соединений на B1-, B2-. H1- и опиатные рецепторы в нижних отделах дыхательных путей, снижая выраженность воспаления, отека, боли и атопии. Ренгалин влияет на центральные и периферические звенья противокашлевого рефлекса: расслабляет гладкую мускулатуру стенок бронхов, увеличивая их просвет, и снижает возбудимость кашлевого центра в продолговатом мозге, в отличие от наркотических препаратов центрального действия не угнетая дыхание. Купирование кашля происходит мягким физиологичным образом, соответственно стадии инфекционного процесса. Релиз-активные антитела к гистамину, в свою очередь, уменьшают сосудистую проницаемость, образование слизи и отек слизистой оболочки 5 6 7 8 .
Благодаря своей безопасности, высокой эффективности, в частности в плане предупреждения осложнений, препарат с успехом назначается и в педиатрической практике 9 10 .
Клиническая эффективность
Доказательная база Эргоферона и Ренгалина представлена рандомизированными и инициативными клиническими исследованиями, которые проводились в последние годы в различных медицинских учреждениях с участием, в том числе, пациентов с заболеваниями аллергического профиля.
- Работа 2011-2012 годов изучала эффективность применения Эргоферона у пациентов аллергологического отделения ГКБ №57 г. Москвы с бронхиальной астмой и хронической обструктивной болезнью легких. Наблюдение показало, что симптомы ОРВИ на фоне приема препарата купировались уже на 1-2 сутки терапии. В 78% случаев монотерапии ОРВИ Ренгалином было достаточно и назначения антибиотиков не потребовалось 11 .
- В 2016 году были опубликованы результаты применения Эргоферона при респираторных вирусных инфекциях у пациентов с внелегочной патологией, в том числе аллергического характера. Пациенты отметили быстрое исчезновение простудной симптоматики, отмечалось положительное влияние на показатели физиологической адаптации по опроснику Л. Х. Гаркави 12 .
- В 2017 году итоги международной наблюдательной неинтервенционной программы «Эрмитаж», объединившей данные почти 8,5 тысяч пациентов с ОРВИ, 706 из которых страдали той или иной формой атопии (аллергические риниты, дерматиты, бронхиальная астма и т.д.) показали хорошую переносимость препарата, быстрое купирование симптомов ОРВИ при любом сроке начала лечения. Почти в половине случаев Эргоферон назначался в виде монотерапии, чем была доказана его способность сокращать лекарственную нагрузку на пациента, не повышая в то же время частоту бактериальных осложнений 13 .
- Противокашлевая эффективность Ренгалина была продемонстрирована в 2011 году в экспериментальном исследовании Dugina J.L. с соавт. Препарат достоверно уменьшал частоту и интенсивность кашля. Показатели его результативности были сравнимы с бутамиратом 14 .
- Также проводилось сравнение Ренгалина с эталонным кодеинсодержащим противокашлевым препаратом (Коделак®) при лечении кашля, появившегося на фоне острой респираторной инфекции у взрослых пациентов. Интенсивность симптомов начала падать в первый же день применения Ренгалина. Его противокашлевая активность оказалась сопоставимой с кодеинсодержащим средством. Ренгалин не вызывал угнетения дыхания и седации, на его фоне отмечалось улучшение качества сна и жизни в целом. 15
- Другие исследования показали, что по своему эффекту Ренгалин сопоставим и с Синекодом® 16 .
Широкий спектр терапевтических возможностей и благоприятный профиль безопасности Эргоферона и Ренгалина, доказанные в ходе многочисленных исследований, позволяют рекомендовать оба препарата пациентам с бронхиальной астмой и другими аллергическими заболеваниями при ОРВИ и гриппе. Применение данных средств помогает быстро добиться лечебного эффекта, снизить лекарственную нагрузку, избежать негативных последствий взаимодействия с препаратами постоянной терапии и бактериальных осложнений, свойственных данной группе пациентов.
Острые респираторные заболевания (ОРЗ) - достаточно частая патология, встречающаяся у детей всех возрастных групп. В России ежегодно регистрируется около 70 тыс. случаев ОРЗ на 100 тыс. детского населения. Максимальная частота острых респираторных инфекций отмечается в возрасте от 6 мес до 6 лет, среди этой группы наиболее высокий уровень заболеваемости ОРЗ отмечается у детей дошкольного возраста, посещающих организованные коллективы.
Высокая частота инфекционной респираторной патологии у детей связана с особенностями развития иммунной системы, значительной контагиозностью вирусов, нестойким иммунитетом к ряду возбудителей и др. Иммунная система у детей в возрастном интервале, на который приходится наибольшее число случаев ОРЗ, характеризуется максимальным риском развития неадекватных или парадоксальных реакций при встрече с антигеном.
Во второй половине 1-го года жизни происходит утрата пассивного иммунитета, полученного от матери. Способность к формированию собственного активного иммунитета у ребенка развивается постепенно и на большинство антигенов в этот период появляется первичный иммунный ответ с синтезом антител класса IgМ (или IgK), не оставляющий иммунологической памяти. Недостаточность местной защиты слизистых оболочек связана с дефицитом секреторного IgA. В связи с этим чувствительность ребенка к ОРЗ в данный период очень высока. На 2-м году жизни происходит значительное расширение контактов ребенка с окружающим миром и возбудителями инфекций. Иммунный ответ ребенка на инфекционные антигены остается неполноценным: сохраняется первичный характер иммунного ответа (в основном синтез IgМ-антител), что связано с физиологической недостаточностью синтеза IgG. Функциональная активность Т-хелперов в крови нарастает, но сохраняется их дефицит, что проявляется слабостью клеточного звена иммунитета. Недостаток Т-хелперов обусловливает также неадекватную дифференцировку В-лимфоцитов, и при антигенной нагрузке синтезируются преимущественно антитела класса IgK (или IgМ). Местная защита слизистых оболочек все еще остается несовершенной из-за низкого уровня секреторного IgA. Сохраняется высокая чувствительность ребенка к респираторным инфекциям. К 6 годам уровни IgM и IgG в крови ребенка приближаются к таковым взрослого человека, но уровень IgA все еще остается более низким, с чем связана низкая местная защита слизистых оболочек. Однако содержание IgK достигает максимального уровня по сравнению с его концентрацией в другие возрастные периоды. Эти особенности способствуют развитию аллергических реакций у детей этого возраста, сохраняя чувствительность и к респираторным инфекциям.
Высокий риск развития атопических реакций у детей первых лет жизни связан с преобладанием у них дифференцировки Th0 по типу Th2, контролирующих синтез IgK и повышенную секрецию гистамина базофилами и тучными клетками. Низкий уровень секреторного IgA на слизистых оболочках у детей способствует беспрепятственному проникновению аллергенов через слизистые оболочки респираторного и желудочно-кишечного тракта. Возрастные иммунологические особенности предрасполагают к реализации атопического диатеза у детей раннего возраста.
Дети, страдающие атопическими заболеваниями, достоверно чаще болеют острыми респираторными вирусными инфекциями (ОРВИ). У 50% часто болеющих детей определяются повышение уровня IgE и сенсибилизация к ряду аллергенов. Показано, что у больных атопическим дерматитом имеются дисбаланс Th1/Th2-лимфоцитов, нарушение фагоцитоза, других неспецифических факторов иммунитета. Недостаток Т-хелперов приводит к неадекватной реакции В-лимфоцитов и при повышенной антигенной нагрузке вызывает синтез IgK- и IgМ-антител, но не секреторных IgA. Превалирование у часто болеющих детей первичного иммунного ответа обусловливает сниженную способность к синтезу интерферона-γ, что ослабляет противовирусную защиту.
Респираторные возбудители, вторгаясь в слизистую оболочку дыхательных путей, вызывают развитие воспаления, проявляющегося клинической картиной ринита, синусита, фарингита, отита, ларинготрахеита (у детей раннего возраста часто осложняется стенозом гортани), бронхита (у детей, имеющих аллергические заболевания, отмечается склонность к возникновению обструктивных форм). На первом (триггерном) этапе эффективными способами снижения остроты воспаления являются предотвращение колонизации слизистой оболочки патогенной микрофлорой и ограничение ее размножения. Этому способствует орошение слизистой оболочки носа солевыми растворами типа "Маример", "Аква Марис", "Салин" и др. Своевременно проведенные мероприятия сохраняют способность эпителиоцитов слизистой оболочки к продукции защитной слизи, мукоцилиарному клиренсу и существенно сокращают объем повреждений. На последующих этапах происходят образование биологически активных веществ и миграция в слизистую оболочку клеток воспаления, что сопровождается вазодилатацией, увеличением проницаемости сосудов и экссудацией. Это приводит к отеку, гиперсекреции слизи в респираторном тракте. Применение противовоспалительных препаратов в этот период способствует предотвращению дальнейшего запуска синтеза адгезионных молекул, хемокинов и других цитокинов.
Основными направлениями в лечении респираторных инфекций являются этиотропная и патогенетическая терапия. Лечение должно быть комплексным и учитывать индивидуальные особенности ребенка. Этиотропная терапия включает препараты, обладающие противовирусной активностью, и антибактериальные средства при бактериальных осложнениях. Можно использовать препараты Виферон, Гриппферон, Амиксин, Арбидол, Кагоцел, Ингарон, Анаферон детский, Рибомунил, Альгирем.
Патогенетическая терапия включает назначение противовоспалительных средств. В педиатрической практике достаточно широко используется противовоспалительный препарат с комплексным механизмом действия, направленным на подавление инфекционного и неинфекционного воспаления с преимущественным воздействием на слизистую оболочку дыхательного тракта, Эреспал (фенспирида гидрохлорид).
Терапевтический эффект Эреспала обусловлен снижением активности фосфолипазы А2 в результате нарушения транспорта ионов кальция в клетку. Вызванные изменения замедляют скорость образования арахидоновой кислоты, и, как следствие, снижается образование простагландинов, лейкотриенов и тромбоксана - основных факторов, инициирующих сосудистую фазу воспаления. Фенспирид способствует уменьшению степени воспалительного отека тканей и секреторной активности бокаловидных клеток слизистых оболочек. Одновременно Эреспал подавляет синтез гистамина, провоспалительных цитокинов, преимущественно фактора некроза опухоли-ɑ, и уровень активности адренорецепторов, которые стимулируют секрецию вязкой слизи. В результате уменьшается выраженность II фазы воспаления - фазы клеточной инфильтрации. Эффект достигается в том числе за счет уменьшения образования факторов хемотаксиса, включая интерлейкин-8, что значительно снижает альтерацию эпителия респираторного тракта. Препарат обладает преимущественным действием на уровне респираторного тракта, воздействуя на все фазы воспалительного процесса, при минимальном системном эффекте.
Под влиянием Эреспала наблюдаются снижение отека и количества выделяемой вязкой мокроты, что связано с уменьшением образования и выделения секрета (муколитическим и отхаркивающим действием фенспирид не обладает), улучшение мукоцилиарного транспорта, уменьшение степени обструкции дыхательных путей, повышение эффективности кашля.
Отсутствие возрастных ограничений и высокий терапевтический эффект позволяют рассматривать Эреспал в качестве препарата выбора противовоспалительной терапии острых инфекций респираторного тракта у детей. Его хорошая переносимость и клиническая эффективность доказана в ходе европейского многоцентрового исследования у 232 детей первых 6 лет жизни с респираторными заболеваниями разной этиологии, в том числе вирусной и аллергической. В масштабном многоцентровом исследовании, проведенном в 2000 г., приняли участие пациенты и врачи Воронежского пульмонологического центра. Наши собственные исследования и результаты анализа в 9 регионах России 2582 случаев лечения инфекционно-воспалительных респираторных заболеваний у детей в возрасте от первых недель до 16 лет с использованием Эреспала позволили установить целесообразность его применения в качестве противовоспалительной терапии. Острая инфекция верхних отделов респираторного тракта была установлена у 79% детей, острый бронхит - у 20,5%. Легкая степень тяжести ОРЗ отмечена у 1/3 пациентов, тяжелая - у 2%. У остальных детей наблюдалась средняя степень тяжести ОРЗ. Эреспал начинали использовать в стандартной дозе у преобладающего большинства детей на 1-3 сутки болезни. Монотерапию Эреспалом проводили у 33% больных, в сочетании с местным препаратом с антибактериальным противовоспалительным действием (Биопарокс) - у 47%, в сочетании с системными антибиотиками - у 20% детей. Эффективность Эреспала как отличная оценена у 42%, хорошая - у 46% детей. Дети легко переносили лечение, частота нежелательных реакций при монотерапии составила 0,12% (аллергическая сыпь, тошнота, диарея). Использование монотерапии Эреспалом показало его высокую эффективность при острых инфекционно-воспалительных заболеваниях респираторного тракта, особенно при назначении его в первые дни болезни. Фенспирид может быть назначен и как дополнительный противовоспалительный препарат наряду с антибиотиками местного и системного действия.
Лечение ОРВИ у детей с атопическим дерматитом сопряжено с дополнительными трудностями, так как инфекции, как правило, вызывают обострение аллергического процесса, часто протекают с осложнениями в виде обструктивного синдрома на фоне характерных иммунологических нарушений, отита, синусита, не все медикаментозные препараты переносятся ребенком. Учитывая описанный выше комплексный механизм действия Эреспала, целью нашего исследования явилось изучение его влияния на течение ОРВИ и клинические проявления атопического дерматита у детей.
Эреспал использовался при лечении 39 детей с острым бронхитом, имеющих атопический дерматит в стадии неполной ремиссии. Возраст больных составил от 2 до 7 лет. Оценка выраженности симптомов в динамике осуществлялась по балльной системе (от 0 до 5 баллов по возрастающей). Основанием для включения в исследование являлось наличие у больного выраженного кашля разного характера, интоксикации, физикальных изменений в легких.
Пациенты, имеющие клиническую картину острого бронхита, были разделены на две группы: в 1-ю вошли дети с легким течением атопического дерматита (22 человека), во 2-ю - со среднетяжелым (17 детей). Для объективной оценки степени тяжести течения заболевания и эффективности проводимой терапии у детей с атопическим дерматитом мы использовали коэффициент SCORAD. У детей 1-й группы индекс SCORAD составил от 0 до 10 (среднее значение 7,5), 2-й - от 10 до 18 (среднее значение 14,8).
В анамнезе у всех детей имело место ухудшение течения атопического дерматита на фоне ОРВИ. До начала лечения и в процессе проводимой терапии всем больным назначали комплексные общелабораторные исследования, включающие общий анализ крови, клинический анализ мочи, биохимический анализ крови, ультразвуковое исследование брюшной полости, а также другие исследования и консультации специалистов (по необходимости).
Все дети получали Эреспал (суточная доза препарата составляла 4-6 мг/кг в 2 приема) и базисную терапию атопического дерматита в виде Зиртека в возрастной дозировке. Наружная терапия не проводилась. Продолжительность курса терапии Эреспалом составляла в обеих группах 7-10 дней.
В контрольную группу были включены дети с аналогичными клинико-лабораторными и анамнестическими данными: 20 человек с легким течением атопического дерматита (среднее значение индекса SCORAD 7,3) и 18 пациентов со среднетяжелым течением заболевания (среднее значение индекса SCORAD 14,5). Лечение в контрольной группе включало назначение противовирусных препаратов, отхаркивающих средств, Зиртека в возрастных дозировках, симптоматической терапии по показаниям.
В процессе лечения оценивали динамику основных клинических симптомов атопического дерматита у наблюдаемых больных (эритемы, отека, папул, лихенификации, шелушения, зуда и сухости кожи). Статистически значимой динамики клинических признаков атопического дерматита у детей, получавших Эреспал, в обеих подгруппах не установлено, усиления кожных проявлений не наблюдалось ни у одного ребенка. У 10 детей отмечена тенденция к улучшению состояния кожи на фоне приема Эреспала. Побочных явлений при применении Эреспала не выявлено. В контрольной группе у 82% детей со среднетяжелым течением атопического дерматита выявлено усиление клинических проявлений (к 10 дню лечения среднее значение индекса SCORAD составило 20,7), в подгруппе с легким течением заболевания - у 69% больных (среднее значение индекса SCORAD через 10 дней - 13,4).
Таким образом, полученные нами результаты исследования позволяют считать применение Эреспала (фенспирида) у детей с ОРВИ, протекающей на фоне атопического дерматита, целесообразным в качестве противовоспалительной терапии. Это повышает эффективность лечения детей и позволяет значительно уменьшить частоту обострений атопического дерматита на фоне респираторной вирусной патологии.
Литература:
1. Зайцева О.В. Современные подходы к лечению острых респираторных инфекций у детей. Возможности системной противовоспалительной терапии. Вопр. совр. педиатр. 2008; 7:93-8.
2. Малахов А.Б., Кондюрина Е.Г, Ревякина В.А. и др. Современные аспекты профилактики респираторных инфекцийу детей сатопией.Леч. врач. 2007; 7:91-3.
3. Намазова Л.С., Ботвиньева В.В., Вознесенская НИ. Современные возможности иммунотерапии часто болеющих детей с аллергией. Педиатр. фармакол. 2007; 4 (1).
4. Самсыгина ГА, Фитилев С.Б., Левин АМ. Результаты многоцентрового исследования эффективности фенспирида гидрохлорида (Эреспал) при лечении острой респираторной инфекции у детей. Педиатрия. 2002; 2: 81-5.
5. Самсыгина ГА, Коваль Г.С. Часто болеющие дети: проблемы диагностики, патогенеза и терапии. Леч. врач. 2009; 1:10-5.
6. Середа Е.В., Геппе НА., Почивалов А.В. и др. Фенспирид (Эреспал) в терапии бронхитов у детей. Пособие для педиатра. М., 2001.
7. Таточенко В.К Профилактика ОРВИ у детей с аллергией. Справ. педиатра. 2008; 10: 21-5.
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь - обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова - Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) - это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой 4.
Рис. 1. Классификация экзантем
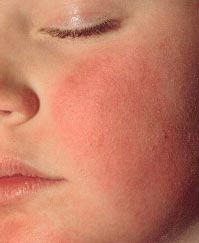
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев - нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) - это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность - чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко - лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний - от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз - это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население - к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза - появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
Энтеровирусная инфекция - группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях - энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
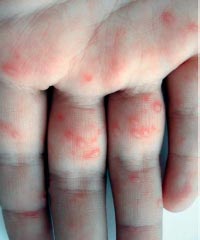
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов - до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта - так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный - невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже - ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзантем носит комплексный характер и предусматривает оценку клинических симптомов заболевания совместно с данными эпидемиологического анамнеза и обязательного лабораторного подтверждения (выделение энтеровируса из биологических материалов, нарастание титра антител) [29].
Лечение носит в большинстве симптоматический характер. Применение рекомбинантных интерферонов (виферон, реаферон), интерфероногенов (циклоферон, неовир), иммуноглобулинов с высоким титром антител может потребоваться только при лечении больных тяжелыми формами энтеровирусного энцефалита [30].
Таким образом, проблема инфекционных заболеваний, сопровождающихся экзантемами, остается актуальной по сей день. Высокая распространенность данной патологии среди населения требует повышенного внимания от врачей любой специальности.
Острые респираторные инфекции (ОРИ) являются самыми распространенными в детском возрасте, на их долю приходится до 90% всех регистрируемых заболеваний. Причем дети, склонные к аллергии, болеют ОРИ чаще и тяжелее сверстников.
Острые респираторные инфекции (ОРИ) являются самыми распространенными в детском возрасте, на их долю приходится до 90% всех регистрируемых заболеваний. Причем дети, склонные к аллергии, болеют ОРИ чаще и тяжелее сверстников. А ведь по статистике к данной группе относится почти каждый третий ребенок.
Известно, что острые респираторные вирусные инфекции (ОРВИ) (респираторно-синтициальная, риновирусная, парагрипп, грипп) обладают способностью индуцировать синтез иммуноглобулина Е (IgE) и образование специфических IgE-антител. Поэтому при контакте с вирусной инфекцией у пациентов, склонных к аллергическим реакциям, могут усугубиться аллергические симптомы, а у людей, имеющих предрасположенность к бронхиальной астме, — развиться ее приступы.
В то же время результаты многочисленных исследований показали, что у больных с аллергией в организме присутствует постоянный уровень минимального воспаления (его можно сравнить, например, с тлеющими углями костра). Минимальное персистирующее воспаление является одним из ключевых понятий в аллергологии и может быть определено как воспалительный процесс, который постоянно протекает (даже при полном отсутствии симптоматики) у пациентов с аллергией, подвергающихся воздействию аллергенов. Минимальное персистирующее воспаление характеризуется инфильтрацией тканей воспалительными клетками (эозинофилами и нейтрофилами), а также экспрессией (активацией) межклеточных молекул адгезии (ICAM-1). Исследования последних лет показали, что симптомы аллергии не могут более рассматриваться как единственный маркер аллергического заболевания. Видимая аллергическая симптоматика — это только «пик аллергического айсберга». При этом воспаление и сенсибилизация, играя огромную роль в патогенезе, никак не проявляются, но обязательно присутствуют при аллергическом заболевании. Такие заболевания, как бронхиальная астма, атопический дерматит и аллергические риниты, даже в период клинической ремиссии должны рассматриваться как хронические воспалительные заболевания, а пациенты должны получать противовоспалительную терапию.
Крайне важен, в том числе и с точки зрения обоснования противовоспалительной терапии у пациентов с аллергическими заболеваниями, и тот факт, что ICAM-1 (повышение которого связано с наличием минимального персистирующего воспаления) является рецептором для 90% риновирусов, использующих межклеточные молекулы адгезии для проникновения в эпителиальные клетки человека. Это в значительной степени объясняет склонность больных аллергией к частым ОРВИ. Безусловно, все эти факты могут играть важную роль в повышении восприимчивости пациентов к риновирусной инфекции, т. е. увеличивают вероятность заболевания.
Таким образом, минимальное персистирующее воспаление у детей, склонных к аллергии, не имеет отчетливых клинических признаков, но при попадании в организм аллергенов воспалительный процесс вспыхивает с новой силой, проявляясь в виде выраженных аллергических реакций. Следует также учитывать, что не только аллергены способны вызвать такое действие, но и непосредственно сами возбудители ОРИ.
В настоящее время установлено, что для пациентов, склонных к аллергическим реакциям, характерны особенности иммунного ответа, обусловливающие частое развитие ОРИ. Во-первых, это снижение синтеза γ-интерферона, уровень которого во многом определяет тяжесть течения атопического заболевания, в результате ослабевает противовирусная и противомикробная защита.
Во-вторых, у пациентов с аллергией некоторые вирусы изменяют активность межклеточных молекул адгезии и тем самым повышают свою способность проникать в клетки респираторного эпителия. Тем самым они не только увеличивают вероятность развития инфекции, но и способствуют проявлению аллергических реакций (например, заложенности носа). Эти факты в значительной степени объясняют склонность больных аллергией к частым ОРВИ.
В-третьих, у маленьких детей с наследственной предрасположенностью к аллергии частые ОРИ существенно повышают риск развития аллергических заболеваний, и в первую очередь — бронхиальной астмы. Известно, что у детей первых лет жизни риновирусная инфекция часто предшествует возникновению первых симптомов бронхиальной астмы. Возможно, что в этих случаях еще до возникновения симптомов бронхиальной астмы имело место минимальное персистирующее аллергическое воспаление дыхательных путей, вызвавшее экспрессию ICAM-1, которое облегчило развитие риновирусной инфекции. Риновирусная инфекция, наслоившись, в свою очередь, через активизацию цитологических процессов ведет к манифестации клинических проявлений аллергии.
Таким образом, формируется замкнутый круг: склонность к аллергии провоцирует внедрение респираторных вирусов, а затем вирусы способствуют развитию клинических симптомов аллергии.
Есть ли способ разорвать этот замкнутый круг? Да, если правильно и своевременно лечить ОРИ. Существует ошибочное мнение, что ОРИ можно не лечить: заболевание «пройдет» самостоятельно. Однако ОРИ у людей, склонных к аллергии, без адекватного лечения часто принимают осложненное или хроническое течение, легкий ринит может закончиться тяжелой пневмонией, синуситом или развитием приступа бронхиальной астмы. ОРИ могут вызвать и обострение хронических заболеваний, таких как гломерулонефрит, заболевания сердца и др. Своевременная терапия ОРИ способствует более быстрому выздоровлению и предупреждает развитие осложнений. Безусловно, лечение ОРИ должно быть комплексным и направляться не только на ликвидацию симптомов болезни. При выборе терапии обязательно следует учитывать воспалительный компонент заболевания. С этой целью у пациентов с аллергией в схему терапии ОРИ в настоящее время рекомендуют включать антигистаминные препараты последнего поколения.
Известно, что антигистаминные препараты повсеместно используются в лечении ОРВИ и у детей, не имеющих отягощенного преморбидного фона, однако эта практика недостаточно научно обоснована. В то же время согласно национальной Научно-практической программе «Острые респираторные заболевания у детей: лечение и профилактика» (2002) рекомендуется назначать антигистаминные препараты всем пациентам с ОРВИ при наличии у них аллергических заболеваний или высокого риска их развития. Однако уточняется, что использовать при этом антигистаминные препараты первого поколения, например супрастин, тавегил, димедрол, фенистил, нежелательно.
Дело в том, что эти препараты, достаточно эффективно блокирующие Н1-гистаминовые рецепторы, не обладают противовоспалительным действием. Кроме того, они вызывают сонливость, головокружение, нарушают координацию. К антигистаминным препаратам первого поколения быстро развивается привыкание, и уже через неделю приходится назначать другое лечение. Важно помнить, что антигистаминные препараты первого поколения обладают и М-холинолитическим эффектом, следовательно, вызывают сухость слизистых оболочек и затрудняют отхождение и без того вязкой мокроты у больных с ОРВИ, поэтому их нежелательно назначать пациентам с аллергическим ринитом, поллинозом, обструктивным бронхитом. Антигистаминные препараты первого поколения нельзя использовать у больных бронхиальной астмой. Во-первых, повышая вязкость мокроты, эти препараты усиливают обструкцию бронхов, тем самым ухудшают течение заболевания. Во-вторых, пациенты с бронхиальной астмой нуждаются прежде всего в уменьшении аллергического воспаления и снижении количества рецепторов, которые помогают вирусам внедряться в слизистую дыхательных путей.
Значительным событием явилась разработка нового поколения Н1-гистаминоблокаторов. Их основными преимуществами являются очень высокая эффективность, продолжительность действия до 24 ч, они не вызывают сонливости, привыкания, не сушат слизистые оболочки и, что очень важно, обладают противовоспалительным действием.
Многочисленными исследованиями доказано, что одним из наиболее эффективных и безопасных антигистаминных препаратов последнего поколения является цетиризин (зиртек). За счет своего двойного действия (антигистаминного и противовоспалительного) зиртек предупреждает развитие и облегчает течение аллергических реакций, обладает противозудным и противовоспалительным действием, уменьшает заложенность носа. Эффект наступает уже через полчаса и сохраняется более суток. Применять зиртек можно длительно, при необходимости — несколько месяцев. Препарат практически не вызывает сонливости, не увеличивает вязкости бронхиального секрета. Его назначение оправдано у всех больных с ОРВИ, страдающих бронхиальной астмой, аллергическим ринитом, атопическим дерматитом, а также склонных к развитию аллергических реакций. Уникальным свойством препарата также является способность существенно снижать риск развития бронхиальной астмы у лиц, имеющих предрасположенность к данному заболеванию.
Зиртек безопасен, что доказано многочисленными исследованиями. Это единственный антигистаминный препарат последнего поколения, разрешенный к применению у детей начиная с 6-месячного возраста.
Возможность длительного приема зиртека у детей, склонных к аллергии и часто болеющих ОРВИ, особенно важна в случае гиперплазии аденоидных вегетаций (аденоидов), поскольку у 30–40% детей раннего возраста именно аллергическое воспаление стимулирует их стремительное увеличение уже к двум годам, выходящее за пределы физиологической гиперплазии, характерной для детей до 5 лет. Персистирующие инфекции носоглотки и аллергическое воспаление способствуют увеличению аденоидных вегетаций у 70% детей школьного возраста, задерживая их возрастную физиологическую инволюцию.
Таким больным для улучшения носового дыхания необходим более длительный прием антигистаминных препаратов последнего поколения (в течение 2–3 мес), с помощью которых удается не только контролировать симптоматику ринита (зуд, чихание, ринорея), но и глобально уменьшать отечно-воспалительные реакции со стороны лимфоидной ткани. Именно аллергическое воспаление является причиной продолжающегося роста аденоидных вегетаций у детей, перенесших удаление аденоидов (аденотомию). Поэтому если у больных с аллергией предпринимаются такие вмешательства (по строгим показаниям), то в послеоперационном периоде целесообразно назначение 2–3-недельного лечения антигистаминными препаратами последнего поколения с выраженным противоотечным эффектом.
У детей с аллергическими заболеваниями и гиперплазией аденоидных вегетаций для улучшения носового дыхания необходим более длительный прием антигистаминных препаратов последнего поколения (в течение 2–3 мес), что дает возможность существенно уменьшить размер аденоидов за счет положительного влияния на отечно-воспалительные реакции со стороны лимфоидной ткани, а также предупредить рост аденоидных вегетаций у детей, перенесших аденотомию.
Целесообразность применения антигистаминных препаратов при бронхиальной астме широко обсуждается. Важный вывод был сделан Van De Venne и соавторами (2001). Их исследования показали, что введение зиртека в схему комплексной терапии персистирующей бронхиальной астмы способствует уменьшению потребности в β2-адреномиметиках как у взрослых, так и у детей. В другом исследовании этих же авторов применялся зиртек 10 или 15 мг 2 раза в день в комбинации с ингаляционными кортикостероидами (200–1000 мкг/сут). Было отмечено улучшение клинического течения бронхиальной астмы и уменьшение потребности в β2-адреномиметиках по сравнению с плацебо (p < 0,05). Весьма важным является факт потенциальной возможности уменьшения суточных дозировок кортикостероидов до уровня 50% от исходного при параллельном приеме зиртека в суточной дозе 30 мг/сут. Авторы отмечают, что прием зиртека у больных с персистирующей бронхиальной астмой может в некоторых случаях способствовать отмене теофиллина. При этом необходимо отметить, что цетиризин хорошо переносился всеми детьми, принимавшими участие в исследовании.
Таким образом, проведенные исследования свидетельствуют о том, что применение зиртека в комплексной терапии бронхиальной астмы существенно уменьшает потребность в бронхолитиках и позволяет существенно лучше контролировать симптомы бронхиальной астмы. Причем зиртек может применяться без опасности снижения фармакологического действия альбутерола (сальбутамола) или негативного влияния на течение бронхиальной астмы.
В исследованиях M. Miraglia del Giudice, F. Decimo, P. Paduano и соавторов (1995) также сообщалось об эффективности цетиризина в плане контроля симптомов бронхиальной астмы. Цель данного исследования состояла в оценке способности цетиризина у детей с бронхиальной астмой контролировать бронхоспастические реакции, индуцированные ингаляцией гиперосмолярного раствора соли. Дети группы контроля получали ингаляции с кромогликатом натрия. Результаты исследования свидетельствуют о том, что применение обоих препаратов привело к ингибирующему эффекту при гиперосмолярных пробах, однако эффективность цетиризина была статистически достоверно более выраженной (p < 0,05). При этом эффективность при приеме цетиризина в среднем составила 73,4±12,5%, а при приеме кромогликата натрия — 68,7±18,4%.
Таким образом, применение зиртека в комплексной терапии открывает новые перспективы терапевтического контроля симптомов бронхиальной астмы, и прежде всего на фоне присоединившейся ОРИ, когда существенно увеличивается риск развития бронхоспазма.
Кроме того, установлено, что применение антигистаминных препаратов последнего поколения может рассматриваться как первичная профилактика дебюта бронхиальной астмы у детей из группы высокого риска по развитию данного заболевания. Наиболее важным свойством антигистаминных препаратов последнего поколения, и цетиризина в частности, в комплексной терапии бронхиальной астмы, безусловно, является противовоспалительное действие. Убедительно доказано, что зиртек тормозит клеточную, в том числе и эозинофильную инфильтрацию в легких в поздней фазе аллергической реакции у больных с атопической бронхиальной астмой. Важно и то, что зиртек обладает бронхопротекторным эффектом, это было показано в исследовании T. Zimmermann.
Отмечено позитивное влияние терапии препаратом зиртек на течение бронхиальной астмы. У детей с обострением бронхиальной астмы наблюдалось улучшение бронхиальной проходимости уже на 3-й день после начала приема зиртека. Наиболее значительным был прирост показателей ОФВ1, ФЖЕЛ (форсированная жизненная емкость легких), МОС50 (мгновенная объемная скорость после выдоха 50% ФЖЕЛ), СОС75/85 (средняя объемная скорость выдоха при объеме легких от 75 до 80% ФЖЕЛ). После 3 дней лечения зиртеком у детей отмечалось снижение чувствительности бронхов к гистамину. В процессе терапии наблюдалось снижение числа приступов бронхиальной астмы как в дневные, так и в ночные часы, уменьшение количества используемых бронхоспазмолитических препаратов. Четырехнедельный курс лечения способствовал улучшению бронхиальной проходимости на уровне крупных, средних и мелких бронхов. Положительный клинический эффект и улучшение показателей бронхиальной проходимости были отмечены у 35 (87,5%) из 40 прошедших курс лечения зиртеком детей. Под влиянием лечения у больных бронхиальной астмой отмечалось уменьшение эозинофилии периферической крови.
В связи со значительной распространенностью аллергических заболеваний у детей большую актуальность приобретает проблема профилактики аллергической патологии. Первичная и вторичная профилактика аллергических реакций — важное направление снижения аллергической заболеваемости у детей и подростков. Ее осуществляют у детей группы риска по возникновению аллергической патологии.
Бронхиальная астма, как и атопический дерматит, и аллергический ринит, является воспалительным заболеванием. У детей первых лет жизни, страдающих атопическим дерматитом и не имеющих симптомов бронхиальной астмы, выявляются признаки неспецифической бронхиальной гиперреактивности, рассматриваемой как характерный признак бронхиальной астмы. Прогрессирование аллергического заболевания связано со специфичностью IgE-антительного ответа. Указанные изменения с течением времени ведут к развитию проявлений аллергии со стороны других органов. Последовательное развитие аллергических реакций и заболеваний у индивидуумов обозначается как «атопический марш». У детей он характеризуется первоначальным развитием пищевой аллергии, последующим возникновением атопического дерматита, вслед за которым формируются аллергический ринит и бронхиальная астма. В последующем возможно развитие рецидивирующей крапивницы, отеков Квинке, поллинозов.
Эффективность профилактики бронхиальной астмы у детей, склонных к аллергическим реакциям, осуществленной в форме ранней превентивной терапии зиртеком, была доказана проведенными исследованиями по программе ETAC (Early Treatment of the Atopic Child, The UCB Institute of Allergy, 2001). Было показано, что зиртек снижает вероятность возникновения атопической бронхиальной астмы у детей из группы с высоким риском ее развития. В исследовании ЕТАС также была доказана высокая безопасность препарата зиртек даже при длительном (18 мес) назначении: между группами детей, получавших цетиризин и плацебо, не было отмечено клинически значимых различий в неврологическом статусе или состоянии сердечно-сосудистой системы. У детей, получавших зиртек, не было ни единого случая удлинения интервала QT. Одновременный прием цетиризина с макролидами не влиял на значения интервала QT и уровень активности ферментов печени. У детей, получавших зиртек, было значительно меньше случаев крапивницы (р < 0,001) по сравнению с группой плацебо. Своевременное назначение антигистаминных препаратов уменьшает вероятность развития «аллергического марша».
Следовательно, антигистаминные препараты последнего поколения могут явиться эффективным и безопасным средством первичной и вторичной профилактики аллергических заболеваний, в том числе у детей, часто болеющих ОРИ. Поэтому своевременным явилось появление детской формы зиртека. Препарат разрешен для применения с 6-месячного возраста, рекомендуемая доза детям от 6 до 12 мес — 2,5 мг (5 капель) 1 раз в день; детям от 1 года до 2 лет — 2,5 мг (5 капель) до 2 раз в день; детям от 2 до 6 лет — 2,5 мг (5 капель) 2 раза в день или 5 мг (10 капель) 1 раз в день. Для взрослых зиртек выпускается в виде таблеток, которые применяются 1 раз в день.
Таким образом, проведенные наблюдения и оценка терапевтической эффективности препарата цетиризина (зиртека) при ряде аллергических заболеваний (атопическом дерматите, крапивнице, дерматореспираторном синдроме, аллергическом рините, бронхиальной астме и др.) позволяют рекомендовать его всем пациентам, имеющим склонность к аллергическим реакциям, использовать данный антигистаминный препарат в комплексной терапии ОРИ.
О. В. Зайцева, доктор медицинских наук, профессор
МГМСУ, Москва
Читайте также:

