Акантолитические клетки при пузырчатка в полости рта
Обновлено: 07.05.2024
Пузырчатка представляет собой злокачественное заболевание, клинически проявляющееся образованием на невоспаленной коже и слизистых оболочках пузырей, развивающихся в результате акантолиза. Без лечения данное заболевание приводит к смерти больного. Болеют чаще женщины, чем мужчины, обычно после 40 лет.
Основные проявления данного заболевания характеризуют четыре клинические формы: вульгарная, вегетирующая, листовидная и себорейная (синдром Сенира — Ашера). Слизистая оболочка полости рта, по данным А. Л. Машкиллейсона, поражается при всех формах пузырчатки, кроме листовидной [3]. По данным Combes и Canisares (1950), Lever (1965), вульгарная пузырчатка у 62 % больных начинается с высыпаний на слизистой оболочке полости рта. По Н. Д. Шеклакову (1961), число таких больных составляет 67 %, по данным А.Л. Машкиллейсона — почти 85 % [2].
Общим для всех разновидностей пузырчатки признаком является акантолиз с образованием интраэпителиальных пузырей на слизистой оболочке полости рта и коже. Клинически акантолиз можно выявить путем легкого трения пальцем здоровой на вид кожи [1]. Вблизи пузырей, а иногда и в отдалении от них происходит при этом отслойка поверхностных слоев эпителия с образованием эрозии (симптом Никольского).
При потягивании за обрывки покрышки пузыря обнаруживается отслойка эпителия далеко за пределы видимой эрозии («краевой» симптом Никольского). С акантолизом связаны также увеличение пузыря по площади при надавливании на него пальцем (симптом Асбо — Хансена), приобретение пузырем формы груши под тяжестью экссудата, периферический рост эрозии. Данные симптомы обусловлены не только акантолизом, но и перифокальной отслойкой всего эпителия — эпидермолизом. Поэтому с целью подтверждения наличия акантолиза используют цитодиагностику — исследование поверхностного слоя клеток (метод Тцанка) [7].
Пузырчатка начинается, как правило, с поражения слизистых оболочек полости рта и зева. Пузыри, быстро вскрываясь, превращаются в болезненные, ярко-красные или покрытые белесоватым налетом эрозии, окаймленные обрывками эпителия — остатками покрышек пузыря [4]. Эрозии легко кровоточат при приеме пищи и при прикосновении инструментом. Язык отечен (рис. 1) .
Рис. 1. Эрозии слизистой оболочки щеки и десны ретромолярного пространства при обыкновенной пузырчатке
Отмечается резкая болезненность эрозий и неприятный запах изо рта. Гиперсаливация ухудшает самочувствие больных [2].
Увеличение частоты встречаемости данной патологии на приеме у врачей-стоматологов привело к необходимости совершенствования местного лечения пузырчатки.
В настоящее время больных обыкновенной пузырчаткой лечат кортикостероидами, которые применяют в средних (80—120 мг в сутки) или в ударных дозах (120—200 мг в сутки). Препарат в высокой суточной дозе принимают до прекращения высыпаний и почти полной эпителизации эрозий. Эпителизация кожных поражений в различных отделах туловища наступает обычно в течение нескольких недель (рис. 2) , эрозии на слизистой оболочке полости рта заживают гораздо медленнее, течение заболевания осложняется за счет присоединения инфекции, особенно при низком уровне гигиены, интенсивном кариозном процессе.
Рис. 2. Клинические проявления пузырчатки с локализацией на спине и боковых отделах туловища
Следует отметить, что методы и средства лечения пузырчатки с локализацией на слизистой оболочке полости рта дерматовенерологами не изменялись на протяжении последних пятидесяти лет. Сегодня местная терапия сводится к назначению частых полосканий растворами антисептиков, 0,5%-ного раствора новокаина, смазыванию раствором метиленового синего 1%-ного, краской Кастеллани, обработке эрозий облепиховым маслом [5]. Необходимо отметить, что эти средства быстро смываются слюной и не имеют длительного лечебного действия. В этой связи для повышения эффективности лечения обыкновенной пузырчатки целесообразно использовать средства, обладающие высоким адгезивным, обезболивающим, кератопластическим, противовоспалительным и сорбционным эффектом.
Цель исследования: повышение эффективности комплексной терапии пузырчатки за счет использования разработанной адгезивной поликомпонентной мази в сочетании с имудоном.
Материалы и методы
Всего под наблюдением находилось 67 пациентов в возрасте от 32 до 75 лет, среди которых было 27 мужчин и 40 женщин. Обследуемые были разделены на 3 группы в зависимости от проводимого местного лечения. Общее лечение во всех группах заключалось в приеме ударных доз (80—120 мг в сутки) преднизолона.
Первую группу составили 23 пациента, которым проводили следующее местное лечение: частые полоскания растворами 0,05%-ного перманганата калия, 2%-ной соды, 0,5%-ного новокаина, настоем чая, смазывание эрозий раствором 1%-ного метиленового синего, краской Кастеллани, облепиховым маслом.
Во вторую группу вошли 24 пациента, местную терапию проводили с использованием разработанной мази (положительное решение о выдаче патента РФ на изобретение по заявке № 2011145561 (068218) от 01.11.2011). Состав мази: гель «Лидоксор», «Солкосерил дентальная адгезивная паста», «Полисорб-МП», облепиховое масло. В третьей группе у 20 пациентов, проводилось лечение разработанной мазью в сочетании с имудоном.
Характеристика компонентов разработанной мази
Облепиховое масло обеспечивает кератопластическое действие за счет содержания необходимых макро- и микроэлементов, включая витамины Е, С, В1, В2, В6, F, Р, фолиевую кислоту, флавоноиды (рутин), дубильные вещества, нормализует местный обмен веществ. «Солкосерил дентальная адгезивная паста» (Рег. № 015194/01-2003) обеспечивает ускорение заживления, обезболивание и защиту раневой поверхности. Кроме этого, паста обеспечивает высокую адгезию лекарственных компонентов, введенных в состав композиции, к влажной слизистой оболочке и, как следствие, гарантирует длительное депонирование всех лекарственных компонентов мази в слизистой.
«Полисорб МП» — неорганический, неселективный, полифункциональный энтеросорбент на основе высокодисперсного кремнезема с размерами частиц от 5 до 20 нм. Добавление «Полисорба МП» в состав мази помимо выраженных антисептических свойств придает всей композиции высокие сорбционные (детоксикационные и антиоксидантные) свойства, блокирует агрессивное действие свободных радикалов. Стоматологический гель «Лидоксор» представляет собой высокоэффективное местнообезболивающее средство, содержащее 2%-ный лидокаина гидрохлорид, экстракты ромашки, тысячелистника, ксилитол, ароматизатор.
Имудон — иммуностимулирующее средство, приготовленное из смеси белковых веществ с антигенными свойствами, извлеченных путем лиофилизации из бактерий, которые являются в обычных условиях возбудителями воспалительных заболеваний глотки и полости рта. Противовоспалительные и противоинфекционные свойства препарата обусловлены особенностями иммунобиологического действия, которое заключается в повышении активности фагоцитов с качественным улучшением фагоцитоза, а также в повышении содержания лизоцима в слюне, стимуляции и увеличении количества иммунокомпетентных клеток, которые отвечают за продукцию антител, повышение титра местных антител (секреторный IgА слюны).
Препарат использовали в виде таблеток, которые рекомендовали рассасывать во рту, не разжевывая, с интервалом 2 ч.
Оценку клинической эффективности методов лечения проводили путем ежедневного измерения площади эрозий с использованием миллиметровой сетки по формуле: S=m1+m2+m3+m4 / n, где m1, m2, m3, m4 — площадь каждой эрозии на внутренней поверхности щек, неба, десен и губ, n — количество измерений.
Пациенты находились на лечении в Краевом клиническом кожно-венерологическом диспансере Ставрополя.
Результаты и обсуждение
Таблица № 1. Сроки эпителизации эрозий слизистой оболочки полости рта и губ в различных группах наблюдения
Примечание: p 1 — показатель вероятности ошибки при сравнении с показателями на 7-е сутки; p 2 — показатель вероятности ошибки при сравнении с показателями на 14-е сутки; p 3 — показатель вероятности ошибки при сравнении с показателями на 21-е сутки.
Окончательное заживление эрозий к концу второго месяца наблюдения отмечено лишь у 3 больных (13,1 %), у 20 больных данной группы (86,9 %) полная эпителизация эрозий слизистой оболочки полости рта наступила в сроки от 2 до 3 месяцев после начала лечения.
Во второй группе процессы эпителизации проходили быстрее, чем в первой, в том числе и за счет хорошей адгезии мази к влажной слизистой оболочке полости рта. Введение в состав мази геля «Лидоксор» обеспечивало местное обезболивание, приносящее облегчение при приеме пищи.
Наблюдение за пациентами второй группы на 7-е сутки показало, что у всех пациентов наступила эпителизация 40,6 % эрозий, на 14-е отмечено заживление 54,5 % образований и на 21-е сутки — 65,5 % эрозий. У 2 пациентов (8,3 %) на фоне старых эрозий появились новые очаги.
Клинический случай
Пациентка М., 59 лет, амб. карта № 7620.
Жалобы: боли при приеме пищи, разговоре, на появление пузырей, эрозий на слизистой оболочке полости рта и красной кайме губ. Неприятный запах изо рта. Объективно: на слизистой оболочке щек, неба, красной кайме губ круглые и овальные эрозии, кровоточащие при приеме пищи, пузыри, которые моментально вскрываются при прикосновении (рис. 3) .
Рис. 3. Больная М., 59 лет. Эрозии на внутренних поверхностях щек и небе
Эрозии ярко-красного цвета, некоторые покрыты серовато-белым налетом и располагаются на фоне неизмененной слизистой оболочки полости рта. По периферии образований видны обрывки покрышек пузырей, при потягивании за которые вызывается «краевой» симптом Никольского. Отмечается увеличение пузырей по площади при надавливании пальцем (симптом Асбо — Хансена), приобретение пузырем формы груши под тяжестью экссудата, периферический рост эрозий (рис. 4) .
Рис. 4. Та же больная. Проявления пузырчатки на красной кайме губ
Проведена дифференцированная диагностика с заболеваниями, сопровождающимися появлением пузырей, включая пузырные дерматозы. Исключены фиксированная медикаментозная эритема и неокантолитическая пузырчатка. При проведении цитологического исследования в мазках-отпечатках обнаружены клетки Тцанка (круглые акантолитические клетки с крупным рыхлым ядром, цитоплазма двуслойная). Иммунофлуоресцентный метод: в сыворотке крови обнаружены антитела типа IgG. Отмечается субфебрильная температура.
Диагноз: вульгарная пузырчатка слизистой оболочки полости рта.
Лечение. Назначен курс общей терапии с использованием кортикостероидов (120 мг в сутки).
Выводы
Полученные данные показали, что проведенное лечение в первой группе оказалось недостаточно эффективным по сравнению со второй и третьей группами. Использование разработанной мази (вторая группа), особенно в сочетании с имудоном (третья группа), позволило ускорить заживление эрозий, предотвратить развитие воспалительных осложнений и сократить период полной эпителизации пораженной слизистой оболочки при пузырчатке.
Пузырчатка – хронический злокачественный аутоиммунный дерматоз, сопровождающийся развитием интраэпидермальных пузырей на коже и слизистых оболочках вследствие акантолиза, имеющих тенденцию к генерализации и слиянию между собой, характеризующийся отложением IgG в межклеточном пространстве эпидермиса [1,6] .
Категория пациентов: взрослые.
Пользователи протокола: дерматовенерологи, аллергологи, терапевты, врачи общей практики.
Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию.
Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию.
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++или+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Выделение различных клинических форм пузырчатки условно, так как клиническая картина одной формы может напоминать картину другой, кроме того возможен переход одной формы в другую.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при плановой госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне):
- цитологическое исследование на наличие акантолитических клеток в мазках – отпечатках со дна эрозий.
Дополнительные (необязательные) диагностические обследования, проводимые на стационарном уровне (при плановой госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
- гистологическое исследование биоптата – позволяет обнаружить внутриэпидермальное расположение щелей и пузырей;
- метод прямой иммунофлюоресценции – устанавливает наличие иммуноглобулинов класса G в межклеточном пространстве эпидермиса.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
- кожные высыпания на слизистых оболочках полости рта, носа, глотки и/или красной кайме губ, вокруг естественных отверстий;
Наиболее частая форма заболевания, характеризующаяся наличием пузырей различных размеров с тонкой вялой покрышкой, с серозным содержимым, возникающих на видимо неизмененной коже и/или слизистых оболочках полости рта, носа, глотки, гениталий. Первые высыпания чаще всего появляются на слизистых оболочках полости рта, носа, глотки и/или красной кайме губ. Больных беспокоят боли при приеме пищи, разговоре, при проглатывании слюны. Характерный признак – гиперсаливация и специфический запах изо рта.
Через несколько месяцев процесс приобретает более распространенный характер с поражением кожного покрова. Пузыри сохраняются непродолжительное время (от нескольких часов до суток). На слизистых оболочках их появление иногда остается незамеченным, поскольку покрышки пузырей – тонкие, быстро вскрываются, образуя длительно незаживающие болезненные эрозии. Некоторые пузыри на коже могут ссыхаться в корки. Эрозии при пузырчатке обычно ярко-розового цвета с блестящей влажной поверхностью. Они имеют тенденцию к периферическому росту, возможна генерализация кожного процесса с формированием обширных очагов поражения, ухудшением общего состояния, присоединением вторичной инфекции, развитием интоксикации и смертельным исходом. Одним из наиболее характерных признаков акантолитической пузырчатки является симптом Никольского – клиническое проявление акантолиза, который при вульгарной пузырчатке может быть положительным как в очаге поражения, так и вблизи от него, а также на видимо здоровой коже вдали от очага поражения.
ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава РФ, 107076, Москва, Россия
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва
РМАПО Минздрава России, Москва, Россия
РМАПО Минздрава России, Москва, Россия
Диагностика буллезных дерматозов с поражением слизистой оболочки рта
Журнал: Стоматология. 2015;94(4): 49‑52
ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава РФ, 107076, Москва, Россия
Буллезные дерматозы, при которых поражается слизистая оболочка рта (СОР), в большинстве случаев являются аутоиммунными заболеваниями. Наиболее распространенные заболевания этой группы — вульгарная пузырчатка, буллезный пемфигоид, плоский лишай. На ранних стадиях пузырных дерматозов, особенно при изолированном поражении СОР, диагноз не всегда удается поставить своевременно; требуется междисциплинарный подход к дифференциальной диагностике.
ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава РФ, 107076, Москва, Россия
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва
РМАПО Минздрава России, Москва, Россия
РМАПО Минздрава России, Москва, Россия
При буллезных дерматозах изолированное поражение полости рта встречается в 60—90% случаев. Диагноз при первичном обращении за медицинской помощью больным с пузырными дерматозами ставится лишь в 9—30% случаев [4, 9].
На ранних стадиях развития заболевания при изолированном поражении слизистой оболочки рта (СОР) особую сложность представляет дифференциальная диагностика вульгарной пузырчатки, буллезного пемфигоида и плоского лишая (ПЛ), которая проводится с учетом клинических, патоморфологических, иммунологических признаков.
Вульгарная пузырчатка (пемфигус) — тяжелое аутоиммунное буллезное заболевание, характеризующееся нарушением межклеточных контактов в супрабазальных слоях эпидермиса, обусловленным продукцией IgG к белкам межклеточной адгезии, приводящим к акантолизу и образованию пузырей и эрозий на коже и (или) слизистых оболочках [6, 9, 11]. Пузырчаткой чаще болеют женщины трудоспособного возраста (40—60 лет).
Основной мишенью аутоантител являются структурные элементы десмосом на клеточной поверхности кератиноцитов: десмоглеины 1-го типа (молекулярная масса антигена — 160 kD), десмоглеины 3-го типа (молекулярная масса — 130 kD), а также десмоколлины, адгезирующие молекулы кадгеринового типа — трансмембранные гликопротеины с внеклеточным доменом — и другие белки [10].
При вульгарной пузырчатке в 67—85% случаев первые признаки заболевания отмечаются на слизистых оболочках. Поражения СОР длительное время (до нескольких лет от начала заболевания) остаются основным симптомом [4, 12].
Больных беспокоят резкая болезненность в местах высыпаний, затруднения при жевании и глотании, выраженная саливация, глубокие трещины в углах рта, препятствующие его открыванию [17].
Клиническая картина вульгарной пузырчатки характеризуется образованием пузырей размером от 1—2 мм до 10 см и более с тонкой покрышкой, прозрачным или мутным содержимым, овальной, грушевидной или неправильной формы на видимо неизмененных слизистых оболочках зева, щек (преимущественно в ретромолярной области), боковой поверхности языка, твердого и мягкого неба, подъязычной области, гортани, глотки, пищевода. Пузыри, быстро вскрываясь, образуют легкокровоточащие эрозии розовато-желтоватого цвета с блестящей влажной поверхностью, покрытые легко снимающимся фибринозным налетом, окаймленные обрывками эпителия (остатки покрышки пузыря) [5, 17] (рис. 1,). В некоторых случаях эрозии быстро увеличиваются в размерах, поражая обширные поверхности СОР. Преобладание эрозий над пузырными элементами на СОР приводит к трудностям в диагностике пузырчатки. Характерна медленная эпителизация эрозий даже при адекватной глюкокортикостероидной терапии [7].

Рис. 1. Клинические и морфологические признаки вульгарной пузырчатки. а — эрозии на слизистой оболочке рта у больного М. с вульгарной пузырчаткой; б — патоморфологическая картина в биоптате, взятом со слизистой оболочки рта: акантоз эпителия, надбазальный пузырь, акантолитические клетки в полости пузыря; в — реакция прямой иммунофлюоресценции (конфокальная лазерная сканирующая микроскопия ×1000). Фиксация IgG в межклеточных промежутках эпидермиса у больной вульгарной пузырчаткой.
Симптомы Никольского, Асбо-Хансена у больных пузырчаткой — положительные. При цитологическом методе диагностики в мазках-отпечатках со дна эрозий обнаруживаются акантолитические клетки.
Характерными признаками при патоморфологическом исследовании биоптатов, полученных из очага поражения на СОР, являются супрабазальные щели и пузыри (в некоторых случаях — в нижних отделах шиповидного слоя эпидермиса), в полости которых присутствуют нити фибрина и акантолитические клетки округлой формы с эозинофильной цитоплазмой и крупным гиперхромным ядром, которые могут располагаться изолированно или в виде небольших скоплений. В полости пузыря возможно наличие единичных эозинофильных лейкоцитов [16] (см. рис. 1, б). Биопсия неповрежденного пузыря СОР крайне затруднительна вследствие высокой ранимости покрышек пузырей.
«Золотым стандартом» в диагностике пузырчатки для выявления фиксированных иммуноглобулинов в слизистых оболочках и коже является иммунофлюоресцентный метод. Однако при постановке прямой реакции иммунофлюоресценции (РИФ) обнаружение фиксированных IgG в межклеточной субстанции СОР не всегда информативно, так как отмечается свечение и в нормальном эпителии десен [10].
Диагностическое значение имеют результаты РИФ, получаемые при исследовании биоптатов видимо непораженной кожи. При вульгарной пузырчатке фиксированный иммуноглобулин IgG (реже — IgA, IgM и компоненты комплемента) выявляются в коже уже на ранних стадиях заболевания и локализуются в межклеточных промежутках шиповидного слоя эпидермиса (см. рис. 1, в). В отдельных случаях отложение иммуноглобулинов и компонентов комплемента наблюдается не только в межклеточном пространстве эпидермиса, что характерно для вульгарной пузырчатки, но и в зоне дермоэпидермального соединения, что осложняет дифференциальную диагностику пемфигуса и пемфигоида [3, 13].
Методом иммуноферментного анализа (серологический метод диагностики) выявляют циркулирующие антитела к десмоглеинам 1-го и 3-го типов. При вульгарной пузырчатке с изолированным поражением СОР определяются антитела к десмоглеину 3-го типа, тогда как при наличии высыпаний на слизистых оболочках и коже обнаруживаются антитела к десмоглеину как 1-го типа, так и 3-го. Уровень аутоантител к десмоглеинам статистически значимо коррелирует со степенью тяжести заболевания [12].
Буллезный пемфигоид — приобретенный аутоиммунный субэпидермальный пузырный дерматоз доброкачественного течения, характеризующийся отложением IgG к трансмембранным гликопротеинам десмосом вдоль базальной мембраны и чаще встречающийся у пожилых больных (60—70 лет) [11, 12].
При буллезном пемфигоиде образуются антитела к белкам базальной мембраны: гликопротеину внутренней пластинки полудесмосомы BP230 (BPAG1; молекулярная масса — 230 kD) и трансмембранному гемидесмосомальному гликопротеину BP180 (BPAG2; молекулярная масса — 180 kD [13].
Изолированное поражение СОР при буллезном пемфигоиде встречается в 10—20% случаев. Больных беспокоит зуд при появлении высыпаний.
Для клинической картины буллезного пемфигоида характерны пузыри на слизистых оболочках щек и десен, а также твердого неба, редко — глотки, гортани, размерами от нескольких миллиметров до 5—10 см в диаметре и больше, с толстой покрышкой, серозным или серозно-геморрагическим содержимым на гиперемированном фоне, сохраняющиеся в течение нескольких дней [11].
При вскрытии пузырей образуются болезненные эрозии с четкими границами без тенденции к периферическому росту, легкокровоточащие, без фибринозного налета, покрытые серозными или серозно-геморрагическими корками, сравнительно быстро эпителизирующиеся с образованием пигментации [9] (рис. 2, а,).

Рис. 2. Клинические и морфологические признаки буллезного пемфигоида. а, б — эрозии на слизистой оболочке рта у больного К. с буллезным пемфигоидом; в — патоморфологическая картина при буллезном пемфигиде; г — реакция прямой иммунофлюоресценции (конфокальная лазерная сканирующая микроскопия ×1000). Фиксация IgG вдоль базальной мембраны у больного буллезным пемфигоидом.
Симптом Никольского на видимо неизмененной коже — отрицательный, однако при потягивании за обрывки покрышки пузыря определяется симптом перифокальной отслойки на расстоянии более 2—3 мм. Симтом Асбо-Хансена — положительный.
У больных пемфигоидом при цитологическом методе диагностики в мазках-отпечатках, полученных со дна свежих пузырей, обнаруживается большое количество эозинофилов (>20—30%), акантолитические клетки отсутствуют [11].
При патоморфологическом исследовании биоптатов определяется субэпидермальная полость или пузырь. В большинстве случаев полость пузыря и подлежащие участки дермы содержат многочисленные эозинофильные лейкоциты, лимфоциты и примесь нейтрофильных лейкоцитов. Межклеточный отек с проникновением эозинофильных лейкоцитов в эпидермис (эозинофильный спонгиоз) может наблюдаться в эпидермисе по периферии полости [14] (см. рис. 2, б).
При непрямой РИФ выявляется линейное отложение IgG вдоль базальной мембраны (см. рис. 2, в). РИФ выявляет циркулирующие IgG к белкам базальной мембраны в 65—90% случаев [10].
На ранних стадиях развития при изолированном поражении СОР дифференциальная диагностика вульгарной пузырчатки и буллезного пемфигоида представляет особую сложность (табл. 1).

Таблица 1. Диагностические признаки вульгарной пузырчатки и буллезного пемфигоида
ПЛ — хроническое аутоиммунное, опосредованное Т-клетками, в том числе CD4 + и CD8 + , заболевание кожи и слизистых оболочек, отличающееся полиморфизмом высыпаний. ПЛ встречается в любом возрасте, чаще — у женщин 30—60 лет [2, 7, 8].
В развитии воспалительного процесса в эпителии СОР при ПЛ важную роль играют как Т-хелперы, так и Т-киллеры. Однако непосредственно в эпителиальный пласт проникают только CD8 + Т-клетки; CD4 + Т-лимфоциты и В-клетки в эпителии отсутствуют. Обнаружение большой фракции CD4 + -лимфоцитов в инфильтратах подтверждает роль Т-хелперных клеток в формировании местной иммунной реакции. Вместе с тем только CD8 + Т-клетки оказывают непосредственное разрушающее действием на эпителиоциты [1]. При разных формах ПЛ СОР отмечается поликлональная активация В-клеток — увеличение уровня в сыворотке IgG, IgM, IgA. В то же время происходит снижение уровня IgE [7].
Поражение СОР при ПЛ (изолированное или в сочетании с поражением кожи) встречается в 60—80% случаев. Больных беспокоят болезненность при приеме пищи, жжение.
Клиническая картина ПЛ многообразна и характеризуется множеством форм: типичная (кератотические узелки образуют сетку на слизистой); экссудативно-гиперемическая; эрозивно-язвенная; буллезная и атипичная. Наиболее часто при ПЛ поражена слизистая оболочка щек, языка, ретромолярное пространство, меньше — десна, дно полости рта, твердое небо [15].
Тяжелое течение заболевания отмечается при эрозивно-язвенной (встречается в 23% случаев) и буллезной формах П.Л. При эрозивно-язвенной форме появляются эрозии (реже — язвы) полигональной формы, покрытые фибринозным налетом, склонные к слиянию, вокруг которых на гиперемированном и отечном основании располагаются типичные папулезные высыпания (рис. 3, а,). Буллезная форма характеризуется появлением наряду с типичными папулезными высыпаниями на СОР пузырьков и пузырей размерами от 2—3 мм до 1—1,5 см в диаметре, с серозным или серозно-геморрагическим содержимым, с толстой покрышкой, сохраняющихся до 2 сут. Пузыри формируются только в пределах папулезных элементов и лишь при генерализованном процессе могут возникать и на видимо неизмененной коже. При вскрытии пузырей образуются эрозии, покрытые фибринозным налетом, геморрагическими или серозно-геморрагическими корками (геморрагическая форма ПЛ). Дно эрозий легко кровоточит [11, 14] (см. рис. 3, б).

Рис. 3. Клинические и морфологические признаки плоского лишая. а — эрозивно-язвенная форма плоского лишая; б — буллезная форма плоского лишая; в — патоморфологическая картина при плоском лишае. Электронограмма. Шиповатая клетка с признаками активации лизосомального аппарата. Крупные лизосомы (Л) и формирование на базе лизосомы лизофагосомы (ЛФ). Вымывание матрикса митохондрии (М). Десмосомы (Д) эпителиальных клеток; г — электроннограмма. Группа мегамитохондрий с атипическими мембранными структурами; д — реакция непрямой иммунофлюоресценции, окрашивание на CD45. Массивная лимфоидная инфильтрация слизистой оболочки рта при плоском лишае. Диапедез лимфоцитов, множество дендритных клеток в эпителии; е — патологическая экспрессия молекулы CD29 на эпителиальных клетках слизистой оболочки рта при плоском лишае.
Разные формы ПЛ могут трансформироваться одна в другую [1, 8, 15]. На слизистой оболочке щек и красной кайме губ в редких случаях ПЛ может озлокачествляться [11, 14].
Важное диагностическое значение при ПЛ имеют изоморфная реакция Кебнера (появление новых элементов на месте раздражения СОР под действием экзогенных факторов); тусклое белое свечение пораженного участка в лучах Вуда.
В мазках-отпечатках обнаруживают разрушенные, безъядерные эпителиальные клетки или клетки с эксцентрично расположенными ядрами, обилие кокковой флоры.
Патоморфологическими признаками ПЛ являются: субэпидермальные полости, гипер- и паракератоз; гипергранулез; лимфоцитарный инфильтрат; вакуольная дегенерация в шиповидном слое; акантоз, неравномерная гиперплазия эпителия; периваскулиты; фрагменты малых слюнных желез, окруженные инфильтратом круглоклеточного типа [1, 16] (см. рис. 3, в).
Главной особенностью строения эпителиального покрова СОР при ПЛ, по данным Е.В. Ивановой (2003), является появление апоптозных телец и гигантских митохондрий в базальном и шиповидных слоях (см. рис. 3, г). Типичные морфологические признаки — проникновение в базальный слой эпидермиса лимфоцитов и выраженная реакция в нем дендритных клеток (см. рис. 3, д). В участках поражения при ПЛ на клетках СОР наблюдается снижение экспрессии молекул CD 29 в клетках базального слоя [1] (см. рис. 3, е).
При исследовании методом прямой иммунофлюоресценции на границе между эпидермисом и дермой выявляют обильные скопления фибрина, в тельцах Сиватта — IgM, реже — IgA, IgG и компонент комплемента [11] (табл. 2).

Таблица 2. Дифференциальная диагностика вульгарной пузырчатки и ПЛ
Врачи разных специальностей испытывают трудности в дифференциальной диагностике буллезных дерматозов при изолированном поражении СОР. Диагностические ошибки приводят к отсрочке терапии больных с тяжелыми дерматозами: вульгарной пузырчаткой, буллезным пемфигоидом, ПЛ и другими.
Основными моментами, препятствующими своевременному установлению диагноза, являются:
— многообразие заболеваний, при которых патологические изменения (элементы) локализуются на СОР, и сходство их клинических проявлений;
— быстрые изменения клинической картины под воздействием экзогенных и эндогенных факторов;
— преимущественно хроническое рецидивирующее течение заболеваний.
В повседневной практической деятельности врачи зачастую ставят диагноз пузырных дерматозов только на основании результатов клинических и (или) цитологических исследований, что часто приводит к диагностическим ошибкам. Ни один из современных клинических и лабораторных методов диагностики не позволяет с абсолютной достоверностью поставить диагноз, в связи с чем для своевременной постановки диагноза и назначения адекватной терапии целесообразны тщательное обследование больного врачами смежных специальностей и использование совокупности данных клинического, морфологического, иммунологического тестирования в качестве дифференциально-диагностических критериев.
Таким образом, при изолированном поражении СОР при буллезных заболеваниях актуально применение междисциплинарного подхода, что может помочь распознать и диагностировать ранние проявления этих заболеваний.
Пузырчатка относится к группе потенциально смертельных дерматозов, поражающих кожные покровы и слизистые оболочки. Клинически она проявляется появлением везикул или пузырей, которые в полости рта диагностируются в первую очередь и предшествуют симптомам поражения кожи. В некоторых случаях везикулы в полости рта могут возникать даже за несколько месяцев до того, как признаки пузырчатки на теле станут клинически диагностируемыми. Именно поэтому симптомы поражения слизистой полости рта, учитывая их первичную природу, могут помочь в постановке правильного диагноза и предоставлении своевременного и адекватного лечения, что крайне важно для снижения риска неблагоприятных последствий при таком опасном заболевании как пузырчатка. В данной статье представлен клинический случай вульгарной пузырчатки, первые симптомы которой были обнаружены в области языка, что еще больше подтверждает значимость своевременной диагностики патологий полости рта в профилактике и лечении общесоматических заболеваний.
Вульгарная пузырчатка является наиболее распространенным заболеванием среди патологий группы Pemphigus, которые представляют собой потенциально смертельные аутоиммунные поражения кожи и слизистых оболочек. Как правило, она характеризуется появлением пузырей в области полости рта, которые в 50% случаев являются первичными и предшествуют клинически диагностируемым признакам болезни в области кожных покровов. Пик заболеваемости приходится на период между 40 и 50 годами жизни. Клинически поражения полости в большинстве случаев проявляются в форме волдырей, которые быстро лопают, формируя болезненные эрозии. Зачастую поражаются слизистые оболочки щек, губ и мягкого неба. Диагноз ставиться на основе верифицированных клинических проявлений и подтверждается путем изучения материала биопсии. Для окончательного подтверждения диагноза вульгарной пузырчатки используют имуннофлюоресцентный метод идентификации антител. Учитывая первичную природу поражений тканей полости рта, на стоматолога полагается огромная ответственность за верификацию подобных поражений, регистрация которых на раннем периоде обеспечивает эффективность терапевтических манипуляций в будущем. В данной статье представлен клинический случай вульгарной пузырчатки с первичным поражением поверхности языка, ранняя диагностика которого помогла сформировать оптимальный алгоритм эффективных лечебно-профилактических мероприятий в будущем, тем самым минимизируя риск неблагоприятного исхода.
Клинический случай вульгарной пузырчатки с поражением тканей полости рта и без клинических признаков патологии в области кожных покровов
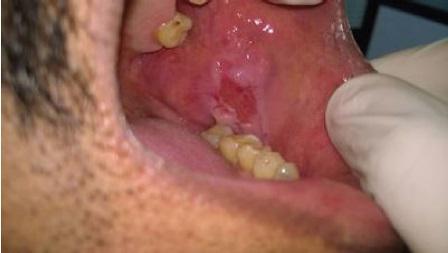
55-летний мужчина обратился в стоматологическую клинику по поводу болезненных незаживающих язв на заднелатеральной поверхности языка и слизистой оболочке щеки. Исходя из анамнеза было установлено, что данные поражения провоцируют у пациента чувства дискомфорта и жжения, которые не проходят на протяжении последних шести месяцев. Пациент подтвердил, что некоторое время назад на щеке сформировался волдырь, который быстро лопнул, после чего в области щеки и языка появились присутствующие язвенные поражения. В области щеки язва имела овоидную форму размером 2 см × 2 см со скошенными краями вдоль линии окклюзии от 35 до 37 зубов (фото 1). На языке поражение было меньшим, размером 1 см × 1 см, также овальной формы, покрытое желтой коркой (фото 2). Убедившись в отсутствии травмирующих агентов по типу острых зубных краев, бугров или неадекватных границ протеза, был поставлен предварительный диагноз везикулобуллезного поражения по типу пузырчатки, пемфигоида, или буллезной формы красного плоского лишая. После проведения инцизионной биопсии были сформированы биоптаты пораженных тканей, подлежащие дальнейшему гистологическом исследованию. Биопсионный материал также был сформирован из области тканей, граничащих с участком патологии, в дальнейшем его отправили на дополнительный иммунофлюоресцентный анализ. Результаты гистопатологического исследования обоих патологических участков были идентичны: в структуре биоптатов были обнаружены изъязвленный многослойный плоский эпителий со следами отслоения базального слоя (фото 3) и круглые акантолитические клетки Тцанка с гиперхромными ядрами (фото 4). Ниже участков отслоения базальные клетки были прикреплены к структуре соединительной ткани, в которой наблюдался плотный воспалительный инфильтрат из плазматических клеток. Данная картина морфологически напоминала вульгарную пузырчатку, что, в конечном счете, было подтверждено результатами имуннофлюоресцентного анализа и верификацией депо IgG и С3 (комплемента) вдоль остистой межклеточной области.
Фото 1: Язва овоидной формы в области слизистой оболочки левой щеки.
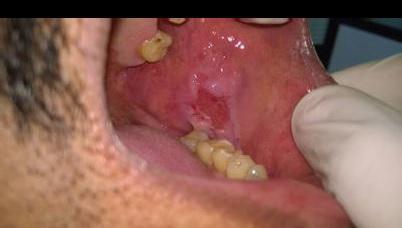
Фото 2: Язва, покрытая желтой коркой, на латеральнозадней поверхности языка.
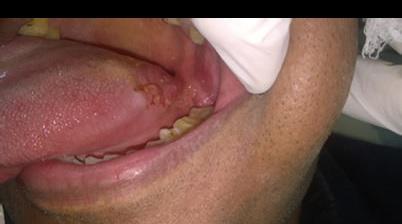
Фото 3: Супрабазальное отслоение в структуре эпителия (окраска гематоксилин-эозином, × 100).
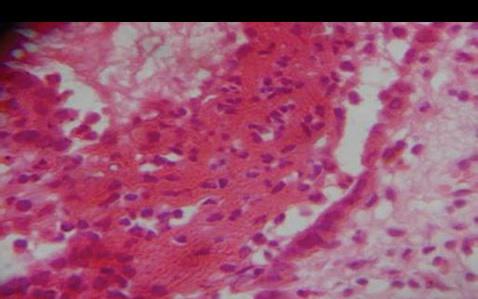
Фото 4: Акантолитические клетки Тцанка в области супрабазального отслоения (окраска гематоксилин-эозином, × 400).
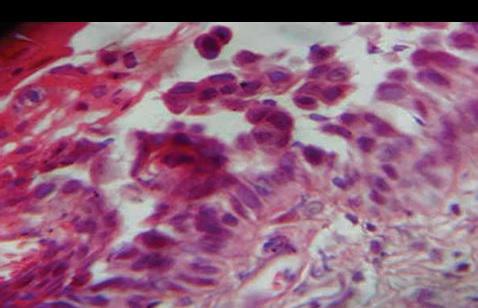
Название вышеописанной патологии происходит от греческого слова, означающего "пузырь", при этом данный термин охватывает целый ряд потенциально фатальных аутоиммунных поражений кожи и слизистых оболочек, при которых происходит формирование интраэпителиальных булл. Пузыри возникают в эпителии в результате иммунной реакции аутоантител IgG в ответ на появление структурных белков десмосом – десмоглеинов 1 и 3. В последнее время немалую роль в развитии патологии предоставляют антигену десмоглеину 4 и другим антигенам недесмоглеиновой природы по типу человеческого альфа-9-ацетилхолин-рецептора, который регулирует адгезию кератиноцитов и связывание кератиноцитоподобных производных (пемпгакисна и катенина). В ходе нарушения взаимодействия данных субстанций происходит процесс акантолиза и отслоения супрабазального слоя.
Пузырчатка, как правило, поражает пациентов возрастом от 40 до 50 лет и при этом чаще встречается у женщин, нежели у мужчин. Более, чем в 50% случаев, у больных пузырчаткой были обнаружены первоначальные проявления на слизистой оболочке полости рта с последующим вовлечением кожи в патологический процесс. Средняя продолжительность симптомов в полости рта до появления других признаков болезни составляла от 3 месяцев до одного года.
В вышеописанном клиническом случае пациент обратился за помощью по поводу поражений слизистой оболочки полости рта, которым предшествовало появления пузыря в области щеки. После разрыва пузыря, на его месте сформировалась болезненная эрозия, которая беспокоила пациента на протяжении четырех месяцев. На коже не было обнаружено никаких участков поражения, но наличие патологии на слизистой полости рта с характерными болью и жжением – уже является полноценным аргументом для постановки предварительного диагноза вульгарной пузырчатки. Согласно данным литературы, данная патология в большинстве случаев начинает проявляться именно стоматологическими симптомами, и уже после мигрирует на область кожных покровов. Интересно, что поражение языка при вульгарной пузырчатке является редким проявлением, но в нашем случае именно оно, а также наличие поражения в области щеки, стали первыми признаками патологии. Поскольку клинические проявления вульгарной пузырчатки по своей природе похожи на признаки рубцующегося пемфигоида и буллезной формы красного плоского лишая, диагноз всегда нужно подтверждать с помощью гистопатологии и имуннофлюоресцентного анализа. После исследования биоптатов в их составе были обнаружены признаки супрабазального расслоения и акантолитические клетки Тцанка, которые формируются вследствие образования интраэпителиальных булл. При имуннофлюоресцентном анализе была обнаружена типичная картина депозиции IgG и комплемента C3 в форме рыбной сети среди структуры остистого слоя, как проявление аутоиммунной реакции при вульгарной пузырчатке. Таким образом, и гистопатологическое, и имуннофлюоресцентное исследования подтвердили диагноз Pemphigus vulgaris.
Лечение вульгарной пузырчатки, как правило, проводится посредством местного и общего приема кортикостероидных препаратов. Суть терапии сводится к системной иммуносупресии посредством приема кортикостероидов и адъювантных препарато, по типу метотрексата, циклофосфамида и т.д. Холинергические препараты в свою очередь помогают остановить процесс акантолиза в структуре эпителия. Нашему пациенту после индивидуальной консультации в дерматологическом отделении было назначено прием 100 мг дексаметазона в течение 3 дней вместе с 500 мг циклофосфамида. Данный курс планируется продлить еще на два цикла с интервалом в 4 недели. В период 4 недельного промежутка пациенту был назначен прием 30 мг Висолина в таблетированной форме. После 2 недельной стероидной терапии было обнаружено заживление участков поражения щек и языка, что указывает на положительный результат терапии.
Поскольку вульгарная пузырчатка является смертельным заболеванием, ранняя диагностика ее первых симптомов на слизистой оболочке полости рта имеет важное значение для эффективной профилактики будущих осложнений. Диагноз пузырчатки основывается на регистрации клинических признаков, а также на результатах гистопатологического и иммунофлюоресцентного исследований. Но в большинстве случаев самих только клинических признаков поражения слизистой полости рта вполне достаточно, чтобы заподозрить данную патологию. Такой подход, в свою очередь, содействует своевременному лечению, которое помогает избежать большинства нежелательных и даже фатальных последствий. Тем не менее, регулярный долгосрочный контроль имеет не менее важное значение для выявления возможных признаков рецидива заболевания, которое крайне важно вовремя остановить.
Авторы: Diana Kuriachan, Rakesh Suresh, Mahija Janardhanan, Vindhya Savithri

Пузырчатка — хроническое аутоиммунное заболевание, характеризующееся возникновением особого вида пузырей на поверхности ранее здоровой кожи и слизистой оболочки. Среди видов пузырчатки можно выделить: вульгарный, вегетирующий, эритематозный и листовидный.
Пузырчатку можно диагностировать в случае выявления акантолитических клеток, которые выявляют во взятом мазке или в составе пузырей в самом эпидермисе (при гистологическом исследовании). Для лечения пузырчатки первым делом применяют глюкокортикостероиды (назначают целый курс приема). Последнее всегда хорошо сочетается с экстракорпоральной гемокоррекцией (плазмофорез, криоафероз, гемосорбция).
Что это такое?
Пузырчатка – тяжёлая болезнь, поражающая кожный покров человека. В результате её прогрессирования на коже и слизистых оболочках формируются патологические пузыри, внутри наполненные экссудатом. Этот процесс начинается из-за расслоения эпителия. Патологические очаги могут сливаться и имеют тенденцию к стремительному росту.
Причины возникновения
Причины развития пузырчатки еще окончательно не изучены. Одной из основных причин возникновения пузырчатки является нарушение аутоиммунных процессов, тем самым для иммунной системы клетки становятся антителами.
Нарушение структуры клеток подпадает под воздействие внешних факторов, а также агрессивных условий окружающей среды. В итоге связь между клетками нарушается, что приводит к образованию пузырей. Процент заболеваемости у людей с наследственной предрасположенностью гораздо выше.
Механизм образования пузырей
Человеческую кожу образно можно описать как водно-пружинный «матрац», покрытый своеобразной «стенкой». В образовании пузырей «матрац» не участвует – страдает только верхний слой, эпидермис.
Состоит эпидермальный пласт из 10-20 клеточных слоев, выглядящих под микроскопом как кирпичики. «Кирпичики» второго слоя эпидермиса связаны друг с другом своеобразными «мостиками». Сверху на «стенке» находятся пластами клетки, уже не совсем похожие на клетки, напоминающие нанесенный крем. Это – чешуйки, корнеоциты, необходимые для защиты от механических, химических и физических повреждений.
Если под воздействием внутренних или внешних причин формируются антитела, от которых разрушаются «мостики»-десмосомы между клетками базального слоя (это называется акантолизом и видно под микроскопом), это – истинная пузырчатка. Если тканевая жидкость проникает между базальным и верхними слоями эпидермиса, не разрушая «мостики», это – пемфигоид. Без деструкции десмосом протекает и вирусная пузырчатка.
Классификация
Разновидности неакантолитической пузырчатки:
- Неакантолитическая пузырчатка доброкачественного характера. Патологические элементы формируются исключительно в ротовой полости человека. При осмотре можно выявить воспаление слизистой, а также её незначительное изъязвление.
- Буллезная форма неакантолитической пузырчатки. Это доброкачественный недуг, который развивается как у взрослых, так и у детей. На коже формируются пузыри, но при этом не наблюдается признаков акантолиза. Данные патологические элементы могут самопроизвольно исчезать без рубцевания.
- Рубцующаяся неакантолитическая пузырчатка. Данный пемфигоид именуют в медицинской литературе пузырчаткой глаз. Чаще всего она диагностируется у женщин, которые перешагнули 45-летний возрастной рубеж. Характерный симптом – поражение зрительного аппарата, кожного покрова и слизистой рта.
Классификация истинной пузырчатки:
- Эритематозная форма. Данный патологический процесс сочетает в себе несколько заболеваний. Его симптоматика схожа с себорейным дерматитом, эритематозным вариантом системной волчанки, а также истинной пузырчатки. Эритематозная пузырчатка у взрослых и детей очень тяжело поддаётся лечению. Стоит отметить, что недуг диагностируется не только у людей, но и у некоторых животных. Характерный симптом – проявление на кожном покрове тела и лица красных пятен, сверху покрытых корками. Одновременно с этим признаком на волосистой части головы возникают себорейные проявления.
- Пузырчатка обыкновенная. Этот типа патологии диагностируется у пациентов более часто. На коже формируются пузыри, но при этом признаков воспаления не наблюдается. Если не провести вовремя лечение пузырчатки, то патологические элементы могут распространиться по всему кожному покрову. Стоит отметить, что они могут сливаться и образовывать большие очаги поражения.
- Листовидная пузырчатка. Название данная форма получила из-за особенностей патологических элементов. На кожном покрове человека формируются пузыри, которые практически не возвышаются над эпидермисом (не напряжены). Сверху на них формируются корочки, имеющие свойство наслаиваться друг на друга. Создаётся эффект листового материала, сложенного в стопки.
- Бразильская пузырчатка. Не имеет ограничений касательно пола и возраста. Случаи её развития были зафиксированы и у детей раннего возраста, и у пожилых людей в возрасте от 70 до 80 лет. Также не исключено её прогрессирование у людей среднего возраста. Стоит отметить, что данная разновидность имеет эндемический характер, поэтому встречается только в Бразилии.

[spoiler title=’Смотреть фото’ style=’default’ collapse_link=’true’][/spoiler]
Симптомы
Учитывая, что специалисты выделили несколько различных типов данной патологии, то и симптомы у каждого из них будут весьма специфическими. Безусловно, существует и ряд общих тенденций и признаков, присущих всем типам заболевания. Сюда можно отнести, например, волнообразное течение патологического процесса.
Периоды обострения чередуются с переходом пузырчатки в более спокойную стадию, когда основные симптомы затихают или же совсем исчезают. Немаловажным фактором для пациента станет и то, что при отсутствии своевременной диагностики и назначения эффективного курса лечения, велик риск развития тяжелых состояний, отягощенных сопутствующими заболеваниями.
- Наличие корочек, начиная от бледно-розовых мягких и до красных плотных, напоминающих лишай;
- Происходит ухудшение общего состояния;
- Снижение иммунного ответа организма;
- Образование пузырей различной плотности;
- Также при тяжелом течении отмечается отделение слоев эпидермиса, причем протекать оно может как в очаге поражения, так и вдали от него.
- Повреждения и язвы слизистой оболочки рта, носоглотки или гениталий;
- Боли при совершении акта глотания или же при приеме пищи;
- Неприятный запах изо рта, свидетельствующий о поражении слизистых оболочек;
- Гиперсаливация или, иными словами, повышенное слюноотделение;
- При себорейной форме на волосистой коже головы проявляются характерные корочки желтоватого или же буро-коричневого цвета.
- Пузыри различного внешнего вида, начиная от плоских и заканчивая тонкостенными, которые лопаются при незначительном прикосновении. На их месте образуются эрозии и, в дальнейшем, корки.
- При тяжелом течении возможно образование эрозированной поверхности кожного покрова на месте пузырей. Их особенностью становится тенденция к периферическому росту. С течением времени такие эрозии занимают большую поверхность кожного покрова, причиняя пациенту боль и неудобства.
- У детей проявления пузырчатки локализуются по всей поверхности кожного покрова, включая конечности.
Специалисты утверждают, что при данном заболевании может отмечаться как чистая форма патологического процесса, так и смешанные, плавно переходящие одна в другую. Следовательно, симптомы и признаки пузырчатки у конкретного человека могут варьировать и свидетельствовать о наличии нескольких типов болезни.
Как выглядит пузырчатка: фото
На фото ниже показано, как проявляется заболевание у человека.

[spoiler title=’Нажмите для просмотра’ style=’default’ collapse_link=’true’][/spoiler]
Диагностика
Специалисты говорят о том, что поставить верный диагноз можно на основании комплексного обследования пациента, включающего в себя несколько важных этапов:
- Осмотр пациента на наличие клинической картины. В этот момент врач устанавливает характер поражений, их локализацию, степень развития заболевания и т.д.
- Цитологического анализа, необходимого для установления присутствия акантолических клеток в мазках биоматериала.
- Проведение пробы Никольского, позволяющей дифференцировать пузырчатку от сходных с ней патологических процессов.
- Методику прямой иммунофлюоресценции. Данное исследование позволяет выявить наличие иммуноглобулина в межклеточной субстанции эпидермиса.
- Гистологического исследования, в основу которого положена методика обнаружения щелей и других повреждений внутри эпидермиса.
Только совокупность всех результатов позволяет поставить точный диагноз и назначить эффективный курс лечения, приводящий к выздоровлению пациента.
Лечение вирусной пузырчатки
Лечение вирусной пузырчатки предполагает назначение следующих системных препаратов:
- цитостатики останавливают деление иммунных клеток: Сандиммун, Азатиоприн, Метотрексат;
- противовирусные: Виферон, Лаферон, Циклоферон;
- глюкокортикостероиды: Дексаметазон, Преднизолон;
- жаропонижающие: Ибупрофен, Парацетамол, Нимесил, Мефенаминовая кислота;
- антигистамины снимают зуд: Цетрин, Диазолин, Фенистил.
Для наружной обработки поражённых участков кожи могут назначить:
- противомикробно-местноанестезирующие средства для орошения полости рта, если вирусная пузырчатка поразила слизистые ребёнка: Фортеза, Орасепт;
- антисептики: Хлоргексидин, Метиленовый синий, Мирамистин;
- комбинированные препараты из антисептиков и анестетиков: Офлокаин, аптечные болтушки;
- противозудные примочки из сока крапивы, алоэ, масла грецкого ореха.
Так как обычно детей с таким диагнозом лечат в стационарных условиях, для усиления терапевтического курса могут проводиться лечебные процедуры, направленные на очистку крови от антител:
- плазмаферез — замена жидкой части крови похожими растворами без микробов, иммунных комплексов и антител;
- гемосорбция с применением угольного фильтра.
Только врач может сказать, чем лечить вирусную пузырчатку, потому что в каждом отдельном случае она может приобретать какие-то особые черты. Что касается других форм пемфигуса, то терапевтический курс для них тоже определяется индивидуально.
Как лечить другие формы пузырчатки?
Процесс лечения пузырчатки довольно сложен. Поэтому самолечение данного вида заболевания ни в коем случае недопустимо. Болезнь быстро прогрессирует, поражая большие участки кожи, что приводит к нарушениям работы внутренних органов.
Лечение пузырчатки в обязательном порядке проводится в дерматологическом стационаре. В первую очередь назначаются кортикостероидные препараты, цитостатики и другие лекарства, предназначенные для облегчения течения болезни и продолжительности жизни больных.
Препараты нужно сначала принимать в больших дозах. При этом обращать внимание на уровень сахара в крови и моче, следить за артериальным давлением и соблюдать правила личной гигиены. При частой смене постельного, нательного белья предотвращается проявление вторичной инфекции.

[spoiler title=’Смотреть фото’ style=’default’ collapse_link=’true’][/spoiler]
Препараты для лечения пузырчатки
Больному показан прием глюкокортикоидов в высоких дозах. Для этого могут применяться следующие препараты:
- Метипред;
- Преднизолон;
- Дексаметазон;
- Полькортолон.
При начале регрессирования симптомов дозы этих препаратов постепенно снижают до минимально эффективных. Больным с патологиями органов желудочно-кишечного тракта назначают пролонгированные глюкокортикоиды:
- Метипред-депо;
- Дипроспан;
- Депо-медрол.
Лечение гормональными средствами может вызывать ряд осложнений, но они не являются причиной для отмены кортикостероидов. Это объясняется тем, то отказ от их приема может приводить к рецидивам и прогрессированию пузырчатки.
Возможные осложнения при лечении:
- острый психоз;
- артериальная гипертензия;
- депрессивные состояния;
- бессонница;
- повышенная возбудимость нервной системы;
- стероидный диабет;
- тромбоз;
- ожирение;
- ангиопатия;
- эрозии или язвы желудка и/или кишечника.
При резком ухудшении состояния больного на фоне приема кортикостероидов могут рекомендоваться следующие мероприятия:
- соблюдение диеты: ограничение жиров, углеводов и поваренной соли, введение в рацион большего количества белка и витаминов;
- препараты для защиты слизистой желудка: Альмагель и др.
Параллельно с глюкокортикоидами для увеличения эффективности терапии и возможности снижения доз гормональных средств назначаются цитостатики и иммуносупрессоры.
Для этого могут применяться такие лекарственные средства:
- Сандиммун;
- Метотрексат;
- Азатиоприн.
Для профилактики нарушений электролитного баланса больному рекомендуется прием препаратов кальция и калия. А при вторичном инфицировании эрозий – антибиотики или противогрибковые средства.
Окончательная цель медикаментозной терапии направлена на исчезновение высыпаний.
Профилактические меры
Специфических мер, позволяющих предупредить развитие патологии, не существует. Чем выше уровень иммунной защиты, тем меньше шансов для возникновения дерматологических заболеваний.
- контролировать характер хронических болезней;
- укреплять иммунитет;
- соблюдать личную гигиену;
- правильно питаться.
Меры профилактики пузырчатки новорождённых:
- чаще меняйте бельё;
- запрещён уход за новорождёнными лиц с гнойничковыми поражениями кожи;
- регулярно ухаживайте за кожей ребёнка;
- укрепляйте иммунную систему ослабленных детей;
- нужна ежедневная влажная уборка, проветривание помещения.
При обнаружении любых высыпаний на коже, образовании гнойничков и волдырей немедленно обращайтесь к дерматологу.
Прогноз
Прогноз при акантолитической пузырчатке условно неблагоприятный. С одной стороны в случае отсутствия эффективного лечения высока вероятность развития осложнений и смертельного исхода.
С другой стороны больные пузырчаткой вынуждены принимать глюкортикостероиды длительно, а иногда и пожизненно, что чревато развитием побочных эффектов. Но поспешный отказ от препаратов приводит к незамедлительному рецидиву болезни. Глюкортикостероиды не устраняют причину болезни, но угнетают патологический процесс и не допускают его прогрессирования.
Читайте также:

