Ацидум нитрикум при родинках
Обновлено: 18.04.2024
Меланома уже много лет не теряет свои позиции в рейтинге наиболее злокачественных новообразований. В международной классификации болезней МКБ-10 заболевание имеет код С43. Патология разделяется в зависимости от локализации образования:
- С43.0 — губа;
- С43.1 — веко;
- С43.2 — ухо и наружный слуховой проход;
- С43.3 — неуточненные части лица;
- С43.4 — волосистая часть головы и шеи;
- С43.5 — туловище;
- С43.6 — верхние конечности;
- С43.7 — нижние конечности;
- С43.8 — образование, вышедшее за пределы указанных областей;
- С43.9 — неуточненное расположение.
Опухоль характеризуется агрессивным и быстрым ростом. Не диагностировав меланому на ранних стадиях, можно допустить развитие метастазов и усугубить течение заболевания. В последнее время обнаружение рака кожи любой степени тяжести наблюдается у жителей самых разных стран. Статистика регистрирует прирост случаев впервые выявленной меланомы.
Причины развития рака кожи до конца не изучены. Врачи-онкологи выделяют предрасполагающие факторы, которые запускают механизмы опухолевого роста. Диагностика меланомы затруднена в связи с неточностью клинической картины заболевания на ранних стадиях. Поэтому наблюдается поздняя обращаемость за медицинской помощью. Определение опухоли на начальных этапах развития повышает шансы благоприятного исхода лечения.
Риски возникновения
Одно из ключевых значений в развитии рака кожи играют предрасполагающие факторы. Среди них выделяют:
- длительное пребывание на солнце и частые солнечные ожоги;
- наследственная предрасположенность. Если в роду встречались случаи опухолевых образований на коже, это повышает риск их развития у последующих поколений;
- светлая кожа с большим количеством родинок и веснушек, рыжий цвет волос. Такая дерма характеризуется небольшим содержанием меланина в клетках;
- пожилой возраст. Считается, что с возрастом повышается шанс развития опухолевого образования кожи. Несмотря на это, онкологи отмечают рост выявления патологии среди лиц молодого возраста;
- профессиональные вредности. Некоторые профессии связаны с постоянным контактом с канцерогенными веществами. Длительное взаимодействие токсинов с кожей повышает риск развития опухоли.
Наличие хотя бы одного из перечисленных факторов риска требует регулярного посещения врача для выполнения профилактических осмотров.
Причины
Достоверно причины возникновения этого вида рака неизвестны. Исследование меланомы усложняется также тем, что она, как правило, протекает бессимптомно, особенно на ранних стадиях. Она привлекает внимание после изменения цвета родинки на более темный окрас или по причине разрастания опухоли. Малигнизация родинок и родимых пятен происходит ввиду следующих факторов:
- чрезмерное облучение ультрафиолетом - солнечные ожоги, походы в солярии - все это негативно влияет не только на общее состояние кожи, но еще и повышает риски озлокачествления родинок;
- врожденные невусы;
- наследственная предрасположенность (случаи заболевания меланомой в семье);
- заболевания щитовидной железы;
- заболевания эндокринной системы;
- травмирование кожи, родимых пятен и родинок;
- повышенная чувствительность к ультрафиолету;
- рак кожи (даже в ремиссии);
- возрастной фактор;
- 1 и 2 фенотип кожи – люди со светлой кожей, светлыми или рыжими волосами, голубым или серым цветом глаз и веснушками наиболее подвержены возникновению меланомы вследствие генетической предрасположенности.
Важно понимать, что, имея минимум 3 фактора риска, приведенных выше, следует регулярно проходить обследования у дерматолога, проверяя все новообразовавшиеся родинки и веснушки. Своевременное удаление злокачественных новообразований увеличивает шансы на стойкую длительную ремиссию и избавляет пациента от вторичных осложнений.
Мнение эксперта

Автор:
Милана Ханларовна Мустафаева
Заведующий онкологическим отделением, врач-онколог, химиотерапевт
Клинически доказано, что меланома является наиболее агрессивным видом злокачественных новообразований. В структуре смертности на долю рака кожи приходится 40 % случаев. Каждый год определяется прирост дебюта заболевания. Несвоевременное обращение за медицинской помощью приводит к развитию тяжелых форм болезни. В результате диагностика осуществляется на 3–4 стадии, когда лечение малоэффективно.
В Юсуповской больнице со стороны онкологов уделяется особое внимание диагностике и лечению меланомы кожи. При появлении подозрительных очагов на коже необходимо обратиться к врачу. Это позволит диагностировать рак на начальных стадиях, когда прогноз для выздоровления считается благоприятным.
В Юсуповской больнице врачи проводят полный курс обследования, которое необходимо для выяснения стадии развития рака кожи и всех сопутствующих критериев. Для этого назначается КТ с возможным использованием контрастного вещества, дерматоскопия, биопсия. В лаборатории определяются онкологические маркеры в анализе крови. После постановки диагноза онкологи разрабатывают индивидуальный план лечения. Препараты подбираются согласно последним европейским рекомендациям по лечению опухолевых образований кожи.
Первые симптомы и признаки
Среди основных клинических признаков рака кожи выделяют:
- болевой синдром. Степень его выраженности зависит от стадии развития меланомы. Это могут быть покалывание, жжение, зуд. Симптом обусловлен быстрым делением клеток внутри опухоли;
- алопеция в зоне роста опухоли. По мере роста меланомы происходит поражение волосяного фолликула. В результате волосы выпадают;
- изменение цвета и контуров родинки. После травматизации возможно потемнение или осветление невуса. Окрас зависит от степени поражения меланоцитов;
- быстрый рост новообразования. Для меланомы характерен быстрый рост. Это связано с высокой агрессивностью опухоли;
- изменение кожных покровов в области ракового образования. Данный симптом характерен для поздних стадий развития меланомы. Кожа деформируется в связи с поражением здоровых клеток;
- гиперемия контуров опухоли. Симптом обусловлен воспалительным процессом. Появление данного признака свидетельствует об иммунном ответе на происходящие изменения;
- поражение соседних органов. Меланома рано дает метастазы. В зависимости от их локализации появляются те или иные симптомы. Чаще всего поражаются печень, кости, головной мозг, легкие и органы желудочно-кишечного тракта;
- лимфаденопатия. По мере роста опухолевого процесса происходит поражение близлежащих лимфатических узлов;
- отсутствие аппетита. В результате происходит резкая потеря веса. По мере распространения опухолевого процесса развивается кахексия;
- интоксикационный синдром. Характеризуется слабостью, резким упадком сил, колебанием температуры тела, головной болью и головокружением.
Различия между меланомой и родинкой
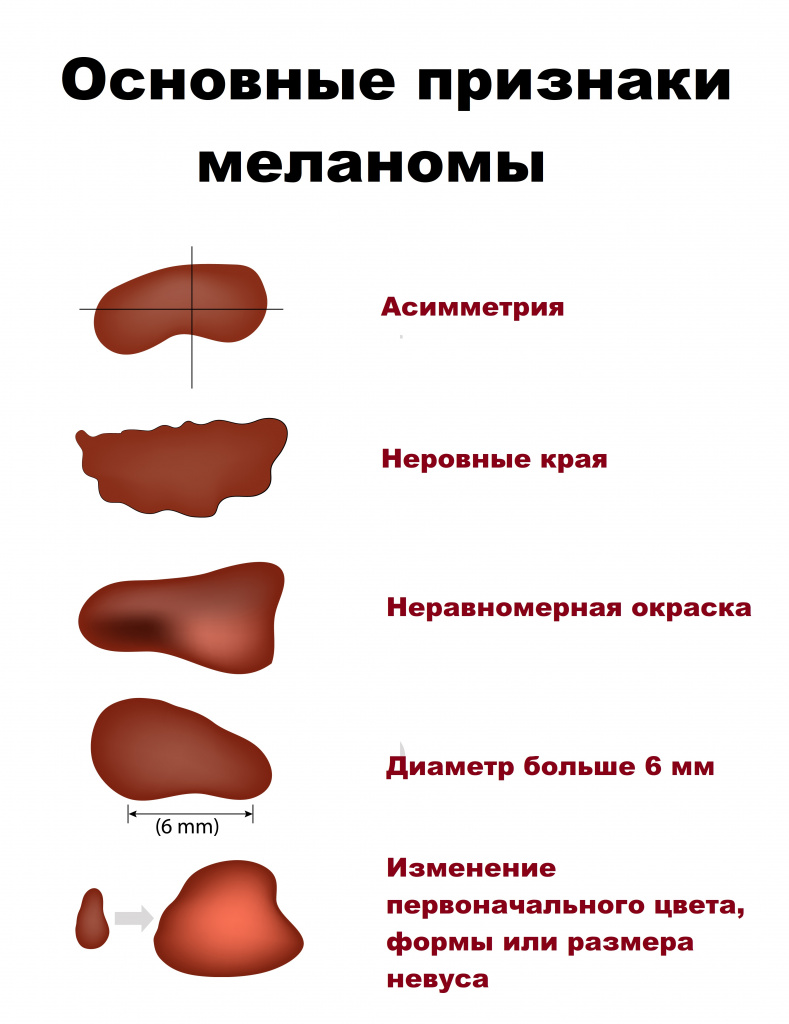
Существует ряд характерных признаков меланомы, которые свойственны злокачественной опухоли. При перерождении родинка изменяет свою форму, утрачивает симметричность. Чтобы это проверить может ли быть меланома доброкачественной, проводят условную линию посередине невуса. Доброкачественные опухоли полностью симметричны.
Отличие родинки от меланомы в том, что здоровые невусы имеют чёткие ровные края. Это обусловлено локальным расположением меланоцитов. Если начинается процесс трансформации родинки в меланому, меланоциты начинают распространяться в соседние ткани. Это приводит к своеобразному «размыванию» контура.
В норме невус равномерно окрашен пигментом. Родимые пятна могут содержать участки разных оттенков одного цвета, но это, скорее, исключение, а не правило. Обычно из-за равномерного распределения меланоцитов в ткани новообразования невусы окрашены равномерно по всей площади. При перерождении клетки начинают распределяться неравномерно. Это приводит к появлению участков с разной окраской.
Обычные родинки не увеличиваются в размере. Незначительный рост может отмечаться в период полового созревания и в возрасте от 20 до 30 лет. Если родинка начинает быстро расти, это является тревожным симптомом, который может появиться при её перерождении в меланому. При наличии родинки диаметром больше 6 мм следует немедленно пройти обследование у дерматолога.
Диагностика
Среди основных методов исследования меланомы кожи выделяют:
- Сбор анамнеза заболевания и жизни. Врач выясняет время появления патологического образования и сопровождающих симптомов. Определяются предположительные причины и предрасполагающие факторы. Уточняется наличие или отсутствие наследственной предрасположенности к опухолевым заболеваниям.
- Осмотр кожи. Врач проводит объективный осмотр новообразования. Специалисты выделяют так называемую азбуку меланомы. Она разработана специально, чтобы охарактеризовать патологические образования:
- A (asymmetry) — асимметричность формы родинки;
- B (border irregularity) — неровные границы невуса;
- C (color) — изменение пигментации родинки;
- D (diameter) — увеличение невуса в диаметре;
- E (evolving) — совокупность вышеперечисленных изменений.
Дерматоскопия. Проводится при помощи дерматоскопа. Благодаря ему удается увеличить размер патологического образования в несколько раз. Это позволяет подробно рассмотреть структуру опухоли.
Биопсия. Наиболее достоверный способ подтверждения рака кожи. Отобранный в ходе диагностики материал отправляется на гистологическое исследование. Опасность манипуляции заключается в том, что дополнительное повреждение меланомы может спровоцировать ускорение роста опухолевого процесса. Поэтому важно обращаться к опытным врачам.
Лечение
Лечение меланомы требует комплексного подхода. Для этого назначаются следующие мероприятия:
1. Хирургическая операция.
Является основным методом лечения меланомы кожи. Операция становится единственным способом терапии рака, если он диагностирован на 1–2 стадии развития. Для того чтобы снизить риск рецидива меланомы, в ходе операции удаляется опухоль вместе со здоровыми клетками.
Назначается для уничтожения быстро растущих раковых клеток. В связи с агрессивностью опухоли, ранним появлением метастазов до сих пор не разработаны единые схемы химиотерапии меланомы. Врачи подбирают препараты и их дозировки индивидуально в зависимости от стадии развития рака. При выявлении меланомы на поздних стадиях химиотерапия носит паллиативный характер.
3. Лучевая терапия.
Высокие дозы излучения способствуют разрушению раковых клеток. Таким образом удается улучшить прогноз для дальнейшего лечения и выздоровления. Лучевая терапия может назначаться в комбинации с операцией и химиотерапией. При неоперабельной меланоме лучевая терапия носит паллиативный характер.
Препараты, усиливающие защитные функции организма, необходимы для включения противоопухолевого иммунного ответа. В результате иммунная система начинает бороться с раковыми клетками самостоятельно. К препаратам, используемым в ходе иммунотерапии, относятся:
- интерферон-альфа;
- интерлейкин-2;
- реаферон;
- ипилимумаб.
Благодаря иммунотерапии удается снизить риск развития рецидива заболевания.
5. Диетическое питание.
Диета, назначаемая в составе комплексного лечения меланомы, требует исключения следующих продуктов:
- консервов;
- пряностей;
- продуктов копчения;
- острых и жирных блюд.
В ежедневном меню должно содержаться достаточное количество свежих овощей, фруктов, зелени, злаков, нежирных сортов мяса и рыбы, птицы, молочных продуктов. Благодаря подобному рациону в организм поступают витамины, минералы, микро- и макроэлементы. Они необходимы в период лечения и восстановления.
Стадии и прогноз
Определение стадии опухолевого процесса необходимо для назначения соответствующего лечения. В зависимости от того, на каком этапе произошла диагностика рака кожи, определяется дальнейший прогноз. Чем позже выявлена опухоль, тем он неблагоприятнее. В соответствии с размерами образования, его локализацией, степенью прорастания в окружающие ткани и метастазирования выделяют следующие стадии меланомы:
- первая. Характеризуется неглубоким проникновением в толщу кожи. На данной стадии толщина меланомы не превышает 1 мм. Патологический процесс не распространяется на близлежащие лимфатические узлы. Опухоль не кровоточит, не образует язв;
- вторая. Сопровождается более быстрым распространением опухолевого процесса. Рак прорастает в кожу на глубину до 2 мм. Изменения характеризуются соответствующей клинической картиной. Опухолевое образование покрывается язвами, кровоточит и шелушится. На второй стадии меланомы регионарные лимфатические узлы не поражаются;
- третья. Опухолевый процесс распространяется на близлежащие лимфатические узлы. Это ухудшает прогноз для дальнейшей терапии и выживаемости. На данной стадии требуется проведение комплексного лечения, включающего оперативное вмешательство и химиотерапию;
- четвертая. Последняя и наиболее тяжелая стадия меланомы. Характеризуется наличием множественных очагов метастазов. Они распространяются с током крови и лимфы. Меланома на данной стадии развития имеет неблагоприятный прогноз в плане выздоровления. Лечение бывает неэффективно. В некоторых случаях назначается только паллиативная терапия.
Рецидив и тактика лечения
Риск рецидива зависит от степени прорастания опухоли, наличия метастазов. Чаще всего повторная меланома локализуется рядом с предыдущим очагом. Для того чтобы снизить риск развития рецидива опухолевого образования, врачи рекомендуют следовать следующим профилактическим мерам:
- ограничить время нахождения под ультрафиолетовыми лучами;
- проводить регулярный самоосмотр родинок;
- использовать защитную одежду при контакте с токсическими веществами;
- проходить профилактический осмотр у дерматолога.
При возникновении подозрений на наличие опухолевых образований кожи рекомендуем обращаться к врачам Юсуповской больницы. Специалисты клиники используют современную аппаратуру для диагностики заболеваний. Терапия проводится согласно последним мировым онкологическим рекомендациям. Записаться на прием можно по телефону.
Достоверные признаки перерождения родинки (невуса) в меланому
Достоверные признаки характерны для меланомы, их появление требует обращения к онкологу для решения вопроса об удалении опухоли с помощью иссечения. В дальнейшем также необходимо выполнить гистологическое исследование и в ряде случаев иммуногистохимическое.
Изменения в доброкачественных меланоцитарных опухолях, которые относятся к достоверным признакам трансформации в меланому:
1. Форма опухоли, которая была ранее округлой, меняется. Это приводит к возникновению асимметричной формы. При воображаемом делении опухоли в середине одна ее половина не похожа на другую.
2. Размеры пигментного образования изменились быстро за счет горизонтального и вертикального роста опухоли. Новообразование ранее не увеличивалось или росло медленно. При этом размеры пигментной опухоли должны быть больше 7 мм. Быстрый рост меланоцитарной опухоли у пациентов старше 30 лет.
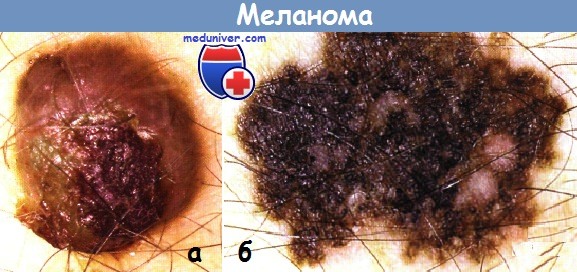
а - Узловая меланома на туловище у 43-летнего мужчины.
В этой области с детства существовал пигментный невус, 3 месяца назад произошла травма опухоли, после чего невус стал кровоточить и быстро расти.
б - Меланома у пациента 44 лет. Пигментное образование возникло 11 лет назад и расценивалось как меланоцитарный невус.
Опухоль росла медленно, приобретая изрезанные края. Новообразование похоже на остров с бухтами и заливами.
Иссечение, гистология — пигментная меланома, II уровень инвазии, толщина — 2 мм.
3. Границы опухоли становятся неровные. Образование приобретает «изрезанные» края, образуя «бухты» и «заливы».
4. Цвет. Окраска доброкачественной меланоцитарной опухоли становится неравномерной. Коричневые, черные, серые, розовые и белые участки расположены беспорядочно по всей поверхности образования. Также для меланомы характерна иссиня-черная окраска.

а - Появление розового узла на фоне длительно существующего злокачественного лентиго в области лба.
Клинический признак трансформации в меланому. Кроме того, окраска части плоского поражения иссиня-черная.
б - У пациента 52 лет в течение 15-20 лет существовал пигментный невус.
Пациент входит в группу риска по возникновению меланомы: II фототип кожи, рыжие волосы, мама умерла от меланомы.
Год назад окраска невуса изменилась. Она стала пестрой: чередование участков кожи с коричневой, черной, розовой и белой окраской.
Иссечение, гистология — в коже на фоне внутридермального невуса имеется рост поверхностно распространяющейся пигментной меланомы из эпителиоподобных клеток с воспалительной инфильтрацией по периферии.
Степень инвазии по Кларку — II, толщина по Бреслоу — 1 мм, стадия IA, Т1а, N0, М0.
5. Поверхность. Возникновение блестящей, глянцевой поверхности опухоли вместо существующего ранее на ней кожного рисунка. Выпадение волос с поверхности новообразования. Для злокачественной трансформации характерно появление на фоне плоского поражения бляшковидных или узловых элементов (одного или нескольких).
Поверхность этих элементов гладкая, блестящая, с потерей кожного рисунка. Их окраска розовая или черная. Данный процесс необходимо отличать от закономерной доброкачественной трансформации пограничного невуса в сложный и внутридермальный, при котором невусные клетки из эпидермиса опускаются в дерму.
При этом процессе на фоне пятна появляется опухолевидное образование, но оно мягковатой консистенции, не теряет кожный рисунок. Его окраска вначале темная, затем неравномерная и далее обесцвеченная. Для злокачественной трансформации характерно также возникновение изъязвления на поверхности опухоли, которое сопровождается кровоточивостью и образованием корки.
6. Консистенция. Определяется уплотнение опухоли, которая ранее при пальпации имела мягковатую консистенцию.
7. Окружающая ткань. Достоверным клиническим признаком трансформации является появление лучистых разрастаний из пигментного образования. Это происходит из-за распространения меланомы по лимфатическим щелям.
Для злокачественного процесса характерно также возникновение вокруг основного пигментного образования «дочерних» узелковых или пятнистых элементов (сателлиты) и увеличение регионарных лимфатических узлов размерами более 1 см.
а - Узловая меланома с изъязвлением, которое сопровождается кровоточивостью опухоли.
б - Появление иссиня-черных опухолевидных образований на фоне существующего в течение 5 лет злокачественного лентиго в области лица.
Клинический признак трансформации в меланому.
Иссечение, гистология — меланома, инвазия по Кларку — IV—V, толщина — 1,5 мм. а - Появление сателлита у поверхностно распространяющейся меланомы.
Основная пигментная опухоль существует 2-3 года, сателлит возник 1-2 месяца назад (пациент точно не помнит).
б - Узловая меланома с множественными сателлитами вокруг у пациента 72 лет.
Сателлиты возникли через год после появления основного очага поражения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Невус хориоидеи: признаки, гистология, лечение, прогноз
Меланоцитарный невус хориоидеи - наиболее часто встречающаяся первичная внутриглазная опухоль, которой посвящено множество публикаций (1-42). Частота этого новообразования среди взрослых европеоидов составляет около 7% (3). Вероятно, невус хориоидеи является источником большинства меланом сосудистой оболочки (1, 4-7), что определяет актуальность этой патологи и ее вариантов для клиницистов.

а) Клиническая картина. Хотя невус хориоидеи может быть врожденным, он редко встречается у маленьких детей (1). Клетки-предшественники невуса могут присутствовать с рождения, но до пубертатного периода они клинически никак не проявляют себя, возможно, отчасти из-за того, что в этот период происходит накопление пигмента в изначально беспигментном новообразовании. Невус хориоидеи обычно впервые выявляется во взрослом возрасте, он может быть пигментным или амеланотическим, плоским или минимально выступать в стекловидную камеру. На основании результатов популяционного исследования Синей горы (Blue Mountain population-based study), Sumich et al. (3) установили, что невус хориоидеи был диагностирован у 7% европеоидов старше 49 лет, размеры невуса состав ляли в среднем 1,5 мм. В большом клиническом исследовании, выполненном Shields et al. (1), средний возраст пациентов с невусом хориоидеи, направлявшихся в центр онкологии глаза, составил 60 лет, средний размер невуса составил 5,5 мм. Большинство невусов хориоидеи имеют толщину менее 2 мм.
Со временем на поверхности невуса появляются друзы. Приблизительно в 10% случаев развивается отслойка пигментного эпителия сетчатки (26, 27), хориоидальная неоваскуляризация на поверхности невуса встречается менее чем в одном проценте случаев (1, 36-39). Некоторые невусы хориоидеи имеют крупные размеры (> 10 мм в диаметре), но не сопровождаются другими факторами риска и поэтому классифицируются как гигантские невусы хориоидеи (14). Другим интересным симптомом является наличие вокруг невуса беспигментного кольца («halo», гало), встречающегося в 5% случаев невуса хориоидеи (13). Выявлена связь беспигментного кольца (гало) вокруг невуса с ранее диагностированной меланомой кожи, таким образом, не исключено, что гало развивается в результате аутоиммунной реакции. Кроме того, гало вокруг невуса является благоприятным прогностическим признаком, снижающим вероятность озлокачествления новообразования.
Несколько работ посвящены оценке частоты роста или перерождения невуса в меланому (2-7). Математически частота развития меланомы из невуса хориоидеи оценивается как 1 на 8845 (7). Основные статистические факторы риска, позволяющие выявить подозрительную с точки зрения перерождения в меланому опухоль, включают в себя толщину опухоли более 2 мм, скопление субретинальной жидкости, наличие жалоб, появление на поверхности невуса оранжевого пигмента и локализация невуса в 3 мм от диска зрительного нерва или ближе (1, 4-6, 10). Недавно были выявлены дополнительные факторы, повышающие вероятность роста опухоли, в том числе акустическая пустота при ультразвуковом исследовании, отсутствие гало и друз (6).
Считается, что увеличение размеров невуса хориоидеи с высокой вероятностью указывает на его озлокачествление и развитие меланомы. Однако некоторые невусы в течение многих лет могут демонстрировать медленный рост, около 1 мм или менее, и все же оставаться доброкачественными (12).
Клинические примеры невуса хориоидеи:
КЛИНИЧЕСКИЕ ВАРИАНТЫ НЕВУСА ХОРИОИДЕИ
Хориоидальный невус с гало, видна центральная пигментированная часть и периферическое амеланотическое кольцо. Такая картина наблюдается в большинстве случаев гало-невусов. Иногда появление гало вызывается баллонноклеточной дегенерацией периферической части опухоли. Обратный гало-невус с пигментированным периферическим кольцом вокруг новообразования, у женщины 30 лет. Невус хориоидеи у мужчины 62 лет, верхняя половина новообразования пигментирована, нижняя-беспигментная. Мультифокальный невус хориоидеи. Фото глазного дна правого глаза: хорошо заметны два невуса хориоидеи. Фото предположительно крупного невуса хориоидеи носовой части глазного дна. Даже несмотря на крупные размеры новообразования, его толщина составляла менее 2 мм, наблюдались многочисленные друзы, вторичное скопление субретинальной жидкости отсутствовало. В течение нескольких лет образование оставалось клинически стабильным. Такие новообразования называют «гигантскими» невусами. «Гигантский» невус хориоидеи в носовой части глазного дна правого глаза, аналогичный образованию, показанному на рисунке выше. В течение 15 лет наблюдения новообразование не изменилось.
б) Диагностика. В последнее время в диагностике невуса хориоидеи были достигнуты заметные успехи. Изменения, наблюдаемые при флюоресцентной ангиографии, варьируют от гипофлюоресценции более мелких и более темных новообразований до более интенсивной гиперфлюоресценции более крупных менее пигментированных невусов. Диагностическое значение ультразвукового исследования невелико, но с его помощью можно измерять толщину невуса при первичном обследовании и позже в процессе наблюдения. Все шире применяется оптическая когерентная томография с увеличенной глубиной проникновения (enhanced depth imaging optical coherence tomography-EDI-OCT), она позволяет на ранней стадии заболевания выявлять такие факторы риска, как скопление субретинальной жидкости, кистозный отек сетчатки и отложения оранжевого пигмента на поверхности невуса (24-28). Исследование аутофлюоресценции чаще выполняется с целью выявления на поверхности невуса отложений оранжевого пигмента, которые также являются одним из прогностических факторов малигнизации (29-32).
в) Патологическая анатомия. Гистологически невус хориоидеи образован высокодифференцированными веретеновидными, овоидными или округлыми меланоцитами с различной степенью выраженности пигментации цитоплазмы (33). Специфический клинико-гистологический вариант невуса-меланоцитома- обсуждается ниже. Вторичные изменения прилегающих структур (34) также описаны ниже в разделе, посвященном патологической анатомии меланомы заднего отдела сосудистой оболочки.
г) Лечение. Типичный невус хориоидеи обычно не требует активного лечения. При первичном обследовании фотографируется глазное дно, исследуется аутофлюоресценция, выполняется ультразвуковое исследование и ОКТ с увеличенной глубиной проникновения (EDI-OCT), после чего пациент проходит контрольные обследования каждые полгода-год с целью ранней диагностики роста новообразования или выявления других факторов риска роста и метастазирования. При выявлении скопления субретинальной жидкости или хориоретинальной неоваскуляризации, вызывающих жалобы, применяются такие методы лечения, как лазерная фотокоагуляция, транспупиллярная термотерапия, фотодинамическая терапия или инъекция ингибиторов эндотелиального фактора роста сосудов (anti-vascular endothelial growth factor - anti-VEGF), позволяющие добиться резорбции субретинальной жидкости (1,36-39). Активное лечение показано при новообразованиях, демонстрирующих рост, или при наличии двух и более факторов риска роста или метастазирования; предполагается, что такое новообразование может оказаться ранней стадией меланомы (4-6), которую мы обсудим далее.
Редактор: Искандер Милевски. Дата публикации: 2.6.2020
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Родинки: причины появления, при каких заболеваниях возникают изменения, диагностика и способы лечения.
Определение
Родинка (невус) – доброкачественное образование кожи, состоящее из сгруппированных клеток меланоцитов, вырабатывающих пигмент меланин, за счет чего родинка и приобретает свою коричневатую окраску. Они обнаруживаются на теле любого человека в виде маленьких круглых точек. Цвет и размер родинки могут значительно варьироваться, равно как и высота их возвышения над кожей.
Однако на изменения их внешнего вида внимание обращать все-таки следует.
Разновидности родинок
Родинки подразделяются на врожденные и приобретенные. По размеру родинки бывают мелкими (от 0,5 до 1,5 см), средними (от 1,5 см до 10 см), крупными (более 10 см) и гигантскими (невус занимает значительную область тела).
По способности к озлокачествлению выделяют меланомоопасные и меланомонеопасные пигментные пятна.
К меланомоопасным (способным к перорождению в злокачественные новообразования) относят:
- диспластический невус (доброкачественная родинка, размер которой больше 1 см, с неравномерной окраской и неровными краями);
- меланоз Дюбрейля (неравномерно окрашенное пятно, чаще на открытом участке тела, края его напоминают географическую карту, размер от 2 до 20 см, обычно возникает у пожилых женщин);
- пигментная ксеродерма (редкая наследственная болезнь, при которой кожа не способна защищаться от воздействия ультрафиолетовых лучей);
- голубой невус (гладкое плотное образование с четкими границами, размером до 2 см, голубого цвета);
- крупный врожденный пигментный невус (рельефное образование черного, серого или коричневого цвета, большой площади, увеличивающееся по мере роста ребенка).
Под изменениями родинки понимают следующие процессы:
- изменение окраски (родинка может стать светлее или темнее, на ее поверхности могут появиться темные или светлые участки);
- изменение размера в сторону увеличения (внимания требует увеличение родинки более чем на 2 мм в год);
- появление асимметрии и неровности краев (в норме при проведении воображаемой линии половинки родинки должны быть симметричны);
- уплотнение родинки (в норме родинка эластична);
- появление жжения, напряжения, покалывания в месте локализации родинки;
- покраснение кожи вокруг родинки;
- кровоточивость родинки.
И все-таки в большинстве случаев изменения родинок вполне закономерны и не представляют опасности для здоровья. Замечено, что многие родинки, появившиеся в детском возрасте, либо исчезают, либо равномерно утолщаются и бледнеют. Наиболее активное появление новых и изменение старых родинок специалисты отмечают в переходном возрасте и связывают с гормональной перестройкой в организме. Гормональными изменениями объясняют и потемнение родимых пятен во время беременности (однако сомнительные родинки у беременных лучше удалять).
После избыточной инсоляции (после солнечных ванн, солярия и фототерапии) родинки могут темнеть, увеличиваться, появляются новые пигментные пятна. Рост родинки на 1–2 мм в год без каких-либо других изменений не рассматривается как настораживающий.
При каких заболеваниях меняется внешний вид родинок?
Самым опасным заболеванием, при котором возникает изменение родинки, является меланома – агрессивная злокачественная опухоль из клеток меланоцитов.
Она может возникнуть на коже и слизистых, на сетчатке глаза на неизмененных тканях, из лентиго (пигментных пятен), а также из невуса.
Риск возникновения меланомы увеличивается:
- если у человека 1-й фототип кожи,
- солнечные ожоги в анамнезе,
- отсутствие привычки пользоваться солнцезащитными средствами,
- при частом посещении солярия,
- при наличии на теле меланомоопасных невусов,
- если количество родинок на теле превышает 50,
- если родинка регулярно травмируется,
- если у близких родственников диагностирована меланома.
Действие ионизирующей радиации, химические канцерогены, а также электромагнитное излучение также могут спровоцировать перерождение невуса.
Опухоль может быть равномерно или неравномерно окрашена, одного или нескольких цветов (черного, любого оттенка коричневого, серого, розового, синего, фиолетового), небольшого размера (чаще до 3 см). Обычно опухоль возвышается над кожей, а форма варьируется от плоской до бугристой. Поверхность может изъязвляться и кровоточить. Волосы из меланомы не растут. Вокруг очага часто наблюдаются пигментные разрастания.
Опухоль быстро метастазирует по лимфатическим и кровеносным сосудам, метастазы чаще наблюдаются в костях, печени, легких, головном мозге.
Прогноз зависит от глубины проникновения опухоли, а также поражения лимфатических узлов и наличия отдаленных метастазов. Размер опухоли на прогноз не влияет.
К каким врачам обращаться?
В случае настораживающего изменения родинки или ее травматизации следует обратиться к дерматологу, дерматоонкологу или онкологу.
На профилактическом осмотре врач общей практики, терапевт, педиатр могут заметить родинки, требующие внимания и дополнительного обследования.
Диагностика и обследования при изменении родинки
Зачастую установление окончательного диагноза требует, с одной стороны, комплексного обследования и применения обширных исследований, которые включают гистологические, лабораторные и инструментальные методы. С другой стороны, важно максимально сократить время диагностики кожных покровов, что крайне актуально в случаях обнаружения злокачественных образований, требующих немедленного лечения.
Пациент поможет врачу, если расскажет, когда появилась родинка, как изменялась со временем, с чем могут быть связаны изменения. Полезной будет информация о семейном анамнезе касательно кожных новообразований.
Основным инструментальным методом обследования является дерматоскопия. Дерматоскоп похож на лампу, которой родинку «просвечивают». Процедура быстрая и безболезненная. Приборы обладают достаточным разрешением и имеют сменные объективы с различным увеличением. На большем увеличении становятся различимы структуры и образования кожи, которые позволяют с уверенностью говорить о том или ином заболевании. Если имеющиеся родинки не вызывают опасений или необходимо наблюдение, врач составляет цифровую карту тела пациента, к которой можно будет вернуться при повторном визите.
При подозрении на меланому врач выполняет цитологическое исследование, взяв мазок – отпечаток с поверхности опухоли (при ее изъязвлении).
Материал для исследования. Отпечатки и соскобы получают с патологических очагов кожи и слизистых оболочек (кроме шейки матки и цервикального канала). К тесту относится материал полученный только с опухолевых и опухолеподобных образований.
array(6) < ["ID"]=>string(5) "29203" ["WIDTH"]=> int(620) ["HEIGHT"]=> int(520) ["SRC"]=> string(86) "/upload/sprint.editor/e5b/img-1653295982-9463-230-3d7db30bcab664ac562c934abf194eb8.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/e5b/img-1653295982-9463-230-3d7db30bcab664ac562c934abf194eb8.jpg" ["DESCRIPTION"]=> string(0) "" >
Меланома – это злокачественная опухоль, в которую могут трансформироваться родинки, обычные бородавки, родимые пятна. Перерождение родинки в меланому (фото есть в интернете) происходит под воздействием провоцирующих факторов и занимает определённое время. Онкологи Юсуповской больницы при своевременном обращении пациента проводят комплексное обследование и быстро устанавливают точный диагноз.
При меланоме выполняют оперативное вмешательство с соблюдением принципов абластики, проводят лечение новейшими противоопухолевыми и иммуномодулирующими препаратами, лучевую терапию. Когда имеют место симптомы меланомы - родинки тактику ведения пациента вырабатывают коллегиально. При своевременном удалении родинки признаки меланомы не возникают.
Чем отличается меланома от родинки
Существует ряд характерных признаков, которые свойственны злокачественной опухоли –меланоме. На них обращают внимание онкологи-дерматологи Юсуповской больницы при осмотре. При перерождении родинка изменяет свою форму, утрачивает симметричность. Чтобы это проверить, проводят условную линию посередине невуса. Доброкачественные опухоли полностью симметричны.
Отличие родинки от меланомы в том, что здоровые невусы имеют чёткие ровные края. Это обусловлено локальным расположением меланоцитов. Если начинается процесс трансформации родинки в меланому, меланоциты начинают распространяться в соседние ткани. Это приводит к своеобразному «размыванию» контура.
В норме невус равномерно окрашен пигментом. Родимые пятна могут содержать участки разных оттенков одного цвета, но исключение, а не правило. Обычно из-за равномерного распределения меланоцитов в ткани новообразования невусы окрашены равномерно по всей площади. При перерождении клетки начинают распределяться неравномерно. Это приводит к появлению участков с разной окраской.
Обычные родинки не увеличиваются в размере. Незначительный рост может отмечаться в период полового созревания и в возрасте от 20 до 30 лет. Какие родинки опасные и вызывают меланому? Их фото есть в специальной литературе. Если родинка начинает быстро расти, это является тревожным симптомом, который может появиться при её перерождении в меланому. При наличии родинки диаметром больше 6мм следует немедленно пройти обследование у дерматолога.
Причины перерождения родинки в меланому
Учёные не могут определить точных причин, в результате воздействия которых наблюдается перерождение родинки в меланому. Считается, что малигнизация происходит под воздействием следующих провоцирующих факторов:
Интенсивного ультрафиолетового излучения
Частых солнечных ожогов
Регулярного механического воздействия на область родинки
Хронических заболеваний внутренних органов
Перерождение родинки в меланому чаще происходит у лиц со светлой кожей и рыжим цветом волос, имеющих большое количество родинок на теле и при наличии осложнённого семейного анамнеза.
array(6) < ["ID"]=>string(5) "29204" ["WIDTH"]=> int(1110) ["HEIGHT"]=> int(738) ["SRC"]=> string(88) "/upload/sprint.editor/615/img-1653296170-1972-142-067fc23b3489d6174e297a03f4a3cdfa-1.jpg" ["ORIGIN_SRC"]=> string(88) "/upload/sprint.editor/615/img-1653296170-1972-142-067fc23b3489d6174e297a03f4a3cdfa-1.jpg" ["DESCRIPTION"]=> string(0) "" >
Как выглядит родинка-меланома
Процесс перерождения родинки в меланому не происходит бессимптомно. Признаки озлокачествления возникают на самых первых этапах, поэтому при внимательном отношении к своему здоровью их пропустить крайне сложно. Следует обратить внимание на следующие изменения:
- Появление неравномерности окраски, изменение оттенка;
- Изменение кожного рисунка – поверхность родинки становится блестящей и полностью гладкой;
- Вокруг родинки появляется покраснение;
- Контуры становятся размытыми, нарушается симметричность;
- Изменяется структура родинки – она может уплотниться или стать более мягкой;
- Ощущение жжения зуда в области новообразования;
- Появление трещин, изъязвление поверхности.
При наличии этих симптомов немедленно звоните по телефону контакт центра Юсуповской больницы и записывайтесь на приём к онкологу-дерматологу. При своевременно начатом адекватном лечении шансы на выздоровление многократно увеличиваются.
Диагностика процесса превращения родинки в меланому
Онкологи Юсуповской больницы при наличии симптомов озлокачествления родинки проводят комплексное обследование, которое позволяет подтвердить или исключить диагноз «меланома». Врачи применяют следующие диагностические методики:
- Дерматоскопия – выполняется с помощью специального аппарата дерматоскопа, позволяет определять изменения структуры родинок на начальных этапах;
- Термометрия – аппаратное измерение температуры тела в области новообразования;
- Биопсия – забор ткани родинки для гистологического исследования во время выполнения радикального оперативного вмешательства.
Остались вопросы? Мы вам перезвоним
Мы с радостью проконсультируем вас и ответим на все интересующие вопросы.
Лечение и профилактика родинки-меланомы
В настоящее время в косметологических салонах предлагают бесследное удаление родинок современными методами. Этого делать не стоит. Любую родинку должен исследовать и удалять онколог. Удалению подлежат родинки, которые часто травмируются, расположены на открытых участках тела, где высока опасность солнечного воздействия. Онкологи Юсуповской больницы при удалении родинки и признаками трансформации в меланому строго соблюдают принципы абластики.
Комплекс мер по предупреждению распространения во время операции атипичных клеток состоит из следующих мероприятий:
- Разрезы выполняют только в пределах заведомо здоровых тканей;
- Избегают механического повреждения ткани новообразования;
- Как можно быстрее перевязывают венозные сосуды, которые отходят от новообразования;
- При наличии такой возможности накладывают жгут выше и ниже опухоли для предупреждения миграции раковых клеток;
- Перед манипуляциями с родинкой, перерождённой в меланому, ограничиваю рану салфетками;
- После удаления новообразования меняют инструменты, перчатки и ограничивающие салфетки.
На начальных этапах родинки-меланомы удаление новообразования осуществляется следующими методами:
- Электрокоагуляцией – с помощью тока производится «выпаривание» родинки (процедура достаточно болезненна и имеет высокий риск появления рецидива опухоли);
- Разрушением жидким азотом – под воздействием низкой температуры происходит разрушение клеток родинки, что приводит к тому, что она отпадает самостоятельно. После процедуры не остается рубцов, но она эффективна только при наличии поверхностных родинок;
- Лазерной вапоризацией – под воздействием направленного лазерного луча содержимое родинки испаряется. Процедура эффективна, позволяет удалить сразу несколько новообразований за один раз.
- Проведение регулярных самоосмотров;
- Использование солнцезащитных средств;
- Удаление новообразований, которые расположены в зоне постоянного раздражения;
- Прохождение профилактических осмотров у дерматолога.
Список литературы
Профильные специалисты
Заведующая терапевтическим отделением. Врач-терапевт, кардиолог, онколог.
Читайте также:

