Абсцесс на лице что это такое
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Абсцесс: причины появления, симптомы, диагностика и способы лечения.
Определение
Абсцесс - это ограниченное скопление гноя, окруженное оболочкой (пиогенной капсулой).
Причины появления абсцессов
Абсцессы могут быть асептическими и септическими. Асептические абсцессы развиваются после подкожного введения некоторых раздражающих химических веществ (скипидара, керосина, хлоралгидрата, хлористого кальция), которые вызывают некроз тканей. При этом некротизированные ткани растворяются лейкоцитами с образованием гноя, не содержащего микробов. Септические абсцессы чаще всего формируются в результате внедрения в ткани микроорганизмов (стафилококков, стрептококков, кишечной палочки, синегнойной палочки и т.д.), вызывающих гнойное воспаление.
Инфекционные агенты (бактерии, грибы) могут проникать в организм экзогенно через поврежденный эпителий кожи или слизистые оболочки (входные ворота) или эндогенно (из очага инфекции в самом организме).
Открытые повреждения кожи, инородные тела, медицинские манипуляции (инъекции, блокады, пункции), гематомы, серомы, а также гнойно-воспалительные процессы в организме (сепсис, гнойный лимфаденит, гнойный лимфангит, гнойный тромбофлебит, фурункул, карбункул и др.) могут приводить к развитию абсцесса.
На месте внедрения инфекции и воспаления ткани отмирают, и формируется гнойная полость, вокруг которой на границе со здоровой тканью начинает образовываться пиогенная капсула. Эта капсула служит своеобразным биологическим барьером, препятствующим распространению инфекции по организму. Чем дольше существует абсцесс, тем толще становится пиогенная капсула.
По распространенности самым частым считается абсцесс кожи, подкожной жировой клетчатки и мышечной ткани, хотя возникнуть он может в любом органе и ткани.
При прогрессировании гнойного процесса повышается риск разрыва пиогенной капсулы, в результате чего инфекционный процесс распространяется за ее пределы.
Классификация абсцессов
По причине возникновения:
а) стафилококковые;
б) стрептококковые;
в) пневмококковые;
г) колибациллярные;
д) гонококковые;
е) анаэробные неспорообразующие;
ж) клостридиальные анаэробные;
з) смешанные;
и) грибковые и др.
По происхождению и путям проникновения инфекции:
- метастатические (гематогенные) абсцессы, возникающие из отдаленных гнойных очагов;
- контактные абсцессы, происходящие из близлежащих очагов воспаления;
- травматические абсцессы, являющиеся следствием открытых и проникающих повреждений;
- криптогенные абсцессы, происхождение которых и пути проникновения инфекции установить не представляется возможным.
- поверхностные (поражение кожи и подкожной клетчатки);
- глубокие (в органах и тканях):
- острые абсцессы;
- хронические абсцессы.
Симптомы абсцессов
В начальной стадии формирования поверхностного абсцесса определяется отграниченная болезненная припухлость, горячая на ощупь. Через 3-4 дня в центре появляется размягчение, кожа в центре инфильтрата становится более тонкой и темной, а границы абсцесса - более четкими. На 4-7 сутки абсцесс вскрывается и из него выходит гнойное содержимое. При этом болезненность воспаленного участка уменьшается.
Глубокие абсцессы могут формироваться на фоне пневмонии. Чаще всего абсцесс бывает одиночным и локализуется в одном сегменте легкого, реже наблюдаются большие абсцессы, которые захватывают сразу несколько сегментов. В начале заболевания больных беспокоит кашель, боль в грудной клетке, общая слабость, озноб, отсутствие аппетита, жажда. Температура может достигать высоких значений. После прорыва абсцесса в просвет бронха пациенты отмечают отхождение мокроты «полным ртом», симптомы интоксикации уменьшаются. При раннем прорыве и хорошем полном опорожнении гнойная полость может быстро уменьшиться и зажить рубцом. При плохом или недостаточном опорожнении воспаление не затихает, и возникают повторяющиеся обострения.
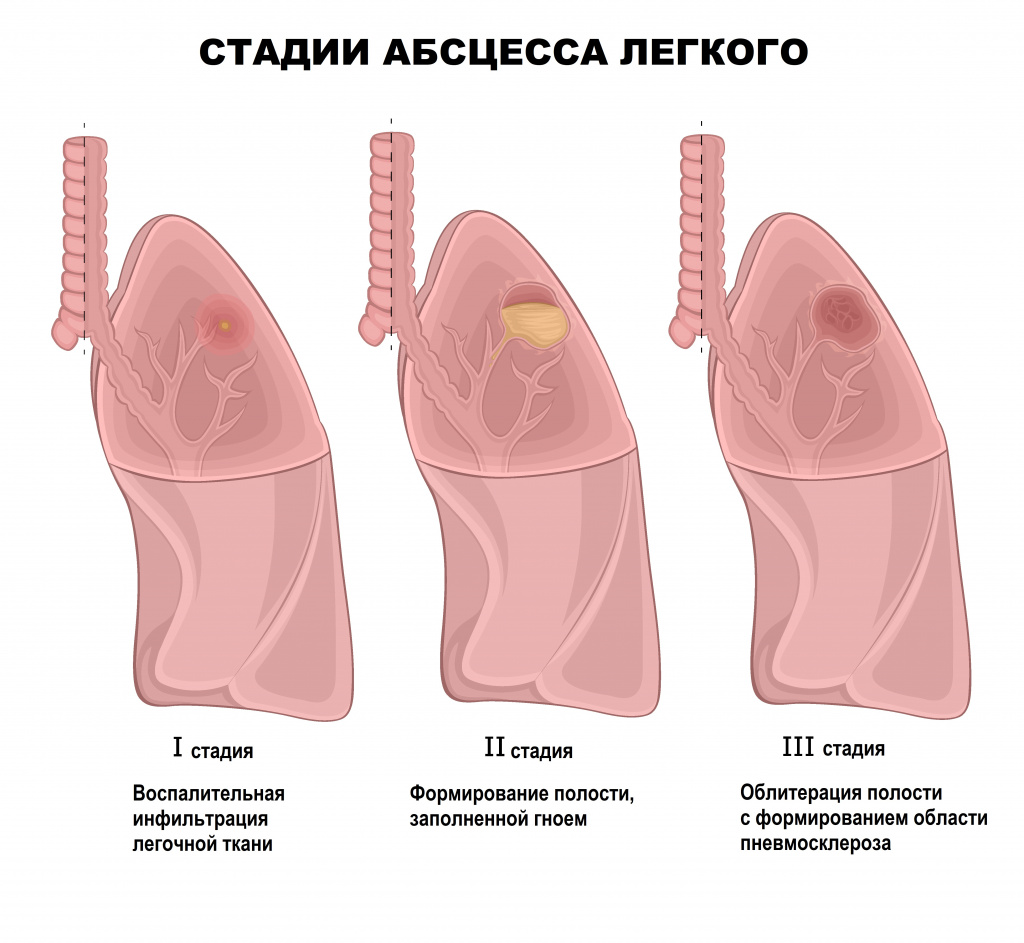
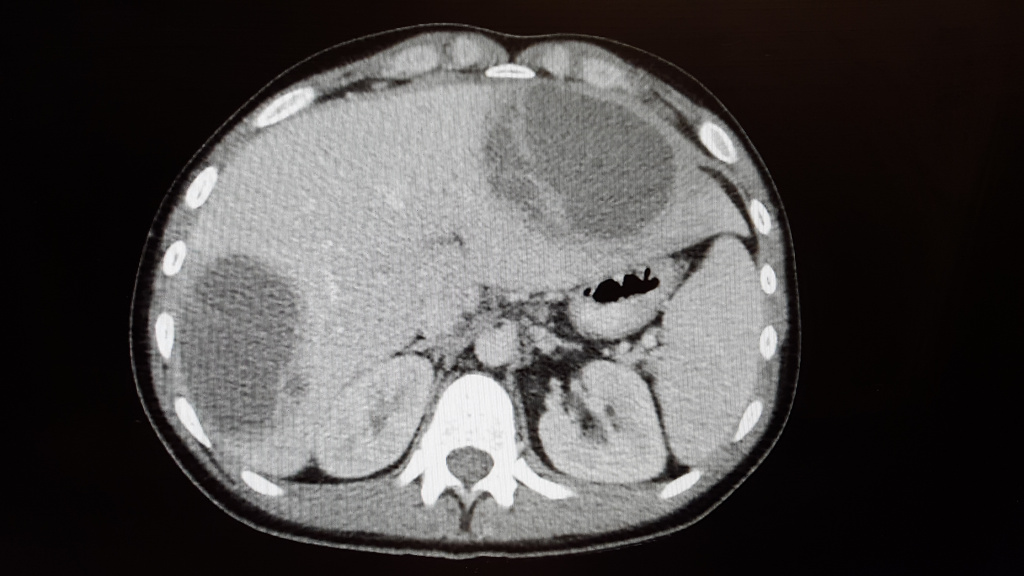
Абсцесс печени чаще всего возникает в результате распространения инфекции по сосудистому руслу из воспалительных очагов других органов или тканей брюшной полости (аппендицит, холангит, язвенный колит). Абсцессы могут быть одиночными или множественными. Для заболевания характерна высокая температура, озноб, боль и тяжесть в области печени, увеличение ее размеров.
Абсцесс в печени
Абсцесс головного мозга может сформироваться в результате проникновения инфекции из среднего или внутреннего уха, придаточных пазух носа, из гнойных очагов мягких тканей головы. Абсцессы могут быть одиночными или множественными. Заболевание начинается с интоксикации, симптомов повышения внутричерепного давления (головной боли, тошноты и рвоты, сонливости, недомогания, нарушения памяти, расстройства внимания, нарушения зрения). Затем присоединяются общемозговые (головокружение, психомоторное возбуждение, галлюцинации) и очаговые симптомы (неврологические симптомы, свойственные местному поражению определенных структур центральной или периферической нервной системы).
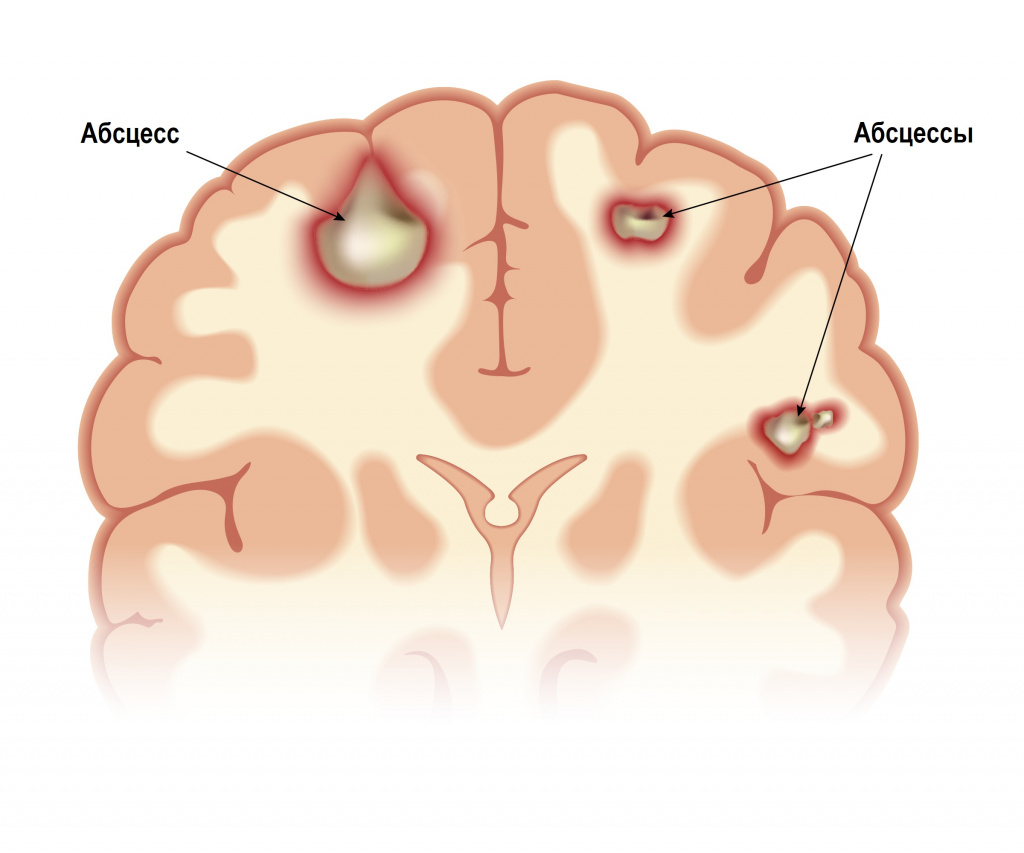
Внутримозговой абсцесс
Абсцессы брюшной полости встречаются в 30-35% у больных гнойным перитонитом. Обычно они располагаются в отлогих областях живота: подпеченочном, поддиафрагмальном пространстве, в подвздошных ямках и т.п. Клинике формирования абсцесса соответствует ухудшение состояния после небольшого светлого промежутка на фоне воспалительного заболевания брюшной полости (аппендицита, холецистита), наблюдается усиление интоксикации и боль в животе.
Внутрикостный абсцесс Броди – это отграниченный некроз губчатого вещества кости с преследующим расплавлением и образованием полости. Локализуется обычно в проксимальном отделе большеберцовой кости. Заболевание начинается с чувствительности к надавливанию. Нередко очаги ничем не проявляются, и боль носит эпизодический характер. Повышение температуры, озноб и другие симптомы интоксикации, как правило, отсутствуют, процесс может длиться годами.
Диагностика абсцессов
Диагностика поверхностного абсцесса не представляет трудностей. Диагноз устанавливается по совокупности жалоб и осмотра. Диагностика глубоких абсцессов может быть основана на результатах дополнительных лабораторных и инструментальных методов исследования.
-
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов) покажет присутствие в организме воспалительного процесса.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Околочелюстной абсцесс - это образование воспалительного гнойного очага в тканях челюстно-лицевой зоны лица. Проявляется локальной припухлостью, покраснением и флюктуацией (зыблением) кожи над очагом воспаления, асимметрией лица, затруднением и болезненностью глотания, явлениями интоксикации. Может развиться в разлитое воспаление – флегмону, с вовлечением в процесс окологлоточной и подглазничной области, шеи. Лечение всегда хирургическое – вскрытие и дренирование полости абсцесса.
МКБ-10

Общие сведения
Абсцесс околочелюстной – ограниченный очаг гнойного воспаления тканей челюстно-лицевой зоны. При отсутствии лечения абсцессов начинается гнойный распад и гнойное расплавление соседних тканей.
Причины околочелюстного абсцесса
Абсцесс вызывает стрептококковая и стафилококковая микрофлора, наиболее частой причиной являются заболевания зубов и воспалительные процессы в челюстно-лицевой зоне. Фурункулез, ангина, тонзиллит при хроническом течении осложняются околочелюстными абсцессами. Повреждения кожи и слизистой в области рта, занос инфекции во время стоматологических процедур могут спровоцировать абсцесс околочелюстной зоны.
Общие инфекционные заболевания, протекающие по типу сепсиса, в результате распространения микроорганизмов кровью и лимфой, вызывают множественные абсцессы в различных органах и тканях, в том числе и абсцессы околочелюстной зоны. Абсцесс околочелюстной зоны может возникнуть из-за травм лица. Во время военных действий и стихийных бедствий из-за отсутствия первой помощи, вывихи и переломы челюстей часто осложняются абсцессами. Околоверхушечные и перикоронарные очаги воспаления и пародонтальные карманы при обострениях могут спровоцировать абсцесс челюсти из-за резорбции костной ткани.
Симптомы околочелюстного абсцесса

Формированию абсцесса предшествует зубная боль как при периодонтите. Надкусывание в пораженной зоне усиливает болевые ощущения. Далее присоединяется плотный отек с формированием болезненного уплотнения. Для абсцесса, развивающегося под слизистой оболочкой, характерна яркая гиперемия и выпячивание пораженного очага. Иногда отмечается асимметрия лица.
При отсутствии терапии ухудшается общее состояние пациента: повышается температура тела, наблюдается отказ от пищи. После самопроизвольного вскрытия абсцесса боль стихает, контуры лица принимают нормальные очертания, общее самочувствие стабилизируется. Но из-за благоприятных условий для микроорганизмов в полости рта, процесс хронизируется, поэтому его самопроизвольное вскрытие не говорит об излечении.
При краткосрочных ослаблениях иммунной системы околочелюстные абсцессы обостряются. Возможно хроническое гноетечение из свищевых ходов, оно сопровождается неприятным запахом изо рта и заглатыванием гнойных масс. Происходит сенсибилизация организма продуктами распада, обостряются аллергические заболевания.
Для абсцессов дна полости рта характерна гиперемия в подъязычной зоне с быстрым образованием инфильтрата. Разговор и прием пищи становятся резко болезненными, отмечается гиперсаливация. Снижается подвижность языка, он слегка приподнимается кверху, чтобы не соприкасаться с формирующимся абсцессом. По мере увеличения припухлости, ухудшается общее состояние. При самопроизвольном вскрытии гной распространяется в окологлоточную область и шею, что ведет к возникновению вторичных гнойных очагов.
Абсцесс неба чаще возникает как осложнение периодонтита верхнего второго резца, клыка и второго премоляра. Во время формирования абсцесса наблюдается гиперемия и болезненность твердого нёба, после выбухания боль становится интенсивнее, прием пищи затрудняется. При самопроизвольном вскрытии гнойное содержимое распространяется на всю площадь твердого неба с развитием остеомиелита небной пластины.
Если возникает абсцесс щеки, то в зависимости от локализации и глубины, припухлость и покраснение могут быть более выражены с наружной стороны или со стороны слизистой полости рта. Болезненность очага умеренная, при работе мимических мышц боль усиливается. Общее состояние практически не страдает, но абсцесс щеки опасен распространением на соседние отделы лица еще до вскрытия гнойника.
Абсцесс языка начинается с болезненностью в толще языка, язык увеличивается в объеме, становится малоподвижным. Речь, жевание и глотание пищи резко затруднены и болезненны. Иногда при абсцессе может возникнуть чувство удушения.
Диагностика
Диагноз ставят на основании визуального осмотра стоматолога и жалоб пациента. Иногда в ходе опроса выясняется, что имели место быть фурункулы лицевой зоны, имеются хронические инфекционные заболевания. До визита к врачу рекомендуется принимать анальгетики, полоскать полость рта антисептическими растворами, самостоятельный прием антибиотиков недопустим. Конечной целью лечения является полная ликвидация инфекционного процесса и восстановление нарушенных функций в максимально короткий срок.
Лечение околочелюстного абсцесса
Схема лечения зависит от стадии заболевания, от вирулентности микроорганизма и от особенностей ответной реакции со стороны макроорганизма. Локализация абсцессов околочелюстной зоны, возраст пациента и наличие сопутствующих заболеваний существенно влияют на принципы лечения. Чем больше осложняющих факторов, тем интенсивнее должна быть терапия.
В период лечения абсцессов околочелюстной зоны рекомендуется соблюдать диету с преобладанием протертых супов и пюре. Если наблюдается стойкий отказ от пищи прибегают к внутривенному введению белковых растворов. При наличии сформировавшегося абсцесса показано его вскрытие с последующим дренированием полости. В остальных случаях прибегают к антибиотикотерапии, и только при ее нецелесообразности ставится вопрос о хирургическом лечении.
Антибиотики назначают в виде инъекций или в таблетированных формах, дополнительно проводят курс витаминотерапии. Показаны иммуностимуляторы и дезинтоксикационная терапия. Полоскание полости рта теплыми растворами фурацилина и соды снимает отечность и предотвращает распространение инфекции. При наличии ярко-выраженного болевого синдрома применяют анальгетики. При вовремя начатой комплексной терапии прогноз обычно благоприятный, выздоровление наступает в течение 6-14 дней.
Абсцесс кожи – это локальное гнойное воспаление кожных покровов, характеризующееся образованием полости, ограниченной так называемой пиогенной мембраной. Симптомами абсцесса служат покраснение, отек, иногда болезненность, на месте которых затем формируется скопление гноя. Все это может сопровождаться общими симптомами интоксикации (повышение температуры, слабость, головные боли). Диагностика абсцесса кожи осуществляется на основании осмотра пациента, в некоторых случаях дополнительно назначают базовые исследования (общие анализы крови и мочи). Местное лечение производится хирургом – полость вскрывается и обрабатывается антисептиком, в ряде случаев может быть назначена общая антибактериальная терапия.
МКБ-10
Общие сведения
Абсцесс (гнойник) кожи – как правило, острое гнойное воспаление, поражающее кожные покровы на любой области тела. В отличие от флегмоны, абсцесс является ограниченным, представляет собой полость, наполненную гноем и окруженную пиогенной мембраной. В большинстве случаев данная оболочка надежно предотвращает распространение инфекции на окружающие ткани, однако иногда болезнетворные микроорганизмы из очага могут попасть в кровь или лимфу. Это приводит к более тяжелым состояниям – лимфангитам, лимфаденитам, метастатическим абсцессам внутренних органов. На некоторых участках тела, богатых сосудистыми анастомозами, появление гнойников особенно опасно – например, абсцессы кожи в области носогубного треугольника могут приводить к воспалениям пещеристого синуса, менингитам, абсцессу головного мозга.

Причины
В подавляющем большинстве случаев возбудителями абсцесса кожи являются бактерии. Они могут проникать в кожные покровы при их повреждении, через микротрещины, изредка заносятся туда гематогенным путем из других воспалительных очагов в организме. Тип бактерий, вызывающих появление абсцесса кожи, может быть различным – золотистый стафилококк, синегнойная и кишечная палочки. Чаще всего развитие такого состояния обусловлено не одним видом возбудителя, а их совокупностью.
Большое значение в развитии абсцесса кожи имеет снижение активности местных защитных факторов – например, при локальном переохлаждении, сахарном диабете, наличии иммунодефицита, несоблюдении правил личной гигиены. После проникновения бактерий внутрь кожных покровов начинается их размножение с формированием патологического очага. Все это распознается иммунной системой, которая начинает реагировать сначала неспецифическими факторами защиты – расширяются кровеносные сосуды, увеличивается приток крови к данному участку кожи, замедляется всасывание тканевой жидкости.
Перечисленные изменения становятся причиной первых проявлений абсцесса кожи – покраснения, отека, болезненных ощущений. После этого к очагу поступают иммунокомпетентные клетки – макрофаги и нейтрофилы, которые начинают фагоцитировать возбудителей. В итоге из смеси тканевой жидкости, живых и погибших нейтрофилов и бактерий формируется гной – он стимулирует фибробласты кожи, которые формируют вокруг очага мембрану. Воспаление принимает вид типичного абсцесса кожи.
Симптомы абсцесса кожи
Развитие абсцесса кожи характеризуется определенной стадийностью, длительность каждой стадии довольно сильно отличается в разных случаях и зависит от многих факторов – состояния иммунитета, типа возбудителя, локализации воспаления. Первоначальный этап начинается с развития покраснения участка кожи, появления припухлости, болезненных ощущений. Температура пораженного участка заметно выше, чем у окружающих неизменных тканей.
Размер покраснения постепенно увеличивается, в некоторых случаях достигая 3-4 сантиметров – именно от этого этапа зависит, каков будет в дальнейшем диаметр абсцесса кожи. Общих симптомов в это время, как правило, не наблюдается. Затем начинается продукция гноя – центр очага начинает желтеть, размягчается, но болезненность и отек сохраняются, иногда появляется чувство распирания в пораженной области. Данный этап формирования абсцесса кожи в большинстве случаев наступает через 3-4 дня после манифестации первых симптомов.
Распространения воспаления чаще всего уже не происходит, поэтому размер образования остается прежним. Гной, по сути, является смесью токсичных продуктов распада тканей, которые частично всасываются в кровь и приводят к ухудшению общего состояния человека – повышению температуры, слабости, нарушению аппетита, иногда к тошноте и рвоте. Выраженность этих симптомов зависит от размера абсцесса кожи – чем он больше, тем больной тяжелее себя чувствует, тогда как при маленьких гнойниках изменений в общем состоянии человека вообще может не произойти.
На конечном этапе своего развития, при отсутствии лечения, абсцесс кожи чаще всего самопроизвольно вскрывается, гной вытекает во внешнюю среду. Это снижает болезненность и отек, улучшает общее состояние человека. Однако в ряде случаев именно на этом этапе возможно развитие довольно тяжелых осложнений абсцесса кожи.
Осложнения
Наиболее частое осложнение – распространение инфекции лимфогенным путем с развитием лимфангита и регионарного лимфаденита. Иногда вскрытие полости абсцесса кожи может произойти не во внешнюю среду, а в окружающие ткани, что приводит к разлитым гнойным воспалениям – панникулиту, флегмоне. Не исключена диссеминация бактерий гематогенным путем – это может приводить к метастатическим гнойным очагам, а в особо тяжелых случаях и к сепсису.
Диагностика
В большинстве случаев постановка диагноза «абсцесс кожи» не составляет никакой проблемы, его проявления достаточно знакомы любому врачу-дерматологу. При осмотре можно определить, на какой стадии находится развитие заболевания. На этапе формирования абсцесса кожи будет определяться очаг отека и покраснения, болезненный при пальпации, плотный на ощупь. При последующей стадии развития образование уже будет иметь желтый «венчик», станет более мягким на ощупь, но болезненность и повышенная температура очага сохранится. Кроме того, объективно у больного могут определяться лихорадка, рвота.
В некоторых случаях в рамках диагностики абсцесса кожи производят также микробиологическое исследование гноя – бакпосев отделяемого на питательные среды для выявления типа возбудителя. Это необходимо для того, чтобы выбрать наиболее эффективный противомикробный препарат для лечения этого состояния и его осложнений. Однако подобное исследование требует много времени (несколько дней), поэтому при неосложненных случаях абсцесса кожи практически не применяется, а антибактериальную терапию производят препаратами широкого спектра действия.
Лечение абсцесса кожи
Лечение включает в себя как местные мероприятия, так и общую антибактериальную терапию. При обращении пациента с начальными проявлениями формирования абсцесса кожи специалисты в области дерматологии и хирургии чаще всего рекомендуют подождать (дать ему «созреть»). После того как гнойник полностью сформируется, хирург вскрывает его, промывает полость антисептиком (например, хлоргексидином), устанавливает дренаж.
Антибактериальная терапия необходима при значительных размерах абсцесса кожи или тяжелых общих проявлениях заболевания для профилактики осложнений. Она может включать в себя как антибиотики широкого спектра действия, так и другие противомикробные препараты (например, сульфаниламиды).
Прогноз и профилактика
Прогноз, как правило, благоприятный, но при снижении иммунитета или сахарном диабете осложнения абсцесса кожи могут создавать угрозу для здоровья и даже жизни. Профилактикой развития абсцесса служит поддержание работы иммунной системы на должном уровне, правильная личная гигиена, соблюдение правил асептики при инъекциях, врачебных и косметологических манипуляциях.
Абсцесс мягких тканей — это расположенная в мышцах или подкожной жировой клетчатке, отграниченная от окружающих тканей и заполненная гнойным содержимым полость. Характеризуется наличием отека, гиперемии, болезненности кожи и симптома флюктуации в зоне поражения. Сопровождается общесоматическими изменениями: головной болью, гипертермией, недомоганием, расстройством сна. Обследование включает осмотр, УЗИ, рентгенографию, диагностическую пункцию абсцесса и бактериологическое исследование его содержимого. После формирования абсцесса производится его вскрытие с последующим послеоперационным дренированием и промыванием растворами антисептиков.
МКБ-10
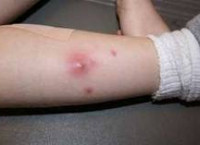


Общие сведения
Абсцесс мягких тканей отличается от других гнойно-воспалительных заболеваний наличием инфильтративной капсулы (пиогенной мембраны). Капсула ограничивает абсцесс от близлежащих анатомических структур и препятствует распространению гнойного процесса. Однако накопление значительного количества гнойного экссудата, увеличение абсцесса и истончение его капсулы могут привести к прорыву с выходом гнойного содержимого в окружающую клетчатку или межмышечные пространства и развитием разлитого гнойного воспаления — флегмоны.

Причины
Абсцесс мягких тканей обусловлен попаданием в ткани гноеродных микроорганизмов. Примерно в четверти случаев патология вызвана стафилококковой инфекцией. Возбудителями также могут являться стрептококки, кишечная палочка, протей, синегнойная палочка, клостридии и пр. патогенные микроорганизмы. Зачастую отмечается полимикробная этиология. При костном туберкулезе может наблюдаться «холодный» абсцесс, вызванный микобактериями. Основные причины заболевания:
- Травматические повреждения. Проникновение гноеродных микроорганизмов чаще происходит при нарушении целостности кожного покрова в результате ранений, травм, микротравм, ожогов, отморожений, открытых переломов.
- Отдаленные очаги инфекции. Абсцесс мягких тканей может возникать при распространении микроорганизмов лимфогенным и гематогенным путем из имеющихся в организме гнойных очагов, например, фурункула, карбункула, пиодермии и пр.
- Врачебные манипуляции. Инфицирование может произойти ятрогенным путем при проведении инъекции инфицированной иглой.
- Разъедающие жидкости. В редких случаях наблюдается асептический абсцесс, возникающий в результате попадания в ткани вызывающих их некроз жидкостей (керосин, бензин и др.).
Факторы риска
По наблюдениям специалистов в сфере гнойной хирургии, благоприятствующим фоном является:
- наличие в организме очага хронической инфекции (синусит, хронический тонзиллит, фарингит);
- длительно протекающее заболевание желудочно-кишечного тракта (гастроэнтерит, энтерит, колит);
- расстройства периферического кровообращения (при атеросклерозе, варикозе, посттромбофлебитической болезни);
- обменные нарушения (ожирение, гипотиреоз, авитаминоз).
Особенно значимую роль в развитии и прогрессировании гнойного процесса играет сахарный диабет с выраженной ангиопатией.

КТ живота и таза. Ограниченное гиподенсное скопление жидкости в толще левой подвздошно-поясничной мышцы (псоас-абсцесс).
Симптомы
Абсцесс мягких тканей характеризуется наличием местных и общесоматических симптомов. К местным признакам относится болезненность, припухлость и покраснение участка кожи, расположенного над абсцессом. Надавливание в пораженной области вызывает усиление боли. При поверхностном расположении местная симптоматика отчетливо выражена. Через несколько дней появляется симптом флюктуации, свидетельствующий о скоплении жидкого содержимого внутри воспалительного очага.
При глубоко расположенном абсцессе местные симптомы не так заметны, флюктуация отсутствует, на первый план выходят изменения в общем состоянии больного. Общесоматические признаки неспецифичны. Пациенты отмечают повышенную утомляемость, периодическую головную боль, разбитость, нарушение сна, подъем температуры тела, которая может достигать 39-40° С и сопровождаться ознобом.
Осложнения
Возможно распространение гнойного процесса с развитием сепсиса, представляющего угрозу для жизни больного. Другими осложнениями абсцесса являются:
- флегмоны мягких тканей, распространяющиеся по межмышечным и клетчаточным пространствам;
- гнойное расплавление стенки близлежащего крупного сосуда с возникновением кровотечения;
- вовлечение в процесс нервного ствола с формированием неврита;
- распространение процесса на твердые структуры с развитием остеомиелита близлежащей кости.
Диагностика
В ходе консультации гнойный хирург обращает внимание на наличие в анамнезе указания на появление воспалительных симптомов после перенесенной травмы, ранения или инъекции. Для выявления фоновых заболеваний по показаниям привлекают терапевта и других специалистов. План обследования включает следующие диагностические процедуры:
- Объективный осмотр. Поверхностно расположенный абсцесс мягких тканей легко выявляется при осмотре пораженной области. Определяется локальная резкая болезненность, отек, гиперемия и гипертермия, в ряде случаев выявляется флюктуация.
- Дополнительные исследования. Глубокие абсцессы требуют назначения УЗИ мягких тканей и диагностической пункции. Полученный материал подвергают бактериологическому исследованию для определения чувствительности гноеродной микрофлоры к антибиотикам. При подозрении на «холодный» абсцесс производят рентгенологическое обследование пораженной области и ПЦР-диагностику туберкулеза.

Лечение абсцесса мягких тканей
Основной метод лечения – оперативный. Тактика определяется локализацией, объемом и стадией гнойного процесса, наличием или отсутствием осложнений. При небольших поверхностных абсцессах возможно амбулаторное наблюдение. Госпитализация необходима при рецидивировании, наличии осложнений и тяжелых фоновых заболеваний, выявлении анаэробной инфекции, высоком риске распространения гнойного воспаления при расположении абсцесса на лице, вблизи крупных сосудов и нервов.
Консервативная терапия
В начальной стадии рекомендованы консервативные мероприятия: противовоспалительные средства и УВЧ. В последующем медикаментозную терапию применяют в дополнение к хирургическому лечению. Назначают антибиотики широкого спектра действия, после получения результатов бакисследования схему корректируют с учетом чувствительности возбудителя. При генерализации инфекции необходимо проведение массивной антибактериальной терапии, дезинтоксикационных, инфузионных и симптоматических лечебных мероприятий.
Хирургическое лечение
Сформировавшийся абсцесс мягких тканей подлежит обязательному оперативному лечению. Вскрытие и дренирование обычно проводится хирургом в амбулаторной операционной. В хирургии в настоящее время применяется открытое и закрытое оперативное лечение абсцесса. Закрытое вмешательство производится через небольшой разрез, включает кюретаж стенок и аспирацию содержимого абсцесса, использование двупросветной трубки для дренирования, активную аспирацию и промывание полости после операции.
Открытый способ лечения предусматривает опорожнение и промывание абсцесса антисептиком после его широкого рассечения, дренирование при помощи широких полосок, ежедневный послеоперационный туалет полости абсцесса и перевязки. Швы не накладывают. После санации очага и формирования грануляций применяют мазевые повязки. Рана заживает вторичным натяжением.
Прогноз и профилактика
При своевременном адекватном лечении прогноз благоприятный. Позднее обращение за медицинской помощью может стать причиной развития опасных осложнений. Предупреждение образования абсцесса заключается в соблюдении правил асептики и техники выполнения инъекций, применении только одноразовых шприцев и игл, своевременном лечении гнойных процессов различной локализации, повышении неспецифической резистентности организма, адекватной тщательной первичной обработке ран при травматических повреждениях.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фурункулёз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фурункулез (фурункул) – острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей ткани. Заболевание проявляется воспалительными элементами, которые со временем вскрываются, из них выделяется гной.
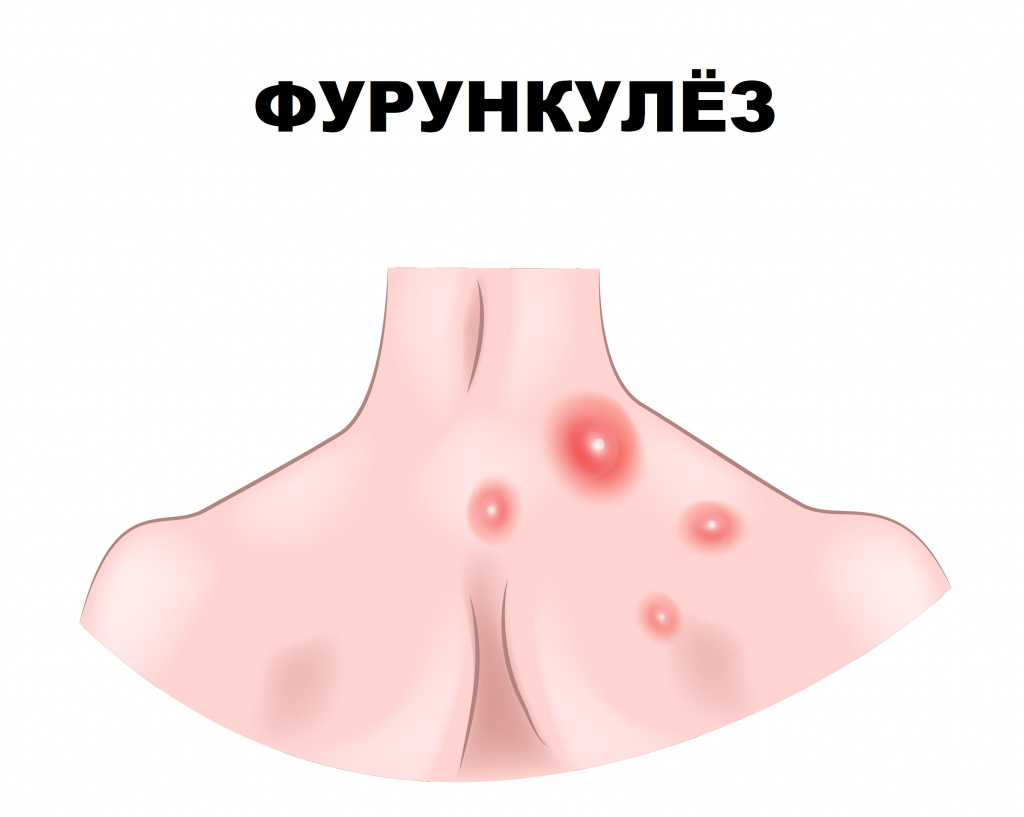
Причины появления фурункулов
Фурункулез характеризуется формированием множественных фурункулов на ограниченных участках кожи, хотя заболевание может иметь и распространенный характер. Рецидивы отмечаются на протяжении нескольких недель и даже лет.
Как правило, фурункулез возникает у людей с ослабленным иммунитетом, при гипо- и авитаминозе, несоблюдении гигиены кожи. Возбудителями фурункулов, как правило, являются стафилококки и стрептококки (S. aureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк). Заболевание могут вызывать и другие микроорганизмы (вульгарный протей, пневмококки, синегнойная палочка), которые в большинстве случаев выявляются в ассоциации со стафилококками и стрептококками.
Фурункулез нередко встречается у подростков и молодых людей с выраженной сенсибилизацией (повышенной чувствительностью) к возбудителям заболевания.
Описан ряд факторов, способствующих манифестации фурункулов: нарушение целостности эпидермиса (микротравмы, мацерация кожи), гипергидроз (повышенное потоотделение), смещение рН кожи в щелочную сторону, действие высоких и низких температур, ожоги, язвы. К эндогенным факторам риска развития фурункулеза относят нарушение углеводного обмена (сахарный диабет), недостаточное поступление в организм белков, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях, туберкулез, анемия, ангина, грипп, желудочно-кишечные расстройства.
Фурункул может локализоваться на любом участке кожи, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы.
Наиболее опасной считается локализация фурункула на лице – в области носа и верхней губы. Здесь воспалительный процесс имеет тенденцию быстро переходить на клетчатку, где расположено разветвление передней лицевой вены. Распространение инфекции может привести к тромбозу синусов твердой мозговой оболочки головного мозга и гнойному менингиту. Летальность при этом осложнении достигает 80-100%.
Классификация фурункулеза
Острый фурункулез характеризуется формированием сразу нескольких фурункулов.
Хронический фурункулез – более длительный процесс (от нескольких недель до нескольких месяцев), когда после исчезновения одного фурункула появляются новые воспалительные элементы.
Симптомы фурункулеза
Фурункул проходит три стадии развития.
Первая стадия инфильтрации характеризуется образованием болезненного воспалительного узла диаметром 1-4 см. Кожа над фурункулом приобретает багрово-красный цвет. В местах с хорошо развитой подкожной жировой клетчаткой (ягодицы, бедра, лицо) фурункулы могут достигать еще больших размеров.
Во время второй, гнойно-некротической стадии происходит нагноение и формирование некротического стержня. Над поверхностью кожи выступает конусообразный узел, который размягчается в центре с образованием гнойника. Больных беспокоит жжение и пульсирующая боль. Значительную болезненность пациенты отмечают при локализации фурункулов на волосистой части головы, тыльной поверхности пальцев, передней поверхности голени, в наружном слуховом проходе. После вскрытия гнойника и отделения гноя с примесью крови постепенно отторгается и гнойно-некротический стержень.
Во время третьей стадии на месте фурункула образуется рубец. В зависимости от глубины воспалительного процесса рубцы могут быть или едва заметными, или выраженными.

Эволюция одного фурункула происходит в течение 7-10 дней, но когда одни фурункулы развиваются вслед за другими, болезнь затягивается на долгое время.
При фурункулезе возможно повышение температуры тела до 37,2-39°С, слабость, потеря аппетита.
Диагностика фурункулеза
Диагноз устанавливается на основании жалоб и осмотра пациента. У всех больных фурункулезом уточняются следующие вопросы:
- наличие сопутствующих заболеваний;
- принимаемые в настоящее время лекарственные препараты;
- находится ли пациент на диете.
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

