Выпуклость на лбу у грудничка что это
Обновлено: 19.05.2024
Практически любой врач курса общей анатомии помнит о существовании специфических форм черепа, таких, как скафоцефалический (вытянутый в передне-заднем направлении) и брахицефалический (увеличенный в ширину). Но редко кто вспоминает о том, что необычная форма черепа у ребенка во многих случаях является признаком преждевременного заращения черепных швов.
Конечно, все доктора знакомы с термином краниостеноз – преждевременное заращение швов черепа, приводящее к неспецифическому повреждению головного мозга вследствие недостаточного расширения полости черепа в период наиболее активного роста мозга. Когда возникает вопрос о том, как лечат краниостеноз немногие вспоминают о возможности хирургического иссечения преждевременно заросших швов и лишь единицы знают о существовании метода двухлоскутной краниотомии.
Между тем, по международной статистике, преждевременное закрытие одного из швов черепа (изолированный краниосиностоз) возникает примерной у одного из 1000 детей. Интересно отметить, что такая же частота характерна и у детей, имеющих расщелину губы. При этом ни у кого не вызывает трудностей диагностика расщелин губы, потому что таких пациентов, несомненно, видел каждый врач. Тогда как почти никто из врачей общей практики не может припомнить, видел ли он когда-нибудь ребенка с преждевременным заращением швов черепа.
Хождение по мукам
Краниосиностоз – преждевременное заращение одного или нескольких швов черепа, приводящее к формированию характерной деформации головы. Таким образом, уже в родильном доме ребенок с подозрением на краниосиностоз может быть выделен из общей массы новорожденных и направлен на дообследование. На практике, к сожалению, на этом этапе все деформации черепа, обнаруженные у детей, расцениваются врачами как особенности послеродовой конфигурации головы и им не уделяется должного внимания. В период новорожденности форме черепа также не придается большого значения. Обычный ответ педиатра на обеспокоенность родителей: «…Ничего страшного, хорошо прибавляет в весе, ушла желтуха, а голова такая оттого, что лежит на боку. Вот начнет ходить, и все исчезнет».
Психомоторное развитие детей проходит с отставанием, деформации черепа самопроизвольно не исчезают, некоторые деформации становятся менее заметными, скрываясь под волосами, другие ошибочно расцениваются врачами как иные заболевания, а третьи отступают на второй план при наличии более очевидных нарушений функции органов и систем. Зачастую малышей с краниосиностозами консультируют генетики, и нередко правильно устанавливается группа заболеваний и даже предполагается непосредственный генетический синдром. Несмотря на это, единицы таких пациентов поступают в специализированные клиники для проведения лечения. Подавляющее большинство детей, не получивших лечения, имеют сниженный интеллект и становятся инвалидами. Из-за необычной формы черепа нарушаются пропорции лица, и к периоду полового созревания у таких детей чаще, чем у других, возникают трудности в социальном общении и даже возможны суицидальные попытки.
Родители постепенно перестают обращать внимание на легкие деформации черепа, а при наличии выраженной у ребенка деформации лица детские хирурги разъясняют им, что исправление косметических дефектов проводится только в 16 лет.
Диагностика

Рисунок 1
Основными швами свода черепа являются сагиттальный, коронарный, лямбдовидный и метопический (рис. 1). При преждевременном заращении костного шва происходит компенсаторный рост костей перпендикулярно к его оси (закон Вирхова). В результате появляется характерная деформация. Опишем наиболее часто встречающиеся формы краниосиностозов.
Сагиттальный краниосиностоз
Преждевременное заращение сагиттального шва приводит к увеличению передне-заднего размера черепа с нависающими лобной и затылочной областями и к уменьшению его ширины с формированием узкого овального лица (рис. 2). Такой вид деформации называют скафоцефалией, или ладьевидным черепом. Это наиболее частое заболевание среди общего числа изолированных синостозов (50-60%). Характерная форма черепа видна уже с рождения. При осмотре головы сверху заметно втяжение теменных областей, это дает ощущение циркулярной перетяжки свода черепа на уровне или чуть кзади от ушных раковин. Четко определяется большой родничок, причем его размеры не отличаются от нормы. Характерным считается наличие костного гребня, пальпируемого в проекции сагиттального шва.
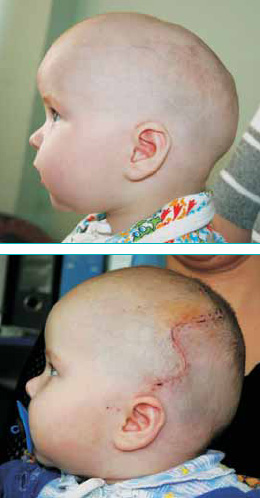
Рисунок 2: а – ребенок до и б – после устранения скафоцефалии.
Метопический краниосиностоз
Самым редким представителем группы изолированных краниосиностозов является метопический краниосиностоз, или тригоноцефалия, составляющая 5-10% от общего их количества. Несмотря на это, данное заболевание, пожалуй, чаще всего распознается как врожденная деформация черепа из-за характерной клинической картины.
При раннем замыкании метопического шва происходит формирование треугольной деформации лба с образованием костного киля, идущего от надпереносья до большого родничка. При взгляде на такой череп сверху видна четкая треугольная деформация с вершиной в области надпереносья. При этом верхние и латеральные края орбит смещаются кзади, что дает ощущение разворота плоскости орбит кнаружи и уменьшения межорбитального расстояния (гипотелоризм). Деформация лба настолько необычна, что дети с тригоноцефалией часто обследуются у генетиков и наблюдаются как носители наследственных синдромов, сопровождаемых снижением интеллекта. Действительно, тригоноцефалия рассматривается как неотъемлемая часть таких синдромов, как Opitz, Oro-facio-digital syndrom, и некоторых других. Верно и то, что многие синдромальные заболевания приводят к задержке интеллектуального развития, но частота их настолько низка, а клиническая картина настолько характерна, что не стоит всех детей, имеющих лишь метопический синостоз, причислять к группе риска по развитию умственной неполноценности.
Односторонний коронарный краниосиностоз
Коронарный шов расположен перпендикулярно срединной оси черепа и состоит из двух равноценных половин. Так что при преждевременном заращении одной из его половин формируется типичная асимметричная деформация, именуемая плагиоцефалией. Вид ребенка с плагиоцефалией характеризуется уплощением верхнеорбитального края орбиты и лобной кости на стороне поражения с компенсаторным нависанием противоположной половины лба (малыш как будто хмурится одной стороной лица). С возрастом более отчетливо начинает проявляться ипсилатеральное уплощение скуловой области и искривление носа в ту же сторону. В школьном возрасте присоединяется деформация прикуса, связанная с увеличением высоты верхней челюсти и как следствие – смещением нижней челюсти на стороне преждевременно закрывшегося шва. В тяжелых случаях имеется даже компенсаторное выбухание затылочной области со стороны синостоза. Нарушения со стороны органа зрения представлены чаще всего односторонним косоглазием. Плагиоцефалия чаще других расценивается как особенности послеродовой конфигурации головы. Но в отличие от последней она не исчезает в первые недели жизни, а, наоборот, с возрастом прогрессирует.
Таким образом, огромную роль в правильной постановке диагноза играет именно форма черепа.
Из инструментальных методов диагностики наилучшим является проведение компьютерной томографии с трехмерным ремоделированием изображения костей свода черепа и лица. Это обследование помогает выявить сопутствующую патологию головного мозга, подтвердить наличие синостоза в случае изолированного повреждения и установить все заинтересованные швы в случае полисиностоза.
Лечение
Самым активным периодом роста головного мозга считается возраст до двух лет. Таким образом, с функциональной точки зрения предотвратить краниостеноз можно ранним хирургическим лечением. Оптимальным возрастом для проведения операции по поводу краниосиностоза можно считать период с 3 до 9 месяцев. Преимуществами лечения в данном возрасте можно считать:
- легкость манипулирования с тонкими и мягкими костями черепа;
- облегчение окончательного ремоделирования формы черепа быстро растущим мозгом;
- более полное и быстрое заживление остаточных костных дефектов.
Если лечение выполняется после пяти лет, сомнительно, что оно приведет к значительному улучшению функции головного мозга. В большей степени операция будет направлена на устранение деформации головы.
Основной особенностью современного хирургического лечения является не только увеличение объема черепа, но и исправление его формы и сочетанной деформации лица в ходе одной операции.
Сведения об авторах:
Андрей Вячеславович Лопатин, зав. отделением челюстно-лицевой хирургии ГУ «Российская детская клиническая больница» Росздрава, профессор, д-р мед. наук
Сергей Александрович Ясонов, врач отделения челюстно-лицевой хирургии ГУ «Российская детская клиническая больница» Росздрава
Сначала покажите ребенка нейрохирургу ( если есть такой доктор), желательно детскому.
Если нет, то можно хирургу или неврологу.
Необходимо сначала посмотреть, пропальпировать гребень, роднички, измерить окружность головки, пройти нейросонографию и только потом уже делать снимок.
Рентген можно делать сразу после рождения при наличии на то показаний.
Ольга, по моим ощущениям она не как кость, а как уплотнение ткани. Я читала что при том диагнозе это как кость. Или она со временем твердеет? И еще когда ребенок тужится или плачет она прям сильнее выпирает и становится больше. Это похоже для тригоцефалии( ну или как там). И еще ребенок дышит так как будто нос забит, хотя он чистый визуально это может быть из за этого?

Вот потому и рекомендую, сначала показать малыша очно докторам, чтобы пропальпировали и пр.
Т. К заочно, только визуально, можно только предполагать.

По поводу носового дыхания надо к лору.
Но такие маленькие дети часто дышат очень шумно и это нормально для них. Связано с особенностями анатомии
Ольга, ну я была просто у педиатра и хирурга. Они трогали ее ничего сказать не сказали толком кроме того как наблюдать. Следующий осмотр не скоро .Хирург направил на узи( еще не сделали) , тоже ничего конкретного сказать не может сейчас. Что то говорил про возможное кровоизлияние , но я ничего толком не поняла, потому- что пока что никаких рекомендаций или уточнений не было. Я вот переживаю вдруг та патология, она же на узи не выявится и то что она прям с рождения. Как достали ребенка - первое фото прям видно эту полосу. И она меньше не становится. Вот я прицепила 2 фото , взгляните как было. Мне кажется она меньше не стала( а при карнио( ну той патологии) забыла слово она увеличиватся со временем?

При краниостенозе метопический шов будет при пальпации плотный как кость, с ростом ребёнка становится более выраженный
Если у ребенка при пальпации определяется мягкотканный компонент, то тут надо разбираться, узи в этом может помочь + осмотр онколога или хирурга крупного мед. Учреждения
Форма головы у новорождённых отличается – это связано с видоизменением несросшихся черепных костей при прохождении по родовым путям или неправильным обращением с ребёнком. Обычно первоначальная форма головы младенца – продолговатая. Череп остается мягким на протяжении 40 недель – это помогает минимизировать риск получения травм и позволяет мозгу развиваться. В среднем видоизменения черепа происходят в возрасте до года.

Нормальная форма головы у новорождённых
Спустя 2–5 суток после рождения ребёнка акушер замеряет от линии бровей до затылочного бугра – полученное значение колеблется от 32 см до 38 см.
Выделяются 2 приемлемых разновидности строения черепа у грудничка, рождённого естественным путём:
- Долихоцефалическая форма. Особенности – вытянутая от подбородка к затылочной области голова. Встречается у детей, рождённых головой вперёд. Если нет иных патологий, яйцевидная голова в короткие сроки приходит в норму и не влияет на здоровье ребёнка.
- Брахицефалическая форма. Приплюснутый тип черепа, голова вытянута по направлению ото лба к затылочной области. Свойственно для ягодичного предлежания эмбриона.
После кесарева голова детей отличается правильной круглой формой. В результате негативного воздействия внешних факторов в первый месяц жизни у младенца возникают вмятины на голове или уплощения.

Размеры нормальной окружности головы у младенца после рождения больше на 2 см, чем грудная клетка. К 4 месяцам эти значения становятся равными, в год показатель груди становится на 2 см больше головы. Дети, рождённые раньше срока, имеют большую по размерам голову в сравнении с грудью.
При движении плода по родовым путям может возникнуть родовая опухоль, представляющая собой отёк головы. Если при родах не было осложнений, образование малозаметно и чаще всего проходит в течение 6 дней. При обширном отёке требуется – обследование у доктора.
Несимметричность черепа бывает осложнена кефалогематомой. Травма проявляется в виде выпирающей шишки и обусловлена кровоизлиянием между надкостницей и черепными костями. Распространённая причина появления – несоответствие размера младенца размерам материнских родовых путей. Если диаметр шишки не превышает 2 см, она рассосётся в течение 2–3 месяцев. Если шишка имеет большой размер, требуется вмешательство квалифицированных специалистов.
Отклонения от нормы
В ряде случаев кривой череп у ребёнка свидетельствует:
| Наименование | Характеристика |
| Плагиоцефалия | Подразделяется на лобную и затылочную формы. Характеризуется асимметрией черепа со скошенным затылком из-за продолжительного давления на голову младенца извне. Иногда на уплощении затылка появляются залысины |
| Акроцефалия | Голова младенца имеет вытянутую форму по причине преждевременного сращивания межчерепных швов |
| Скафоцефалия | У ребёнка отмечается выпуклый сверх нормы лоб и затылок в результате быстрого окостенения костей черепа |
Нормальное увеличение черепа – 1,5–2 см в месяц.

Более быстрый или медленный рост объёмов головы свидетельствует о развитии таких отклонений или патологий:
- Микроцефалия. Характеризуется маленькой головой в сравнении с телом в связи с нарушением работы головного мозга. Причиной патологии могли стать осложнения при вынашивании плода, наследственность, ухудшения в работе щитовидной железы будущей мамы. Приводит к слабоумию и психологическим расстройствам.
- Макроцефалия. У младенца нет водянки, но диагностируется гипертрофия головного мозга. Отклонение возникают в материнской утробе или проявляются к возрасту 2 лет. Ребёнок развивается на одном уровне с одногодками, однако более подвержен внутричерепному давлению, головным болям или судорогам конечностей.
- Гидроцефалия. Диагностируется при ухудшении всасывания спинномозговой жидкости. Происходит расхождение костей черепа в результате регулярного мозгового давления – из-за этого увеличивается размер головы в затылочной и лобной области. Чаще всего отток жидкости осуществляется до 3 месяцев через специальные каналы.
Меняется ли форма головы у новорождённых?
На строение черепа новорождённого влияет первоначальная форма головы и применяемые для её исправления меры. Когда новорождённый много времени лежит на спине формируется плоский затылок, что нередко приводит к развитию квадратной головы. При отдыхе на правом или левом боку возникает деформация черепа ребёнка и может развиться кривошея.
При обнаружении деформации можно изменить неправильную форму черепа.
Что делать для исправления и предотвращения отклонений:
- для выравнивания черепа подкладывать подушку под голову ребёнка, регулярно меняя её положение;
- минимизировать время нахождения младенца в коляске или автомобильном кресле;
- во избежание искривления головы и шеи, при кормлении грудь или ёмкость со смесью подаётся поочерёдно с разных сторон;
- во время сна каждый раз менять положение младенца, чаще брать его на руки;
- выкладывать отдыхать ребёнка на живот – это поможет понизить внутричерепное давление и предотвратить расхождение швов.
Когда ребёнок лежит на животе нельзя его оставлять без присмотра, чтобы он не задохнулся.
Важно! Если асимметрия черепа уже образовалась, надевайте на голову специальный бандаж – он оказывает несильное постоянное давление на определённую часть головы и устраняет неровности черепа. Самый эффективный период применения шлема – с 4 до 6 месяцев. Рекомендованный беспрерывный курс лечения составляет 12 недель.
Родителям не рекомендуется самостоятельно подбирать способы исправления формы головы у младенца – это может негативно сказаться на его дальнейшем развитии. Если отклонение возникло вследствие преждевременного сращивания и затвердения черепных костей, поможет исключительно хирургическое вмешательство.
Что такое кефалогематома? Причины возникновения, диагностику и методы лечения разберем в статье доктора Месяцева Сергея Олеговича, остеопата со стажем в 18 лет.
Над статьей доктора Месяцева Сергея Олеговича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Актуальной темой на сегодняшний день остаются осложнения перинатального (околородового) поражения плода. Одним из осложнений родовой деятельности является родовой травматизм, в частности — кефалогематома.
Кефалогематома — это кровоизлияние, локализованное в своде черепа, возникающее под надкостницей в результате сдавления и смещения тканей и костей черепа во время родов.
Эпидемиология
Кефалогематома у новорождённых возникает в 1-3,2% случаях, в зарубежной литературе такой показатель достигает 4%. [1] Вопрос об истинной причине возникновения кефалогематомы остаётся открытым и носит мультифакторный характер.
Причины кефалогематомы
Внутриутробные факторы и осложнения беременности. Немаловажные причины образования кефалогематом (согласно результатам отечественных исследований) — совокупность следующих внутриутробных (пренатальных) факторов:
- угроза прерывания беременности и УЗИ-признаки врождённой инфекции;
- умеренная преэклампсия и уреаплазмоз;
- умеренная преэклампсия и хроническая плацентарная недостаточность.
Приём препаратов. Существует предположение о влиянии на образование кефалогематом определённых препаратов, которые беременные принимают по профилактическому назначению в женской консультации или по собственному усмотрению. [2]
Другие заболевания. К другим причинам возникновения кефалогематомы относятся сочетания болезней и синдромов, которые возникают при беременности, но не относятся к гинекологическим патологиям:
- хронический пиелонефрит и врождённые пороки развити (ВПР) мочеполовой системы у матери;
- хронический бронхит и хроническая железодефицитная анемия;
- тромбофилия и хронический пиелонефрит;
- анемия при беременности и ВПР мочеполовой системы у матери.
Факторы риска кефалогематомы во время родов. Помимо дородовых причин существуют факторы, увеличивающие риск появления кефалогематомы во время родовой деятельности:
- первые роды;
- быстрые и стремительные роды;
- обвитие шеи плода пуповиной [3] ;
- узкий таз;
- применение экстракторов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кефалогематомы
Кефалогематома проявляется как безболезненное образование на костях свода черепа с валикообразным уплотнением по переферии. Возникшей гематоме характерен симптом флюктуации — скопления крови в полости. Данное образование не пульсирующее, однако при нажатии на него ощущается пульсация и перемещение крови. Гематома имеет чёткие границы в пределах одной кости. При пальпации — упругая. Реже возможно появление у новорождённых множественных кефалогематом, которые поражают несколько участков головы.
Появляются данные симптомы в течение 2-3 часов после рождения либо в течение 2-3 суток. Они обнаруживаются неонатологом или педиатром в первые дни патронажа.
Патогенез кефалогематомы
Травма возникает в связи одновременным смещением (отслойкой) кожи и надкостницы, а также разрывом сосудов в момент прохождения головы ребёнка через родовые пути. В результате возникает кровотечение, которое постепенно заполняет образовавшуюся полость. В связи с таким характером кровотечения опухоль может увеличиваться в размерах на протяжении 2-3 дней независимо от того, проявилась она до или после рождения.
Основной причиной травмирования головки ребёнка является асинклитизм — неправильное положение головки плода относительно входа или полости малого таза. В таком случае головка (по стреловидному шву) отклонена от срединной линии таза к крестцу (передний асинклитизм) или лону (задний асинклитизм). При этом теменные кости расположены одна ниже другой.
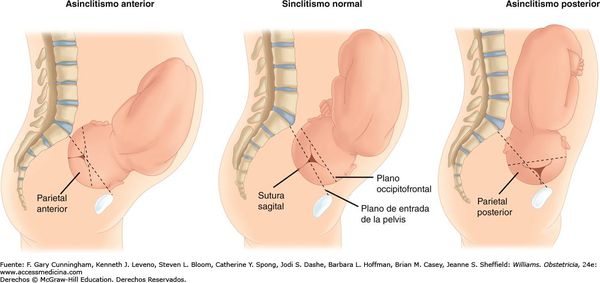
Данная аномалия может возникнуть по причине расслабленного состояния брюшной стенки и нижней части матки, а также её появление зависит от размера готовки плода и состояния таза матери (суженный, плоский таз) и его угла наклонения.
Классификация и стадии развития кефалогематомы
Код кефалогематомы по МКБ-10: P12.0 Кефалогематома при родовой травме.
По количеству возникших гематом различают:
- одиночную кефалогематому;
- множественные кефалогематомы.
По размеру кефалогематомы бывают (при множественных образованиях их объём суммируется):
- гематомы I степени — диаметром до 4 см;
- гематомы II степени — 4,1-8 см;
- гематомы III степени — от 8,1 см.
По локализации образования выделяют:
- лобную гематому;
- теменную гематому;
- височную гематому;
- затылочную гематому.
По наиболее частым вариантам повреждения выделяют кефалогематомы:
- с переломом костей черепа (подлежащим и отдалённым);
- с повреждением головного мозга;
- с неврологической симптоматикой (очаговой и общемозговой). [4]
Осложнения кефалогематомы
Кефалогематома может осложниться инфицированием, нагноиться и стать причиной остеомиелита, менингита, менингоэнцефалита, эпидурального абсцесса, субдуральной эмпиемы и даже смерти ребёнка. Симптомы инфицированной кефалогематомы: раздражительность, повышенная возбудимость, нежелание брать грудь, сонливость, увеличение опухоли и колебание жидкости в ней (флюктуация), покраснение кожи над гематомой и повышение температуры тела.
Для установки диагноза нагноения проводится аспирация, т. е. удаление содержимого кефалогематомы с помощью шприца, и последующее лабораторное исследование. Аспирацию проводят по строгим показаниям, когда исключены другие возможные источники инфекции. Не следует выполнять её, чтобы ускорить рассасывание кефалогематомы: при пункции инфекция может попасть в изначально стерильную среду.
Инфицирование гематомы при аспирации возникает очень редко в связи с нечастым проведением данной операции. Последствия кефалогематом у таких детей в неонатальном периоде — желтуха и анемия. [5]
Одно из осложнений кефалогематомы — это кальцификация. Кальций в кефалогематоме начинает откладываться обычно через четыре недели с момента её возникновения. Кальцификация связана с неспособностью организма растворить кровь, находящуюся в гематоме. Этот процесс может привести к изменению формы головы ребёнка, что иногда требует специального лечения. Предполагается, чем больше объём крови в кефалогематоме, тем сложнее организму её растворить.
Хирургическое лечение кефалогематом диаметром более 6 см показано из‑за опасности в дальнейшем оссификации гематомы, что может привести к деформации черепа.
Крайне редким последствием кефалогематомы является остеолизис костей черепа новорождённого — проявляется разрушением костной ткани [6] и считается показанием к проведению хирургического вмешательства.
Диагностика кефалогематомы
Диагностика кефалогематом не представляет сложности и выявляется, как описывалось выше, в течение 2-3 часов или двух суток после рождения. Подтверждается с помощью УЗИ мягких тканей головы, при котором выявляется наличие крови между надкостницей и костями свода черепа.
Возможные очаги повреждения в мозге и эхонегативную зону определяют с помощью нейросонографии.
К методам первичной диагностики относится рентгенологическое исследование костей черепа без введения контрастного вещества кефалогематома — краниография. С её помощью можно исключить костные повреждения и переломы.
Также проводится мультиспиральная КТ, при которой диагностируются явления оссификации кефалогематомы или остеолизиса с образованием дефекта кости.
МРТ с контрастированием при кефалогематоме считается одним из наиболее чувствительных диагностических методов, позволяющих заподозрить признаки воспаления в надкостнице — предвестники инфицирования кефалогематомы.
Допплерография для диагностики кефалогематомы не проводится.
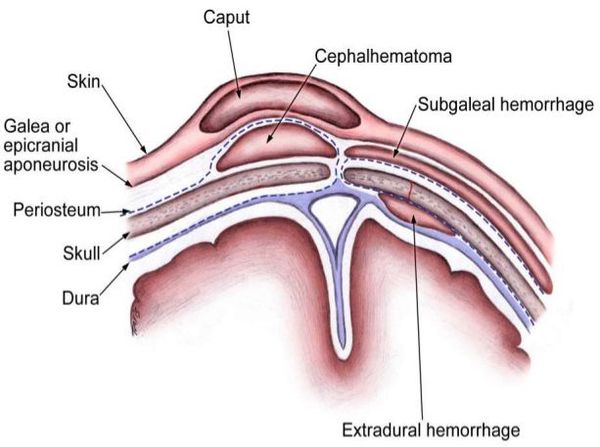
Как отличить кефалогематому от родовой опухоли
Родовая опухоль — это скопление тканевой жидкости в области макушки. Её обнаруживают сразу после родов, и через несколько дней опухоль исчезает. При ощупывании она мягкая, дряблая, обычно безболезненная, иногда с кровоизлияниями на коже. При перемене положения головы опухоль обычно смещается в противоположную сторону.
Кефалогематома — это скопление крови между надкостницей и костями черепа. Она, как правило, отсутствует при родах и становится видна только через несколько часов либо даже дней. Рассасывается такая гематома за 2–6 недель. Проявляется выраженным уплотнением с одной или двух сторон, цвет кожи при этом не меняется, кровоизлияний на ней нет. Ребёнок может реагировать на ощупывание кефалогематомы, особенно если она сопровождается переломом кости черепа.
Дифференциальная диагностика также проводится с субгалеальным кровоизлиянием, энцефалоцеле, менингоцеле и опухолями, например гемангиомой.
Лечение кефалогематомы
Консервативное лечение
Лечение кефалогематомы носит в большинстве случаев охранительный характер и предполагает:
- кормление ребёнка сцеженным молоком около 3-4 дней;
- назначение противовоспалительной терапии — трёхдневный приём глюконата кальция и витамина К на 3 дня, способствующий более быстрому разрешению гематомы.
Показания к госпитализации: нагноение кефалогематомы и кальцификация, которая может привести к значительной деформации черепа.
Хирургическое лечение
При отсутствии выраженного уменьшения кефалогематомы у новорождённого на протяжении 10-12 дней его должен быть осмотрен детским хирургом (но не позднее 15 дней с момента рождения). Осмотрев пациента и оценив состояние гематомы, врач принимает решение о дальнейшей тактике лечения. Если же кефалогематома уменьшилась, то хирургическое вмешательство не требуется.
Хотя возникновение кефалогематом — достаточно распространённое явление, всё же на сегодняшний день не существует единой схемы и единого представления при определении показаний к применению хирургического (пункционного) метода лечения. Несмотря на это данная терапия является весьма эффективным способом избавления от кефалогематом, так как препятствует оссификации и дальнейшему осложнению образования. [7]
Перед началом операции проводят общеклиническое обследование, краниографию, нейросонографию. В случае отсутствия противопоказаний согласно результатам обследований проводится пункция кефалогематомы.
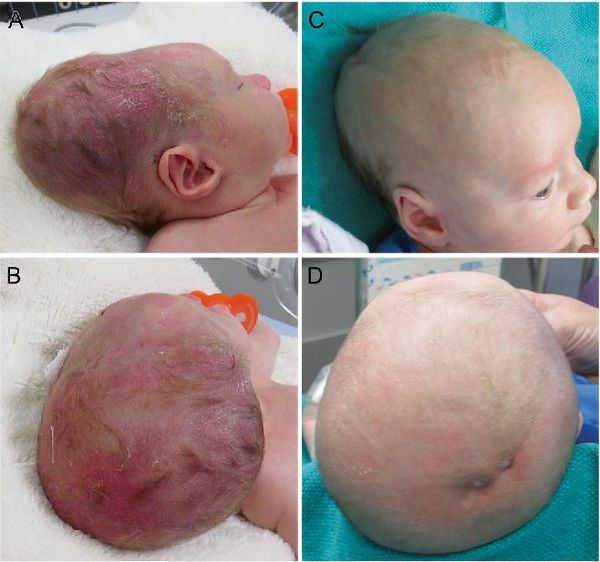
Лечение кефалогематомы при болезнях крови и нагноении
Основная цель лечения при болезнях крови — компенсация показателей формулы крови, восстановление баланса свёртывающей и противосвёртывающей системы.
При инфицировании кефалогематомы назначаются антибиотики широкого спектра действия. Их применяют внутривенно до двух недель. После выделения микроорганизма, вызвавшего нагноение, антибиотик можно сменить, ориентируясь на чувствительность возбудителя. Если на фоне приёма антибиотиков состояние ребёнка не улучшается, то вскрывают полость абсцесса, удаляют гной и проводят дренирование. Чтобы исключить воспаление в спинномозговой жидкости, выполняется диагностическая люмбальная пункция.
Питание и уход за ребёнком при кефалогематоме
Специальный уход не требуется, вскармливание обычное. Если повреждена кожа, то могут применяться мази с антибиотиками.
После того, как пациента выписали, на следующие сутки участковый педиатр посещает его. Спустя 7-10 дней необходимо пройти контрольный осмотр у детского хирурга в поликлинике. В дальнейшем диспансерном наблюдении дети с кефалогематомой после пункционного лечения не нуждаются. [8]
Однако бывают случаи, когда заболевание обнаруживается только после выписки из род. дома. В таком случае следует обратиться к педиатру и придерживаться выжидательной тактики.
Прогноз. Профилактика
В большинстве случаев прогноз благоприятный, особенно при малых размерах кефалогематомы у новорождённого. Единственный возможный дефект — косметический — может возникнуть в связи с оссификацией содержимого. Однако со временем он будет незаметен, так как его можно будет обнаружить только при прощупывании (незначительные бугры).
Профилактика возникновения кефалогематом у новорождённых заключается прежде всего в профилактике осложнений и заболеваний у женщин в период беременности и их подготовке к родам. Это связано с тем, что процент рождаемости детей с такими травмами как кефалогематома достаточно велик по причине патологии беременности и родов. [9]
Применением антитромботических средств при риске невынашивания беременности, плацентарной недостаточности, позднем гестозе следует проводить курсами, а не беспрерывно, с отменой этих препаратов в 36 недель. [5]
За дополнение статьи благодарим Петра Галкина — нейрохирурга, научного редактора портала «ПроБолезни».
Что такое капиллярная мальформация? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сафина Динара Адхамовича, сосудистого хирурга со стажем в 14 лет.
Над статьей доктора Сафина Динара Адхамовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Капиллярная мальформация — это врождённый порок развития капилляров кожи, который возникает из-за случайной мутации, не связанной с наследственностью. Данный генетический дефект приводит к появлению избыточного количества сосудов в коже, иногда нарушает связь поражённой области с нервной системой . Причём диаметр избыточных сосудов больше, чем у нормальных капилляров.
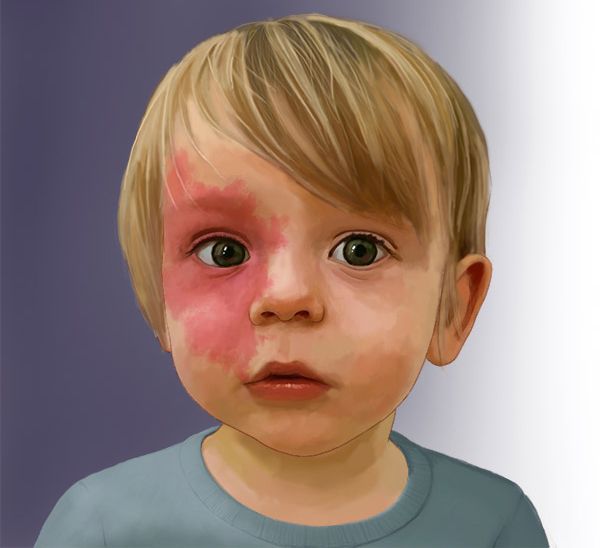
Капиллярная мальформация встречается у 0,3-0,5 % новорождённых, т. е. у 3-5 детей на 1000 новорождённых [2] [3] [4] . Одинаково часто возникает у мальчиков и девочек.
Понятие "капиллярная мальформация" включает в себя комплекс различных заболеваний и состояний. Всем им характерен порок развития капилляров кожи и их изменения. К таким заболеваниям относят "винное пятно" , капиллярную ангиодисплазию , невус Унна и др. [1] . По сути, данные изменения являются вариациями капиллярной мальформации.
По такому же принципу, из-за сходства с цветом красного вина, получило своё название и "винное пятно" — "portwine stain", или сокращённо PWS. Данный термин до сих пор используется в западной медицинской литературе, в том числе и в научной.
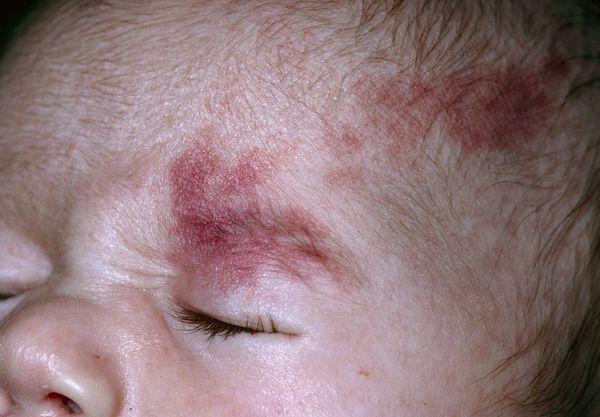
Термин "капиллярная ангиодисплазия" наиболее распространён в отечественной медицинской литературе. В переводе с древнегреческого языка он означает неправильное формирование сосудов. По сути, такой термин включает более широкий круг заболеваний, сопровождающихся различными патологиями капилляров.
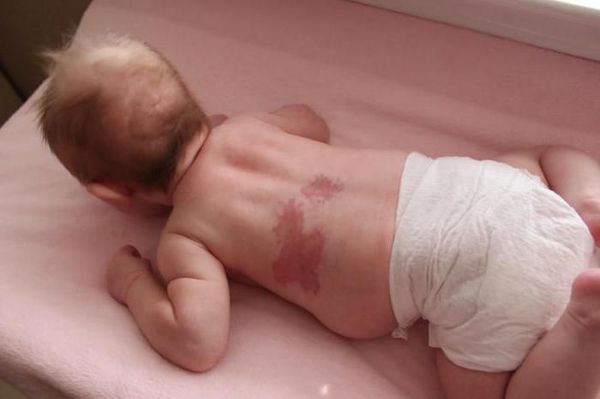
Невус Унна — это капиллярные пятна, возникающие на коже у новорождённых в области лба, между бровей, верхних век, носа, верхней губы и затылка. Данные пятна появляются из-за внутриутробного сдавления кожи между крестцом матери и костями черепа ребёнка. Капилляры за счёт длительного давления становятся более широкими и распластанными, но постепенно тонус капиллярной стенки нормализуется и цвет становится менее интенсивным.
Встречается невус Унна более чем у 50 % белокожих новорождённых детей [1] . Иначе его называют "поцелуем ангела", если пятна располагаются в области лба, век, носа, верхней губы, или "укусом аиста", если пятна располагаются в области затылка, а также лососевым и затухающим капиллярным пятном.
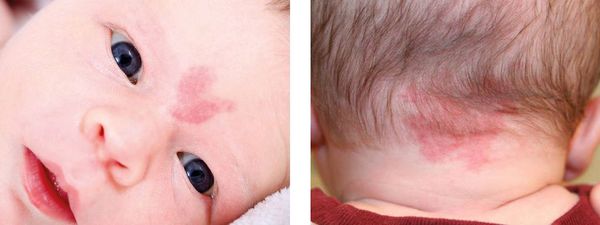
Пламенеющий невус — устаревшее название капиллярной мальформации. Данное название болезни появилось из-за ярко-красной окраски некоторых пятен, похожих на цвет пламени. Сейчас такой термин не используется.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы капиллярной мальформации
Для капиллярной мальформации характерно наличие пятна от бледно розового до фиолетового цвета. Располагается пятно на уровне кожи, иногда возвышается над ней в виде "булыжной мостовой".
Интенсивность цвета может меняться в течение дня, к примеру утром светлее, вечером темнее. Яркость пятна повышается при подъёме температуры тела или окружающей среды, во время физической нагрузки или кормления ребёнка. Но эти изменения носят обратимый характер: когда воздействие раздражающего фактора прекращается, пятно приобретает свой обычный цвет.
По размеру мальформация бывает разной: от небольшого пятнышка до обширного пятна, которое занимает половину лица, шеи, туловища, распространяется на руки и ноги. Причём это может быть как сплошное пятно, так и мозаичное, с участками здоровой непоражённой кожи.
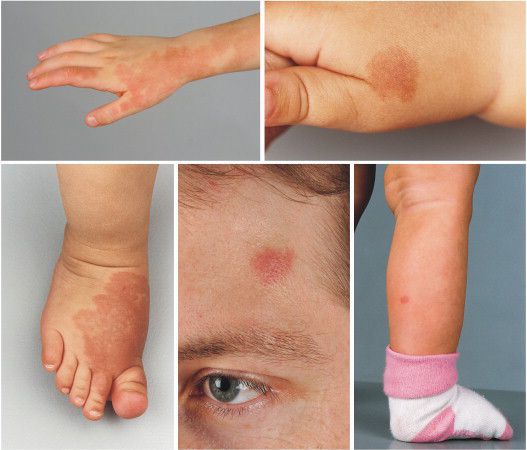
Наиболее частая локализация капиллярной мальформации — область лица и шеи [4] . Пятно может располагаться на любом участке лица и занимать различную площадь, переходя на волосистую часть головы, ушную раковину и слизистую оболочку рта.
Для пятна на лице характерен интенсивный цвет. Для пятна на лице характерен интенсивный цвет. При этом у 55-70 % пациентов отмечается разрастание мягких тканей (чаще вовлекаются губы), у 22-45 % — разрастание костной ткани (чаще верхней челюсти) и у 18 % — локализованные поражения кожи на пятне, например пиогенные гранулёмы — мясистые сосудистые узелки [5] .

В ряде случаев при определённом расположении пятна на лице можно заподозрить синдром Штурге — Вебера. В этом случае помимо винного пятна могут наблюдаться неврологические расстройства, например судороги, очаговый неврологический дефицит и умственная отсталость [13] .

При расположении капиллярной мальформации на туловище или конечностях пятно, как правило, имеет бледно розовый цвет. С течением времени такая мальформация светлеет или наоборот темнеет до фиолетового цвета. Чаще такое происходит с пятнами на коже ног.
По мере взросления цвет и размер капиллярной мальформации медленно меняются. Как правило, с возрастом пятно темнеет, становится розовым или красным.
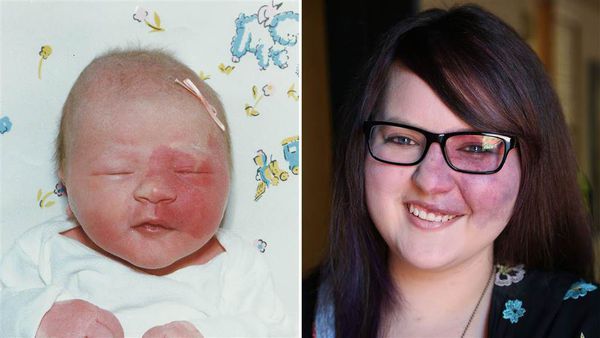
Поскольку капиллярная мальформация расположена в дерме и не имеет тенденцию к разрастанию, основной жалобой пациента будет стойкий косметический дефект, который может спровоцировать развитие депрессии и навязчивых состояний.
Патогенез капиллярной мальформации
Капиллярная мальформация — это врождённый порок развития сосудов. Появление данной патологии связано с возникновением случайной мутации в определённых генах [5] .
Такие генетические изменения не связаны с передачей по наследству. Эти мутации возникают на ранних этапах образования и развития эмбриона.
Некоторые причинные мутации уже выявлены [6] , но для ряда капиллярных мальформаций такие генетические изменения не определены. Например, у пациентов с невусом Унна специфические мутации не установлены. А для простых капиллярных мальформаций, в том числе и при синдроме Штурге — Вебера, выявлена случайная мутация в гене GNAQ, также возможны изменения в гене GNA11.
При сочетании капиллярной мальформации с другими патологиями наблюдаются изменения в других генах:
- при сочетании с артериовенозной мальформацией (АВМ) характерны изменения в гене RASA1 или EPHB4;
- при сочетании с микроцефалией — изменения в гене STAMBP;
- при сочетании с увеличением головного мозга и дефектом коры в виде мелких неглубоких извилин — изменения в гене PIC3CA.
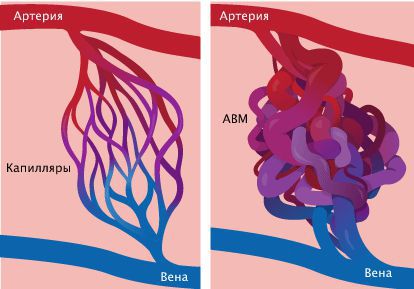
При врождённой геморрагической телеангиэктазии — синдроме множественных сосудистых мальформаций — в зависимости от типа определяются изменения в трёх генах:
- 1 тип — ENG;
- 2 тип — ACVRL1;
- 3 тип — SMAD4.
Нарушение закладки капилляров в дерме приводит к появлению расширенных сосудов. Выдвигались теории о том, что иннервация таких сосудов нарушается, особенно при расположении пятна на лице — в зоне иннервации тройничного нерва. Однако при расположении пятна на других участках тела признаки нарушения иннервации не наблюдаются.
Классификация и стадии развития капиллярной мальформации
Наиболее удобная классификация сосудистых аномалий создана Международным обществом по изучению сосудистых аномалий (ISSVA) [7] . Она постоянно дополняется новыми нозологиями и уточняется. Сейчас в этой классификации выделены следующие виды капиллярной мальформации:
- простая;
- сочетающаяся с другими видами сосудистых аномалий: капиллярно-венозная, капиллярно-лимфовенозная, капиллярно-артериовенозная;
- в составе синдромов, например синдрома Штурге — Вебера и синдрома Клиппеля — Треноне. Первый синдром сопровождается поражением кожи, глаз, нервной системы и внутренних органов. Характеризуется наличием капиллярной мальформации на коже лица, ангиомой сосудистой оболочки мозга и мягкой мозговой оболочки. Синдром Клиппеля — Треноне является редким врождённым заболеванием, при котором нарушается формирование кровеносных и лимфатических сосудов, кожи, мышц и костей. Сопровождается появлением винного пятна, пороками развития вен, разрастанием мягких тканей и костей.
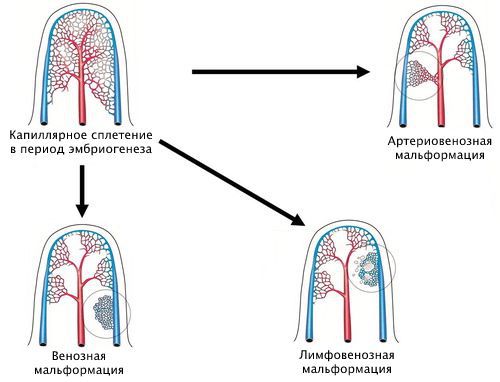
Хотя классификация ISSVA удобна в использовании, она не отображает всю полиморфность капиллярных мальформаций. Её следует дальше структурировать и дополнять.
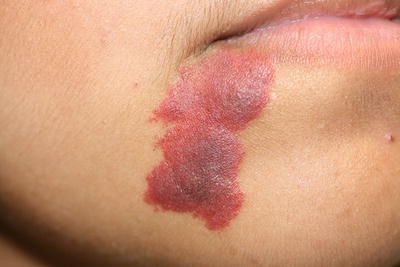
Осложнения капиллярной мальформации
С возрастом цвет капиллярной мальформации может перейти к красным или бордово-фиолетовым тонам. Часто такое изменение совпадает с утолщением кожи в области пятна [4] [8] . Данный феномен можно объяснить постепенным увеличением диаметра капилляров, которое увеличивает застой крови в зоне пятна. Возникает патологический круг: увеличение диаметра и количества сосудов приводит к усилению кровотока, в свою очередь активный кровоток стимулирует появление новых капилляров. Постепенно участок поражённой кожи утолщается и деформируется.
Активный кровоток в толще кожи приводит к появлению различных новообразований на поверхности капиллярной мальформации. Такие образования вынесены в отдельную группу — CEAN (cutaneous epithelioid angiomatous nodule), т. е. кожные эпителиоидные ангиоматозные узелки. Данная группа включает в себя редкие доброкачественные сосудистые новообразования, в состав которых входят гистиоциты — это эндотелиальные клетки, которые в основном находятся в дерме или под кожей. Такая группа опухолевидных образований впервые была описана итальяно-американским доктором J. Rosai в 1979 году [9] .
Кровотечение как осложнение не характерно для капиллярной мальформации из-за небольшого диаметра патологических сосудов. При порезе или другом повреждении кожи в области капиллярной мальформации не будет сильного кровотечения, оно остановится самостоятельно. Но следует помнить, что частое травмирование кожи, например при бритье, может спровоцировать появление кожных аденоматозных эпителиодных узелков на поверхности мальформации.
Диагностика капиллярной мальформации
Для постановки диагноза при простой капиллярной мальформации достаточно осмотра врача, который занимается лечением этой болезни. Проведения инструментальных или лабораторных исследований для такой формы патологии не требуется [5] . Но при сочетании мальформации с другими сосудистыми аномалиями или синдромами необходимо дополнительное обследование с участием команды врачей: педиатра, хирурга, ортопеда, генетика, онколога, специалиста лучевой диагностики, окулиста и дерматолога.
Одним из методов обследования, которые позволяют достоверно визуализировать капиллярную мальформацию, является дерматоскопия — визуальный осмотр кожи через прибор с большим увеличением.
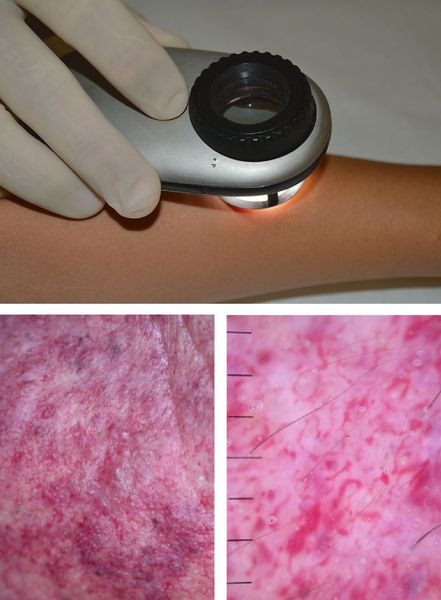
МРТ позволяет определить наличие сосудистого компонента в мягких тканях. В случае простой капиллярной мальформации такие изменения незначительны, поэтому информативность такого исследования минимальная. Учитывая, что у детей младшего возраста это исследование проводится под наркозом или седацией, рутинно выполнять МРТ детям не рекомендуется. Показаниями к МРТ служат: сочетанные формы сосудистых мальформаций и синдромальные формы заболевания, например синдром Штурге — Вебера.
Проведение КТ или МСКТ (мультиспиральной КТ) обязательно при подозрении на распространение патологических процессов на костные структуры, которые сопровождаются их утолщением или деформацией. При сочетанных сосудистых аномалиях и подозрении на проникновение патологических сосудов в костные структуры следует проводить МСКТ с контрастированием. Без введения контраста КТ не информативна.
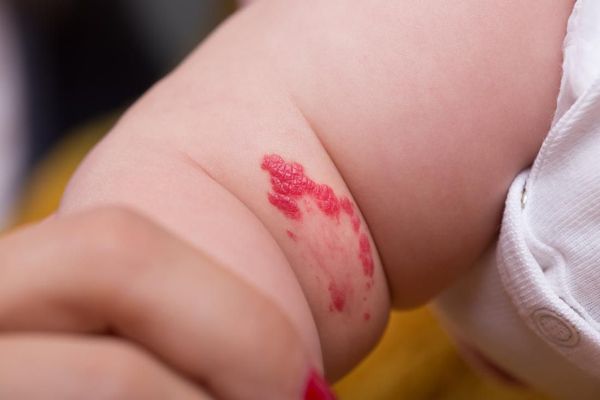
Чем отличается младенческая гемангиома от капиллярной мальформации?
Гемангиома — это доброкачественная сосудистая опухоль, которая развивается после рождения ребёнка, способна расти и постепенно исчезать. Тогда как капиллярная мальформация — это врождённая сосудистая аномалия, которая появляется уже при рождении. Для неё не характерен пролиферативный рост, отмечается постепенное изменение в цвете.
Иногда гемангиомы возникают при рождении, например врождённые или младенческие гемангиомы. Чтобы отличить их от капиллярной мальформации, ребёнка с сосудистой патологией нужно показать профильному специалисту.
Лечение капиллярной мальформации
Лазерная терапия — основной метод лечения капиллярной мальформации. Она проводится только на селективных лазерах, так как их волны воздействуют исключительно на гемоглобин крови [2] [3] [4] [10] .
Лазерное излучение затрагивает верхние слой капилляров, при котором происходит резкий нагрев эритроцитов. В результате капилляр либо разрывается, либо резко сужается.
Лазерную терапию можно начинать в любом возрасте, но оптимальнее — с 1-го месяца жизни. Если лечение проводится под наркозом, лазерную обработку выполняют в среднем три раза в год, но не больше четырёх. Считается, что для успешной социализации в обществе нужно достичь максимального результата лечения до начала обучения в школе.
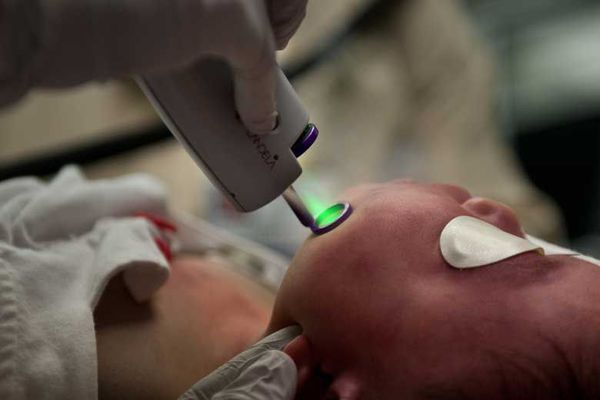
Лазерное лечение имеет свои осложнения : временные (обратимые) и постоянные (необратимые). Все они возникают из-за теплового воздействия лазерного излучения на ткани.
Отёк, покраснение и "синячки" относятся к временным осложнениям. Они свидетельствуют об эффективности проведённой процедуры и проходят, как правило, через 7-10 дней после лечения.
Необратимые изменения возникают при чрезмерном воздействии излучения на кожу. Полученный ожог может приводить к появлению рубца . Избежать этих осложнений можно при выборе грамотного специалиста и правильного лазера.
Другим аппаратным методом лечения является IPL — intensivepulselight, т. е. интенсивный импульсный свет. В отличие от лазера, IPL представляет широкополосный свет. По сути, это мощная лампа, для отсечения ненужных диапазонов которой используют специальные фильтры. Такая технология часто используется в косметологии для лечения кожных заболеваний, в том числе для лечения капиллярной мальформации.
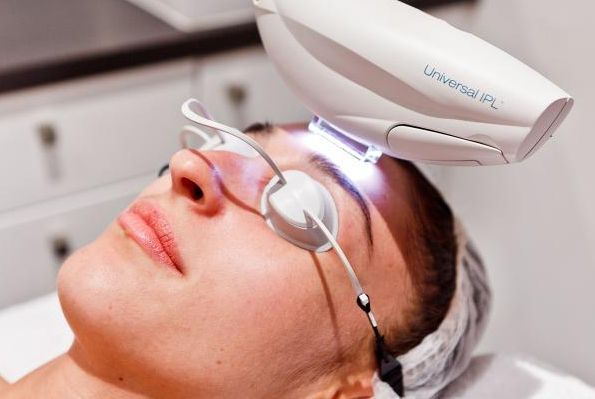
До появления лазерных технологий основным методом лечения винных пятен было хирургическое удаление изменённой кожи с пластической коррекцией образовавшегося дефекта. Проводились многочасовые травматичные операции, которые часто оставляли уродующие шрамы, причинявшие больший дискомфорт, чем само пятно.
Склерозирование — ведение лекарственного препарата (склерозанта) через укол — используется при лечении комбинированных мальформаций, например капиллярно-венозной. В лечении простых винных пятен этот метод не используется из-за отсутствия полости, в которую нужно ввести препарат.
Применение бета-адреноблокаторов в виде системной ( пропранолол , атенолол ) или местной терапии ( тимолол , арутимол ) в лечении капиллярной мальформации неэффективно, так как они не действуют на капиллярную ангиодисплазию.
Помимо прочего, сейчас проводятся экспериментальные работы по использованию препарата сиролимуса в качестве системной и местной терапии, но пока широкого применения этот метод не получил.
Прогноз. Профилактика
Как показывают исследования, лазер полностью осветляет только 10-15 % капиллярных мальформаций [11] . В остальных случаях или остаются заметные участки пятна, или лечение совсем не приносит результата. Причина кроется не только в особенностях капиллярной мальформации, но и в нюансах работы лазеров. Однако несмотря на такие цифры, проведённое лечение улучшает качество жизни пациентов [12] .
Специфической профилактики для предупреждения капиллярной мальформации нет. Это врождённый порок развития. У каждого такого пятна есть свои особенности: количество и распределение сосудов в толще кожи, диаметр просвета и преобладание одного типа сосудов над другим. Чтобы лечение было эффективным, врач должен учесть эти нюансы, так как вместе они создают особенности кровоснабжения внутри каждой мальформаций. Иногда доктору удаётся выявить "питающие" сосуды, которые стали причиной неэффективности лазерной коррекции.
Моноизлучение лазеров также имеет свои особенности — определённая длина волны лучше воздействует только на определённую цель. Оператор не может изменить длину волны, но может путём изменения мощности и ширины импульса обработать другие слои кожи. Как показывает опыт, сложнее устранить мелкие капилляры, расположенные у поверхности кожи.
Читайте также:

