Влажность кожных покровов при сахарном диабете
Обновлено: 19.05.2024
Для цитирования: Дибиров М.Д., Черкезов Д.И., Манушарова Р.А. Современные возможности консервативного и хирургического методов лечения гнойно– некротических поражений стоп у больных сахарным диабетом. РМЖ. 2005;28:1915.
При сахарном диабете малый очаг инфекции вызывает значительную гангрену стопы из–за тромбоза периферических и центральных сосудов пальцев. У 35–40% больных сахарным диабетом отмечается изолированная гангрена нескольких пальцев и у 20–25% – только одного пальца [1]. Гангрена стопы может быть сухой или с преобладанием анаэробно–неклостридиальной инфекции. У некоторых больных наблюдается некроз или гангрена отдельных участков кожи стопы или голени. Основной целью при лечении диабетической гангрены является сохранение участков влажного кожного некроза сухими. По мнению А.В. Покровского и соавт. и В.Н. Дан и соавт., консервативное лечение инфицированной диабетической стопы должно решать несколько принципиальных моментов:
– компенсация сахарного диабета – обязательная нормализация углеводного обмена;
– купирование явлений критической ишемии стопы; Работая школьным учителем, начал замечать, что меня привлекают молоденькие школьницы в форме. Постоянно пытался бороться со своими фантазиями, но они ставали все сильнее и сильее. Друг подсказал, что можно попробовать поэкспериментировать с ролевыми играми.
– подготовка микроциркуляторного русла пораженной конечности;
– профилактика инфекционных осложнений – определение вида и чувствительности флоры к антибактериальным препаратам.
Наиболее частыми и грозными осложнениями диабетической ангиопатии являются гнойно–некротические поражения нижних конечностей. При появлении гнойного очага быстро нарастает декомпенсация сахарного диабета, меняется иммунный статус, нарастает эндотоксикоз. Эти изменения, в свою очередь, усугубляют ишемию тканей и возникает синдром «взаимного отягощения», В связи с этим принимаются срочные меры: хирургическая санация очага и коррекция нарушений гомеостаза.
В основу настоящего исследования положен анализ результатов комплексного обследования и лечения 118 больных с различной стадией ишемии нижних конечностей на почве диабетической макроангиопатии. Возраст больных – от 61 до 78 лет.
Вопросы компенсации кровообращения при хронических облитерирующих заболеваниях артерий нижних конечностей занимают главное место в лечении этой категории больных. Развитие регионарного ангиоспазма, нарушение реологических свойств крови, гиперлипидемия, гиперфибриногенемия, агрегация тромбоцитов способствуют прогрессированию декомпенсации периферического кровообращения.
Больные ишемией I и II стадий лечились амбулаторно. Основу лечения составляла комплексная терапия, направленная на снятие спазма и болей, на улучшение коллатерального кровообращения, микроциркуляции, реологических свойств крови и перевода заболевания из тяжелой стадии в более легкую. Профилактику дальнейшего развития (стабилизацию) проводили путем воздействия на общее состояние больного, активизацию его защитных и компенсаторных механизмов с обязательным устранением таких факторов риска, как курение, переохлаждение и нервные стрессы, нарушение диеты.
Для оценки эффективности различных методов лечения проводилось динамическое наблюдение за больными с применением следующих методов исследования: ангиография, ультразвуковая допплерография и ангиосканирование, исследование свертывающей системы и токсичности крови, изучение иммунного, липидного спектра крови, изучалось состояние магистрального и коллатерального кровотоков.
Как уже было отмечено выше, основным при лечении диабетической макроангиопатии является:
– Лечение сахарного диабета с целью профилактики прогрессирования, обострения и, в конечном итоге, стабилизации углеводного обмена.
– Снятие сосудистого спазма и стимуляция коллатерального кровообращения.
– Улучшение центральной и регионарной гемодинамики.
Чтобы предупредить незаконное использование торговой марки компании, нужно ее зарегистрировать в патентном бюро. – Улучшение обменных процессов и микроциркуляции в ишемизированных тканях.
– Создание умеренной гипокоагуляции и улучшение реологических свойств крови.
– Профилактика и лечение гнойно–некротических осложнений.
При лечении диабета принципиально важное значение имели следующие важные моменты – питание, физическая активность, лекарства и самоконтроль. Основными целями диеты при диабете были следующие:
1. Предотвращение постпрандиальной гипергликемии.
2. Коррекция сопутствующей дислипидемии.
3. Снижение риска поздних осложнений (атеросклероз, инфаркт миокарда, гангрена, ампутация).
4. Полноценное обеспечение организма необходимыми питательными веществами, микроэлементами, витаминами.
В период обострения больные госпитализировались для проведения стационарного лечения. При этом резко ограничивали физические нагрузки. В период ремиссии мы рекомендовали больным прогулки на свежем воздухе, на природе. Ходьба должна быть щадящей, с постепенным увеличением нагрузки и длины проходимой без боли дистанции. При перемежающейся хромоте следует останавливаться до появления болей в икроножных мышцах, делать отдых на 3–5 минут, а затем продолжать прогулку.
Выбор того или иного препарата при лечении диабетической макроангиопатии зависит от стадии ишемии, тяжести трофических нарушений, механизма действия препарата, совместимости, изменений в гомеостазе, вида и тяжести сопутствующей патологии и т.д., но наиболее часто мы использовали: спазмолитики, препараты, улучшающие тканевой метаболизм, гиполипидемические препараты, ангиопротекторы, дезагреганты, реологические препараты, антиоксиданты, иммунностимуляторы, антикоагулянты, препараты, улучшающие венозный и лимфатический отток.
Спазмолитики наиболее часто использовались при ишемии I и II стадий конечности. Особенно они эффективны при преобладании спастического компонента.
Активаторы клеточного метаболизма. Препараты этой группы способствуют улучшению энергетических процессов на уровне клеток, повышают активность АТФ, стимулируют процессы заживления ран.
Гиполипидемические препараты. При длительном применении в сочетании с диетой они эффективно снижают содержание в крови холестерина и липопротеидов низкой плотности, стабилизируют липидный обмен и препятствуют прогрессированию заболевания.
Ангиопротекторы. Препараты этой группы, воздействуя на сосудистые стенки (эндотелий), улучшают их растяжимость, макро– и микроциркуляцию в тканях.
Дезагреганты.
Реологические препараты – улучшают реологические свойства крови, снижают ее вязкость, усиливают «текучесть», повышают деформируемость эритроцитов, отдачу клеткам кислорода и этим уменьшает гипоксию тканей.
Антиоксиданты – группа препаратов, которые подавляют перекисное окисление липидов. Продукты перекисного окисления липидов – альдегиды и свободные радикалы, которые при ишемии в больших количествах накапливаются в тканях и «вымываются» в кровь, вызывая адгезию и агрегацию тромбов, повреждение эндотелия, тромбозы и эндотоксикоз. К этой группе препаратов относятся: витамины Е, С, глутаминовая кислота, солкосерил, липостабил и др.
Иммуностимуляторы – наиболее часто использовались Т–активин, левомизоль, ликопид, лейкинферон, пентоглобин, гипериммунная плазма и др.
Антикоагулянты прямого и непрямого действия. Препараты, улучшающие венозный и лимфатический отток из конечности, применяются при отеке тканей, венозном застое, лимфостазе, которые часто наблюдаются при диабетической ангиопатии.
В зависимости от стадии ишемии и поставленной цели мы применяли 2–3 препарата разных лекарственных групп, а при повторных курсах назначали препараты других лекарственных групп. Наиболее часто у больных I, II и III стадии ишемии применяли сочетание следующих препаратов: папаверин, ацетилсалициловая кислота, иммунофан; тиклопидин, мексидол, симвастатин, пентоксифиллин, никошпан, доксиум; сулодексид, витамин Е, ликопид; ксантинола никотинат, фенилин, эндотелон.
При более тяжелых стадиях ишемии (III, IV) назначали внутривенные вливания следующего состава: реополиглюкина 400,0; 4–6 мл никотиновой кислоты; 5–10 мл пентоксифиллина; 1–2 мл гепарина. Такие вливания продолжали в течение 10–15 суток. Эффективными оказались внутривенные вливания солкосерила, актовегина в количестве 10–15 мл и простагландина Е1 по 40 мкг 2 ампулы в 200–250 мл физиологического раствора 2 раза в сутки в течение 10–15 дней.
В начальных стадиях макроангиопатии и в стадии ремиссии патологического процесса назначались физиотерапевтические процедуры. Наиболее эффективными из них оказались импульсные токи, магнитотерапия, лазеротерапия, диадинамические токи, которые назначались на поясничную область и по ходу сосудисто–нервного пучка на бедре и голени.
При некротических язвах проводились мероприятия, направленные на улучшение общего состояния больного, отграничение некротизированного участка от жизнеспособных тканей, улучшение кровообращения, удаление омертвевших тканей, профилактику и лечение восходящей инфекции. При влажной гангрене, с целью перевода ее в сухую, назначали антибиотики, диуретики, УФО. Некротизированные пальцы закрывали марлевой салфеткой, пропитанной 3–5% йодной настойкой, 10% раствором марганцевокислого калия, камфорным спиртом, ксероформом, настойкой календулы, 70%–ным спиртовым раствором. При быстро прогрессирующей влажной гангрене, с переходом ее на тыльную поверхность стопы или голень (особенно при выраженной интоксикации) ставился вопрос об ампутации на уровне бедра или верхней трети голени.
У больных с сухой гангреной основные мероприятия были направлены на мумификацию тканей. В этих случаях применение влажных повязок и мазей противопоказано. К пораженному участку обеспечивали доступ кислорода. Несколько раз в день область некроза обрабатывалась 70% спиртовым раствором, 3–5% йодной настойкой, настойкой бриллиантовой зелени и календулы. Быстрая мумификация и демаркация наступала при обработке места некроза 5–10% раствором марганцевокислого калия. При благоприятном течении происходило самостоятельное отторжение мумифицированного участка или производили бескровную некрэктомию по демаркационной линии.
При некрозах и язвах до очищения от гнойно–некротических тканей, перевязки проводили 1–2 раза в сутки с использованием тканевого сорбента «АУТ–М» и др.
После удаления некротических тканей рану промывали 3% раствором перекиси водорода, раствором фурацилина и накладывали повязки с протеолитическими ферментами (трипсин, химотрипсин, рибонуклеаза и др.) с водорастворимой мазью. Во время перевязок при хорошем кровоснабжении рану облучали эритемными дозами ультрафиолетовых лучей. При появлении грануляций для ускорения очищения раны проводили перевязки с ируксоловой мазью, соком каланхое, солкосериловым желе, мазью календулы. После очищения раны (язвы) и при хорошей грануляции проводили перевязки через день с использованием 10% метилурациловой мази, шиповникового (облепихового) масла, спермацетовой мази, солкосериловой мази, ванилина левомеколевой мази и т.д.
Успех в лечении трофических нарушений может быть достигнут только при условии улучшения кровообращения в конечности.
Лечение гнойно–некротических осложнений при диабетической макроангиопатии можно разделить на три этапа.
I этап включает:
1. Ликвидацию остроты гнойно–некротического процесса:
а) вскрытие и дренирование флегмон;
б) широкая некрэктомия;
в) перевод влажной гангрены в сухую;
г) достижение четкого демаркационного вала.
2. Борьбу с эндотоксикозом.
3. Нормализацию углеводного, белкового, жирового и вводно–электролитного обменов.
4 Восстановление иммунного статуса.
5. Улучшение микроциркуляции.
II этап включает восстановление или улучшение кровообращения.
III этап включает закрытие дефекта тканей после некрэктомии и восстановление функции конечности.
С соблюдением этих принципов нами в течение последних 5 лет пролечено 118 больных с гнойно–некротическими поражениями на стопе и голени. Соотношение мужчин и женщин было примерно одинаковым. Средний возраст больных – 67 лет.
Распределение больных по виду гнойно–некротического процесса представлены в таблице.
После клинического, ультразвукового и ангиографического обследования при диабетической макроангиопатии выявлена следующая локализация окклюзии:
– аорта – 12 (10%),
– подвздошные артерии – 24 (20%),
– бедренные артерии – 31 (26%),
– подколенная и берцовые артерии – 27 (23%),
– многоэтажные поражения – 25 (21%).
Таким образом, по представленному материалу только у 56% больных были «благоприятные» анатомические условия для выполнения реконструктивных операций.
Выполнены следующие операции:
Аорто–подвздошный сегмент
Аорто–бедренное бифуркационное шунтирование 16
Подвздошно–бедренное шунтирование 20
Экстраанатомическое шунтирование 20
Подключично–бедренное 8
Бедренно–бедренное 12
Бедренно–подколенной сегмент
Бедренно–проксимально–подколенное шунтирование 36
Бедренно–дистально–подколенное шунтирование 38
Подколенно–берцовый сегмент
Поясничная симпатэктомия 34
Роторная остеотрепанация 10
В результате операций у подавляющего большинства больных удалось спасти конечности.
Следует отметить, что без восстановления магистрального кровотока и улучшения микроциркуляции при гнойно–некротических осложнениях диабетической макроангиопатии выполнение этапных некрэктомий обречено на неудачу и большую летальность.
Основными причинами смерти при этом являются:
1. Полиорганная недостаточность на фоне тяжелого эндотоксикоза.
2. Сепсис.
Часто на фоне диабетической макроангиопатии жизнеспособность стопы оценивается неверно, и после выполнения этапных некрэктомий на стопе и нарушения демаркации воспалительно–некротический процесс прогрессирует в проксимальном направлении и начинается полиорганная недостаточность на фоне хронического эндотоксикоза.
Высокая ампутация, выполненная как операция отчаяния, для спасения жизни больного, усугубляет полиорганную недостаточность. Рана культи бедра при этом вторично инфицируется анаэробами, развивается септический шок с последующим летальным исходом.
Таким образом, при диабетической макроангиопатии с ишемией I–II А стадий применяется медикаментозная терапия на фоне диеты и физиотерапии.
При ишемии II–Б, III и IV стадий ставятся показания к оперативному лечению, а после ангиографии решается вопрос выбора вида оперативного лечения. При поражениях артерий голени и стопы, проходимой бедренной артерии и при плохом дистальном оттоке производится поясничная симпатэктомия. При окклюзии подвздошных и бедренных артерий выполняются реконструктивные операции.
При ишемии III–IV стадий наряду с проведением вышеуказанной терапии, при дистальных окклюзиях, эффективна внутриартериальная терапия с целью быстрейшего купирования, стихания отграничения воспалительно–некротических изменений и перевода влажной гангрены в сухую.
Местная терапия язвенных дефектов проводится согласно общепринятым правилам.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Нарастание частоты заболеваемости инсулинзависимым сахарным диабетом (ИЗСД) у детей и подростков требует расширения исследований по профилактическому и раннему выявлению как доклинических стадий сахарного диабета (СД), так и его осложнений, своевременное
Ряд авторов не только признают, что поражение кожи при ИЗСД является наиболее доступным признаком для клинической оценки врачом, но и прослеживают связь между поражением кожи при ИЗСД и такими осложнениями этого заболевания, как нефропатия, нейропатия, ретинопатия, развитие ограничения подвижности суставов (ОПС) — артропатия (хайропатия)
В настоящее время поражение кожи при ИЗСД у детей может быть классифицировано следующим образом: первичное, вторичное и смешанное (сочетанное) поражения кожи; метаболические нарушения кожи; поражение кожи, связанное с лечением ИЗСД
Нарастание частоты заболеваемости инсулинзависимым сахарным диабетом (ИЗСД) у детей и подростков требует расширения исследований по профилактическому и раннему выявлению как доклинических стадий сахарного диабета (СД), так и его осложнений, своевременное обнаружение и лечение которых являются основными факторами, позволяющими предотвратить инвалидизацию и сократить смертность больных. При ИЗСД поражаются все органы и ткани организма, наиболее общим механизмом поражения является формирование диабетической микроангиопатии. Ряд авторов не только признают, что поражение кожи при ИЗСД является наиболее доступным признаком для клинической оценки врачом, но и прослеживают связь между поражением кожи при ИЗСД и такими осложнениями этого заболевания, как нефропатия, нейропатия, ретинопатия, развитие ограничения подвижности суставов (ОПС) — артропатия (хайропатия). Большинство исследований, проведенных в основном у взрослых больных, страдающих как инсулиннезависимым сахарным диабетом (ИНСД), так и ИЗСД, статистически достоверно показывают, что частота встречаемости симптомокомплекса поражения кожи, чаще всего описываемого как «диабетическая дермопатия», возрастает с повышением частоты других специфических осложнений СД. Все исследователи отмечают, что своевременная диагностика и лечение, включающее повышение уровня гликемического контроля, уменьшают проявления осложнений, а на ранних стадиях делают возможным их обратное развитие.
Особенностью кожных покровов ребенка, обусловливающей их повышенную чувствительность к патологическим изменениям, является более тонкий, чем у взрослых, и более рыхлый слой эпидермиса за счет большего содержания воды. Граница между эпидермисом и дермой неровная, связь между ними слабее, чем у взрослых. Дерма имеет преимущественно клеточную структуру, особенно у детей до шести лет; коллагеновые волокна очень тонкие, эластические, слабо развиты, тогда как волокнистая структура у взрослых имеет малое количество клеточных элементов. За счет этих особенностей защитная функция кожи у детей ослаблена — кожа более ранима, склонна к инфицированию (недостаточная кератинизация рогового слоя, его тонкость, незрелость местного иммунитета), эпидермолизу (легкое отделение эпидермиса от дермы), особенно у детей до трех лет. Поверхность детской кожи суше, чем у взрослых, имеет более выраженную склонность к шелушению вследствие физиологического паракератоза и более слабого функционирования железистого аппарата кожи.
Большинство исследователей считают, что поражения кожи при СД встречаются довольно часто, и, учитывая микроскопические изменения, они могут достигать даже 100% при манифестации заболевания. С помощью гистологических и электронно-микроскопических исследований доказано сходство морфологического строения кожи больных СД в возрасте моложе 40 лет и практически здоровых людей старше 60 лет. У них исчезают эластические волокна и активируются фибробласты, отмечаются разрывы коллагеновых пучков, снижение синтеза эластина и полимеризации коллагена при повышении количества коллагеновых белков, глюкозоаминогликанов, структурных гликопротеинов. При этом установлено, что снижение количества эластических волокон на всех стадиях старения кожи обычно предшествует изменениям коллагена.
У детей, в отличие от взрослых, практически не встречаются такие разнообразные, распространенные при СД первичные формы поражения кожи микроангиопатического и макроангиопатического генеза (в связи с резистентностью к инсулину), как генерализованная кольцевидная гранулема (granuloma annulare), папуллезно-роговой дерматоз Карле (hyperkeratosis follicularis et parafollicularis in cutem penetrans), папиллярно-пигментная дистрофия кожи (acanthosis nigricans), эруптивные ксантомы (xantoma papuloeruptivum), склередема (scleredema), кальцифилаксия (calcifilaxia), а также исчезающие гранулемы, резипелоидоподобная эритема, пигментный пурпурный дерматоз, периунгвальные телеангиоэктазии. Также крайне редки у детей и такие вторичные инфекционные поражения, в том числе кожи, как злокачественный наружный отит — тяжелая инфекция, вызываемая Pseudomonas; неклостридиальная газовая гангрена, как правило вызываемая Proteus, Klebsiella, E. coli, Pseudomonas; некротизирующий фасциит — смертельная инфекция, поражающая поверхностную фасцию. Из метаболических нарушений кожи, сопровождающих СД, практически не встречаются у детей гемохроматоз и порфирия.
- классическая — единичные крупные очаги поражения, чаще встречаемые на коже голеней, нередко с изъязвлениями;
- атипичная — с двумя вариантами течения — склеродермоподобным и поверхностно-бляшечным.
Никакое современное лечение, направленное либо на коррекцию углеводного обмена и метаболических нарушений, либо на улучшение микроциркуляции и тканевой резистентности (лазеротерапия, рентгенотерапия, криодеструкция и др.), не позволяет добиться стойких радикальных результатов. В настоящее время большинство исследователей все же рассматривают ЛН как самостоятельное заболевание — хронический дерматоз.
Таким образом, в настоящее время поражения кожи при ИЗСД у детей может быть классифицированы следующим образом:
- первичное, вторичное и смешанное (сочетанное) поражение кожи;
- метаболические нарушения кожи;
- поражение кожи, связанное с лечением ИЗСД.
Первичное поражение кожи — это сосудистые поражения (осложнения) микроангиопатического генеза — структурные и функциональные нарушения в мелких кровеносных сосудах (артериолы, венулы, капилляры). Клинически проявляются эритемой конечностей, внешне напоминающей рожу, иногда с изъязвлениями. Микроскопически характерны утолщение базальных мембран сосудов и пролиферация эндотелиальных клеток. К ним относится диабетическая дермопатия и рубеоз. Собственно диабетическая дермопатия — одна из самых распространенных форм поражения кожи — выражается в образовании множественных бессимптомных двухсторонних атрофических гиперпигментированных пятен, чаще всего на голенях. Их присутствие свидетельствует о возможности микрососудистых изменений в других тканях. Специфическое лечение дермопатии не проводится. Также имеет место рубеоз — розовый оттенок кожи лица у больных ИЗСД, обусловленный функциональной микроангиопатией или повышенным сродством гликированного гемоглобина к кислороду.
Вторичное поражение кожи включает: кожные инфекции — бактериальные и грибковые; неврологические нарушения — сенсорные, моторные и автономные.
Больные СД склонны к развитию инфекционно-воспалительных заболеваний, особенно при неудовлетворительном контроле гликемии. На поверхности кожи больных СД выявляется в 2,5 раза больше микроорганизмов, чем у здоровых лиц, а бактерицидная активность кожи у больных СД ниже, чем у здоровых, в среднем на 20%, и это снижение прямо коррелирует с тяжестью течения СД, в связи с чем при СД, в том числе ИЗСД, часто наблюдаются различные инфекционно-воспалительные и инфекционно-грибковые заболевания кожи. Прежде всего они развиваются на коже нижних конечностей, пораженных нейропатией и ишемией. Это обычно полимикробные инфекции: золотистый стафилококк, гемолитический стрептококк, грамотрицательные аэробные бактерии и множество анаэробов. На ногах, в области мозолей или в других местах трения и нарушения целостности кожи, в области ногтевых лож образуются язвы или нагноения. Инфекция может распространиться на окружающие ткани, вызывая некротизирующий целлюлит, лимфангит, гнойный миозит, некротизирующий фасциит, остеомиелит или даже газовую гангрену (такие исходы распространения инфекции у детей практически не встречаются). Пиодермии, фурункулы, карбункулы, флегмоны, рожа, дерматиты, эпидермофития, кандидомикоз, хронические паронихии и панариции, инфицированная гангрена встречаются у больных СД значительно чаще, чем в популяции. По принятой нами классификации ИЗСД у детей и подростков инфекционно-воспалительные и инфекционно-грибковые заболевания, в том числе кожи, отнесены не к сопутствующим ИЗСД заболеваниям, а к неспецифическим осложнениям ИЗСД, что правомерно, так как распространенность, тяжесть этих поражений, сложность их лечения у детей обусловлена именно наличием ИЗСД. Фурункулез у больных СД протекает тяжело и длительно, а подкожные абсцессы головы могут привести даже к тяжелым поражениям мозга. У взрослых больных СД встречается и гангрена Фурнье, для которой характерно поражение подкожных тканей в области полового члена, мошонки и промежности, реже — стенки живота. Возбудителем этого поражения является смешанная аэробная и анаэробная микрофлора. Микробно-воспалительные процессы при СД могут привести к сепсису. Присоединение инфекционно-воспалительных и грибковых заболеваний кожи, как правило, приводит к тяжелым и длительным декомпенсациям СД и увеличивает потребность организма в инсулине. У лиц с хорошим контролем СД фурункулез и карбункулы встречаются не чаще, чем в популяции здоровых. Из грибковых поражений у детей с ИЗСД наиболее распространены кандидозы, чаще всего вызывающие ангулярные стоматиты, паронихии, вульвовагиниты или баланиты.
Эпидермофитии у детей с ИЗСД довольно редки, но часто осложняются вторичной бактериальной инфекцией. Крайне редки у детей трудно поддающиеся терапии фикомикоз, мукормикоз, при которых в процесс могут вовлекаться мозговые оболочки. У детей с ИЗСД довольно распространены дерматомикозы, особенно стоп и ладоней, кожа которых становится сухой и чешуйчатой.
Широко распространены вторичные нарушения кожи, связанные с неврологической патологией при СД. Среди них: сенсорные нарушения — онемение пальцев ног, постепенно распространяющееся выше, захватывающее стопы, способствующее развитию травматических язвенных поражений, вторичных инфекций и гангрены, особенно при наличии сосудистых изменений; моторные нарушения — слабость межкостных мышц вызывает уплощение стоп с потерей смягчающей функции подошвы стоп; автономные (вегетативные) нарушения — гипергидроз верхней половины тела и сухость кожи нижней части туловища. Эти проявления относятся к диабетической нейропатии, поражающей 5-50% больных СД. У детей с ИЗСД наиболее часто встречается дистальная симметричная сенсорно-моторная полинейропатия с минимальными кожными проявлениями (сухость кожи, гиперкератоз, мозоли, вторичное инфицирование пораженных участков кожи, нарушения роста ногтей), обратимая в фазе начальных проявлений. Именно нейропатия — один из ведущих патогенетических факторов развития в дальнейшем синдрома «диабетической стопы» (ДС). Среди больных СД, осложненным синдромом ДС, частота ампутации нижних конечностей в 15 раз выше, чем у остального населения. При преобладании нейропатических изменений над изменениями периферического кровотока развивается нейропатическая форма ДС, одним из вариантов течения которой является поражение кожи — нейропатическая язва. Она чаще возникает на участках стопы, испытывающих давление, — плантарной поверхности и межпальцевых промежутках. Длительно протекающая сенсорно-моторная нейропатия приводит к деформации стопы с перераспределением и повышением давления на ее отдельные участки. В этих местах отмечается утолщение кожи, гиперкератоз с высокой плотностью. В дальнейшем развивается аутолиз подлежащих мягких тканей с формированием язвенного дефекта, при этом больной может ничего не замечать из-за снижения болевой чувствительности. Язвенный дефект может вторично инфицироваться, в том числе анаэробной микрофлорой, с развитием гипертермии, лейкоцитоза, требующих срочного хирургического лечения с некроэктомией, антибактериальной терапией, улучшением гликемического контроля. У детей все формы ДС встречаются крайне редко, но начальные проявления имеют место в детском возрасте, что требует адекватного обучения, обследования и лечения больных, в том числе прицельного осмотра состояния кожи при ИЗСД.
К смешанному (сочетанному) поражению кожи при СД относятся: утолщение кожи (синдром «диабетической руки» — ОПС с утолщением кожи и склеродермоподобным синдромом), желтый цвет кожи и ногтей, синдром «диабетических пузырей», пруригус и повреждения волос. К нему же следует отнести склеродермоподобные изменения кожи пальцев и тыльной части кистей рук, снижающие их подвижность. Кожа утолщается в области пальцевых суставов и периунгвально. Эти изменения, иногда в сочетании с артропатией (ОПС), описываются некоторыми исследователями как синдром «диабетической руки». Часто с утолщением кожи ассоциируется гиперкератоз. Желтый цвет кожи и ногтей (ксантохромия) ранее связывался с гиперкаротинемией, но сейчас доказано, что при СД в крови сохраняется нормальный уровень каротина. В настоящее время этиология и патогенез не выяснены. Синдром «диабетических пузырей» возникает редко, как правило на коже конечностей. Выявляются одиночные или множественные пузыри, заживающие без рубцевания через две—пять недель. Возможна симптоматическая терапия. Пруригус — поражение кожи в аногенитальной области на фоне кандидоза (гиперемия, трещины, шелушения, вторичное инфицирование). Иногда при плохо контролируемом СД может быть диффузное выпадение, а у больных пониженного питания — избыточный рост волос (лануго) на коже рук и спины. Редко, обычно при плохом уровне гликемического контроля, наблюдаются повышенное шелушение кожи, себорейный дерматит, ихтиозоподобный синдром, особенно в области голеней.
К метаболическим нарушениям кожи при СД относится ксантоматоз, редко встречающийся в детском возрасте и являющийся следствием гиперлипидемии. Клинически ксантоматоз проявляется в виде плотных желтых папул с эритематозным ободком, чаще на кистях, стопах, ягодицах, разгибательных поверхностях верхних и нижних конечностей. Купируется адекватной инсулинотерапией.
Специфическими кожными осложнениями лечения ИЗСД являются липодистрофии, образующиеся в местах инъекций инсулина. Встречаются в виде липом или липогипертрофий (плюс-ткань) и липоатрофий (минус-ткань). В связи с широким применением в настоящее время хорошо очищенных биосинтетических человеческих инсулинов липоатрофии встречаются крайне редко. В настоящее время именно липогипертрофии, или липомы, представляют собой наиболее распространенную проблему для больных ИЗСД, даже при небольшом сроке заболевания. Они возникают в результате некорректной техники введения инсулина (нарушения схем ротаций мест инъекций инсулина, несоблюдение техники и правил введения препаратов), а иногда и без видимых причин; затрудняют абсорбцию и метаболизм инсулина, ухудшают компенсацию заболевания, увеличивают потребность в инсулине, создают косметические дефекты на коже. Кроме вышеописанных правил профилактики липодистрофий, в случае их появления дополнительно и с хорошим эффектом применяется массаж липом, физиотерапия. Также у некоторых больных периодически возникают кровоподтеки в местах инъекций инсулина. Эти места, как правило, теплее на ощупь, чем окружающая кожа.
Обобщая вышеизложенное, можно сказать, что исследование кожи, представляющей собой наиболее доступную неинвазивному клиническому осмотру систему организма, имеет огромное клиническое значение. Знание особенностей поражения кожи у детей при ИЗСД не только помогает в оценке фазы течения заболевания, но и имеет непреходящее значение для решения вопросов о направлении диагностического поиска, коррекции лечения и прогнозе течения ИЗСД.
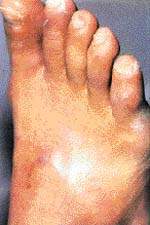
Диабетическая стопа Cиндром диабетической стопы (СДС) объединяет патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, явления остеоартропатии, представляющие непосредственную угрозу развития я
 |
| Диабетическая стопа |
Cиндром диабетической стопы (СДС) объединяет патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, явления остеоартропатии, представляющие непосредственную угрозу развития язвенно-некротических процессов и гангрены стопы. СДС — одно из наиболее грозных осложнений сахарного диабета (СД), развивающееся более чем у 70% больных. Несмотря на то что поражение нижних конечностей достаточно редко является непосредственной причиной смерти пациентов, оно в большинстве случаев ведет к инвалидизации. Частота ампутаций конечностей у больных СД в 15 — 30 раз превышает данный показатель в общей популяции и составляет 50 — 70% общего количества всех нетравматических ампутаций. Однако следует особо отметить, что при СД II типа (инсулин-независимом) уже на момент постановки диагноза от 30% до 50% больных имеют признаки поражения нижних конечностей той или иной степени.
Достаточно велики и экономические затраты, необходимые для проведения адекватного лечения этой большой категории пациентов, но следует помнить, что при использовании оперативных методов эти затраты возрастают в 2 — 4 раза. Это связано как с более высокой стоимостью самого хирургического лечения, так и с увеличением затрат на последующую реабилитацию (протезирование, полная потеря трудоспособности). Ампутация одной конечности ведет к возрастанию нагрузки на другую, и, как следствие этого, многократно увеличивается риск развития язвенных дефектов и на контралатеральной конечности.
 |
| Алгоритм обследования больных с синдромом диабетической стопы |
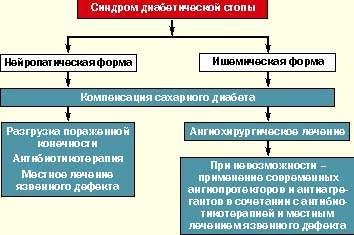
В мировой клинической практике как терапевтов, так и хирургов принята единая классификация синдрома диабетической стопы, согласно которой различают три основные клинические формы:
- нейропатическую;
- ишемическую;
- нейроишемическую (смешанную).
В основу данной классификации положены современные представления о патогенезе СДС и преобладании одного из его основных звеньев (нейропатия, микро- и макроангиопатия) в конкретном клиническом случае. Каждая клиническая форма СДС требует различных терапевтических подходов.
Одним из проявлений диабетической нейропатии является диабетическая остеоартропатия. Наиболее выраженные изменения костных структур и связочного аппарата стопы называются суставом или стопой Шарко. Кроме собственно сустава Шарко выделяют и другие формы костно-суставных поражений при СД: остеопороз, гиперостоз, остеолиз, патологические переломы и спонтанные вывихи. На практике наблюдаются различные сочетания вышеуказанных форм у одного и того же пациента, что связано с общностью их патогенетических и реализующих факторов. Учитывая этот момент, многие авторы предлагают объединить разновидности патологических изменений костей и суставов под термином «стопа Шарко».
Для раннего выявления поражения нижних конечностей у больных СД необходимо проведение определенного комплекса диагностических мероприятий, состоящих из следующих этапов.
1. Тщательный сбор анамнеза. Имеют значение длительность заболевания, тип СД ( I тип или II тип), проводимое ранее лечение, а также наличие у больного на момент осмотра или ранее таких симптомов нейропатии, как колющие или жгущие боли в ногах, судороги в икроножных мышцах, чувство онемения, парастезии. Жалобы больного на перемежающуюся хромоту являются характерным признаком макроангиопатии. Учитываются время появления болей, расстояние, которое больной проходит до появления первых болей, наличие болей в покое. В отличие от ишемических болей, которые могут также возникать ночью, нейропатически обусловленный болевой синдром купируется при ходьбе. Ишемические боли несколько ослабевают при свешивании ног с края постели. Наличие в анамнезе язв или ампутаций является важным прогностическим признаком в плане развития новых поражений стоп. При имеющихся других поздних осложнениях СД, таких как ретинопатия и нефропатия (особенно ее терминальная стадия), высока вероятность развития язвенного дефекта. Наконец, при сборе анамнеза необходимо определить информированность больного о возможности поражения стоп при СД, ее причинах и мерах профилактики.
2. Осмотр ног — наиболее простой и эффективный метод выявления поражений стопы. При этом важно обратить внимание на такие признаки, как цвет конечности, состояние кожи и волосяного покрова, наличие деформаций, отеков, участков гиперкератоза и их расположение, язвенных дефектов, состояние ногтей, особенно в межпальцевых промежутках, зачастую остающихся незамеченными. Пальпаторно определяется пульсация на артериях стопы.
 |
| Алгоритм лечения больных с различными клиническими формами синдрома диабетической стопы |
3. Оценка неврологического статуса включает:
а) Исследование вибрационной чувствительности, проводимое с помощью градуированного камертона. Для нейропатического поражения характерно повышение порога вибрационной чувствительности, для ишемической — показатели соответствуют возрастной норме.
б) Определение болевой, тактильной и температурной чувствительности по стандартным методикам. В последние годы большую популярность приобрели неврологические наборы монофиламентов, позволяющих с большой степенью точности определить степень нарушения тактильной чувствительности.
в) Определение сухожильных рефлексов.
г) Электромиография является наиболее информативным методом оценки состояния периферических нервов, однако ее применение ограничено из-за трудоемкости и высокой стоимости исследования.
4. Оценка состояния артериального кровотока. Наиболее часто используются неинвазивные методы оценки состояния периферического кровотока — допплерометрия, допплерография. Проводится измерение систолического давления в артериях бедра, голени и стопы — по градиенту давления определяется уровень окклюзии. Показатели лодыжечно-плечевого индекса (ЛПИ) отражают степень снижения артериального кровотока (ЛПИ = РАГ/РПА, где PАГ — систолическое давление в артериях стоп или голеней, PПА — систолическое давление в плечевой артерии). Показатели систолического давления и ЛПИ определяют дальнейший ход диагностического поиска. При необходимости проводится определение насыщения тканей кислородом, а для решения вопроса о возможности проведения ангиохирургического лечения — ангиография. Показатели систолического давления могут служить определенным ориентиром в плане возможности консервативного лечения, они также позволяют прогнозировать вероятность заживания язвенных дефектов стоп.
 |
| Диабетическая стопа: рентгенограмма |
5. Рентгенография стоп и голеностопных суставов позволяет выявить признаки диабетической остеоартропатии, диагностировать спонтанные переломы мелких костей стопы, заподозрить наличие остеомиелита, исключить или подтвердить развитие газовой гангрены.
6. Бактериологическое исследование имеет первостепенное значение для подбора адекватной антибиотикотерапии.
В группу риска развития СДС входят следующие категории пациентов:
- страдающие дистальной полинейропатией;
- страдающие заболеваниями периферических сосудов;
- имеющие язвы стоп в анамнезе;
- перенесшие ампутации;
- страдающие гипертонией и гиперхолестеринемией;
- слабовидящие и слепые;
- страдающие диабетической нефропатией, особенно на стадии ХПН;
- одинокие пожилые люди;
- злоупотребляющие алкоголем, курильщики.
Пациенты, входящие в группу риска, должны проходить указанные выше обследования не реже одного раза в шесть месяцев. Обследование должно проводиться специально обученным эндокринологом или группой специалистов (эндокринолог, хирург, рентгенолог, специалист функциональной диагностики) в поликлиниках по месту жительства. Больные, имеющие различные клинические формы синдрома диабетической стопы, должны направляться в специализированные отделения стационаров или в центры «Диабетическая стопа», организованные на базе городских многопрофильных больниц и специализированных центров. Тактика лечения каждого конкретного больного определяется в зависимости от формы и тяжести СДС, наличия других осложнений СД и сопутствующих заболеваний.
Таблица 1. Дифференциальная диагностика основных клинических форм синдрома диабетической стопы
В случае нейропатической формы СДС должно проводиться консервативное лечение больного с использованием разгрузки пораженной конечности (постельный режим, костыли, кресло-каталка, ношение специальной разгрузочной обуви), массивной антибиотикотерапии (с учетом данных бактериологического исследования отделяемого), проводимой до полной эпителизации дефекта, ежедневного местного лечения язвенного дефекта, включая хирургическую обработку раны с удалением гноя и некротических масс, орошением растворами антисептиков, применением современных перевязочных средств (в зависимости от стадии раневого процесса). Лечение проводится под строгим контролем гликемии с ежедневной коррекцией дозы инсулина и пероральных сахароснижающих препаратов. Большинству больных СД I типа требуется интенсификация инсулинотерапии, а больным СД II типа — перевод с приема таблетированных препаратов на инсулинотерапию. При наличии диабетической остеоартропатии в комплекс лечебных средств включаются препараты кальция, витамина Д, бифосфонаты.
При ишемической форме СДС предпочтение должно отдаваться современным методам сосудистых реконструкций для восстановления нормального кровотока в поврежденной конечности. Лечение таких больных должно проводиться совместно ангиохирургом и эндокринологом. В случае невозможности проведения оперативного лечения рекомендуется медикаментозная терапия (ангиопротекторы в эффективных дозах, вазапростан). Абсолютно необходимым является поддержание хорошей компенсации сахарного диабета.
В случае диагностики нейроишемической (смешанной) формы синдрома диабетической стопы должна проводиться комплексная терапия, влияющая на оба патогенетических звена.
Вопросы реабилитации особенно важны для больных, перенесших ампутации пальцев или части стопы по поводу диабетической гангрены, а также для пациентов с выраженными деформациями стоп. Для таких больных в обязательном порядке должны изготавливаться ортопедическая обувь и другие ортопедические приспособления.
Диспансерное наблюдение за больными с нейропатической формой синдрома осуществляется районными эндокринологами или специалистами кабинетов и центров «Диабетическая стопа». Наблюдение за пациентами с ишемической и смешанной формами синдрома должно осуществляться совместно эндокринологами и ангиохирургами центров «Диабетическая стопа» или профильных отделений городских больных. Профилактика развития поражений стоп при СД обязательно должна включать обучение пациентов правилам подбора обуви и ухода за ногами.
Проведение лечебных и профилактических мероприятий по приведенному плану позволяет снизить риск ампутации конечности у больных СД в два и более раза.
Сегодня мы познакомим вас с признаками сахарного диабета. Это важная информация, ведь сахарный диабет — серьезное и тяжелое заболевание, ранняя диагностика которого позволит избежать страшных осложнений, среди которых: инсульт и ишемическая болезнь сердца.
Если вы обнаружили у себя несколько из перечисленных признаков — это повод незамедлительно обратиться к врачу.
Частые позывы к мочеиспусканию могут быть связаны с сахарным диабетом, так как из-за повышенного содержания глюкозы в крови возникает повышенная нагрузка на почки.
Второй признак вытекает из первого. Частые мочеиспускания обезвоживают организм, поэтому он испытывает постоянную жажду. Если чувство голода не покидает вас даже после приема пищи — это серьезный сигнал. При наличие излишков глюкозы в крови организм запускает повышенную выработку инсулина, благодаря чему уровень глюкозы после еды падает, а вам хочется снова поесть, особенно выпечки и сладостей.
Ещё один признак — сухость во рту, который наблюдается в результате всего того же обезвоживания организма.
Идем дальше — головная боль. Реакцией организма на скачки уровня глюкозы станет головная боль, так как возникает дополнительная нагрузка на кровеносные сосуды мозга.
Двоение в глазах также может стать признаком сахарного диабета, ведь глюкоза накапливается в хрусталике глазного яблока, что сопровождается нечетким зрением или двоением в глазах.
Повышенный сахар в крови создает отличные условия для размножения грибков, поэтому молочница и грибок на ногах могут стать признаками диабета.
Если повреждение кожи в виде синяков, порезов, царапин очень долго заживают и не проходят, то это может говорить о том, что сосуды сужены и кровь с кислородом не могут в достаточном объеме достигнуть пораженный участок для заживления.
Судороги, слабость, ночная боль в мышцах, нарушение координации — признаки диабетической невропатии, которые требуют безотлагательного обращения к врачу.
Поскольку при сахарном диабете повреждаются кровеносные сосуды и страдает нервная система, в большом количестве случаев это вызывает эректильную дисфункцию мужчин и неприятные ощущения при половом акте у женщин из-за повреждений слизистой стенок влагалища.
Неожиданное снижение веса у больных сахарным диабетом происходит по причине выведения большого количества жидкости из организма, а тело получает энергию за счет сжигания подкожного жира и мышечной массы, поскольку глюкозу из крови уже получать не может.
Обнаруженные черные пятна на теле, шее, локтях, под коленным суставом, под мышками — результат активного размножения клеток из-за высокого уровня инсулина в организме.
Специфический признак диабета — сладкий фруктовый запах изо рта. Наличие даже одного этого признака — повод сходить к врачу.
Люди, страдающие сахарным диабетом, испытывают одышку при даже небольших физических нагрузках.
Повышенное давление — также один из спутников сахарного диабета.
Постоянное состояние усталости у диабетиков — следствие того, что клетки не получают глюкозу и не могут выработать энергию, ведь когда мы принимаем пищу с помощью инсулина, она преобразуется в глюкозу, а инсулина из-за болезни стало мало либо организм приобрел устойчивость к нему.
Глюкоза — это топливо для головного мозга в том числе. Частые и необъяснимые перепады настроения могут быть обусловлены излишком либо недостатком глюкозы. Если вы обнаружили у себя такой тревожный симптом, нужно сдать анализы на уровень глюкозы в крови.
Сахарный диабет — достаточно часто встречающееся заболевание, и чем ранее оно будет выявлено, тем ниже риск возникновения осложнений и перехода диабета в более тяжелую форму.
Поэтому каждый должен знать все эти признаки наличия сахарного диабета и иметь их на вооружении.
Одним из самых проблемных хронических заболеваний является сахарный диабет. Он связан с повышением уровня сахара в крови.
Сахар, или глюкоза содержится в крови всех людей, за счёт сахара организм получает энергию. Нормальный уровень сахара в крови
до приёма пищи составляет от 3,3 до 5,5 миллимоль на литр, а спустя два часа после приёма пищи до 7,8 миллимоль на литр.
При сахарном диабете нормы могут быть нарушены, причём многократно. И опасность этого заболевания в том, что оно не зависит от возраста
человека, оно может возникнуть и в пожилом возрасте, и в молодом, и даже в детском.
И правильное распознавание первых признаков болезни очень важно для дальнейшего лечения.
Сахарный диабет делится на диабет первого типа и диабет второго типа. И если у детей и подростков и диагностируют сахарный диабет,
то практически всегда именно первого типа. Диабет может иметь предрасположенность на генетическом уровне, то есть, если у ребёнка есть родственник,
болеющий этим заболеванием, то риски появления болезни у ребёнка многократно возрастут.
Группу риска могут составить дети, родившиеся как с большой (от 4,5 килограммов и выше), так и с маленькой массой тела (о 2 килограммов и ниже),
а также дети со слабым иммунитетом, который часто сталкивается с простудными заболеваниями. Таким образом, чаще всего возникновение сахарного
диабета у ребёнка может быть спровоцировано вирусными инфекционным заболеванием, а также сильным нервным потрясением.
Как определить диабет у ребёнка и как предотвратить его появление
Диагностика сахарного диабета в детском возрасте осуществляется с помощью проведения простых и безболезненных для ребёнка тестов. Однако между
первыми признаками диабета и первым визитом к врачу в этой связи может пройти немало времени, и всё это время болезнь не будет стоять на месте, а
продолжит развиваться. Поэтому очень важно для родителей в домашних условиях самостоятельно определить первые признаки развития заболевания у ребёнка,
и сделать это как можно раньше.
В числе первых признаков сахарного диабета у ребёнка можно выделить необычайно высокую потребность в питье не только в жару или после физических
упражнений и нагрузок, но и в ночное время, в холода, в состоянии покоя.
Также на диабет указывают частые походы в туалет (чаще 10 раз в течение дня) и даже случаи ночного энуреза (недержания), при этом моча на ощупь кажется липкой.
На развитие болезни указывает и потеря веса ребёнка, хотя здоровые дети набирают вес; потеря веса может быть на ровном месте, без предпосылок.
И при этом ребёнок намного больше и чаще ест, не только на завтрак, обед и ужин, а в любое время, поскольку часто чувствует голод; это тоже указывает на болезнь.
Ещё стоит обращать внимание на раздражительность, сонливость, утомляемость и частые головные боли, и уставания, это связано со сбоями
в функционировании эндокринной системы, из-за чего даже школьные нагрузки могут даваться ребёнку тяжело. Среди других признаков появления диабета можно
выделить наличие заедов в уголках рта, кровоточивость дёсен, фурункулы и сухую кожу, ослабление зрения.
Что же касается новорождённых и грудных детей, то случаи появления диабета у них крайне редки, но если появляется, то помимо указанных выше признаков у
них могут быть случаи беспокойного поведения, проблемы со стулом, опрелости и воспаления на коже, липкая моча, оставляющая «крахмальные» пятна на пелёнках
и подгузниках. Профилактика развития сахарного диабета у детей заключается в поддержании нормального веса, мероприятиях по повышении и укреплении
иммунной системы, создании и поддержании доброжелательной атмосферы дома, в семье, ежедневных физических занятиях, обеспечении здорового питания с включением
в рацион свежих ягод, соков, фруктов, а также лечении сопутствующих болезней. И при первых же признаках сахарного диабета нужно обязательно обратиться за помощью к врачу.
Читайте также:

